функциональная кардиалгия что это такое симптомы и лечение
Кардиалгический синдром Х: вопросы дифференциальной диагностики и терапии
Проблема болевого синдрома в левой половине грудной клетки, или кардиалгического синдрома, постоянно приковывает к себе внимание врачей: совершенствуются подходы к оценке этих болей, пополняются дифференциальные ряды (см. таблицу ). Но окончательно разр
Проблема болевого синдрома в левой половине грудной клетки, или кардиалгического синдрома, постоянно приковывает к себе внимание врачей: совершенствуются подходы к оценке этих болей, пополняются дифференциальные ряды (см. таблицу). Но окончательно разрешить эту проблему так и не удалось. Особо актуальной эта тема может считаться из-за высокого риска связи кардиалгий с острыми заболеваниями и состояниями, которые могут привести к летальному исходу. Врачи общей практики зачастую вынуждены первыми решать вопросы диагностики, дифференциальной диагностики и тактики в отношении лиц с болью в прекардиальной области.
В последние годы в медицинской литературе все больше внимания уделяется относительно новому патологическому состоянию, которое, несомненно, относится к разряду кардиалгий, — синдрому Х. Для обозначения данного состояния используются русскоязычные и иноязычные синонимы: кардиалгический (кардиальный) синдром Х (syndrome X), стенокардия с поражением сосудов малого диаметра, болезнь малых сосудов (small vessel disease), синдром Джорлина-Лайкоффа (Gorlin-Licoff syndrome), микроваскулярная болезнь и др. Мы полагаем, что наиболее распространенным и соответствующим современному взгляду на данную проблему можно считать определение «кардиалгический синдром Х» [1]. Этим термином мы и будем пользоваться в дальнейшем, так как он указывает на основной клинический синдром болезни — боль в левой половине грудной клетки, а также отражает сложность понимания этиопатогенетических механизмов этой патологии.
Кардиалгический синдром Х (КСХ) — это патологическое состояние, характеризующееся наличием признаков ишемии миокарда (типичных приступов стенокардии и депрессии сегмента ST≥1,5 мм (0,15 мВ) продолжительностью более 1 мин, установленной при 48-часовом мониторировании ЭКГ) на фоне отсутствия атеросклероза коронарных артерий и спазма эпикардиальных венечных артерий при коронарографии.
Выделение КСХ произошло благодаря развитию и совершенствованию современных методов диагностики. Первое описание больного с длительно протекавшей стенокардией, у которого на аутопсии были обнаружены абсолютно нормальные коронарные артерии, принадлежит У. Ослеру и относится к 1910 году, позднее об этом феномене не упоминали. Только в 1967 году были представлены уникальные сообщения о двух больных с неизмененными при коронарографии венечными артериями и загрудинными болями, к 1973 году Кемпом были собраны данные о 200 таких пациентах [2]. Из этой группы была отобрана часть больных, у которых удалось доказать наличие признаков ишемии (продукция лактата во время болей, ишемические изменения сегмента ST при нагрузочных пробах). В связи с имеющимися объективными признаками сомнений в наличии этого патологического состояния в настоящее время нет, но и единое, взвешенное мнение о причинах его возникновения и патогенетических признаках, объединяющих пациентов, страдающих данным заболеванием, также отсутствует.
Этюды патогенеза. По современным представлениям, в основе развития КСХ лежит дефектная эндотелин-зависимая вазодилатация мелких миокардиальных артерий. Иначе говоря, во время физической нагрузки потребности миокарда в кислороде резко повышаются, что в норме приводит к расширению сосудистого русла сердечной мышцы, тогда как при КСХ этого не происходит. По каким-то неясным причинам мелкие артериальные сосуды утрачивают способность к дилатации, что на фоне все возрастающего уровня физической нагрузки провоцирует возникновение болей стенокардитического характера.
Возникновение дефектной вазодилатации может быть обусловлено перечисленными ниже причинами [1]:
Еще одним очень важным патогенетическим моментом является снижение у большинства больных с КСХ порога восприятия боли; такие пациенты более чувствительны к ноцицептивным стимулам. Отмечается, что даже малая ишемия может приводить к яркой клинике стенокардии. Причиной возникновения болей считают нарушенный автономный контроль со стороны вегетативной нервной системы.
Ключевую роль в патогенезе заболевания может играть также и нарушение метаболизма аденозина. Когда это вещество накапливается в избытке, оно может вызывать ишемическое смещение ST и повышенную чувствительность к болевым стимулам. В пользу этого говорит положительный эффект на терапию аминофиллином.
Обобщая вышесказанное, можно отметить, что основными факторами, определяющими развитие загрудинных болей при данной патологии, являются дефектная эндотелинзависимая вазодилатация и снижение порога восприятия боли (рис. 1).
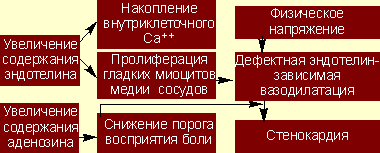 |
| Рисунок 1. Схема основных звеньев патогенеза кардиалгического синдрома X |
Клинические аспекты. Среди больных с КСХ преобладают лица среднего возраста, соотношение полов 1:1 с некоторым преобладанием женщин. В качестве основной жалобы фигурируют эпизоды болей за грудиной стенокардитического характера, возникающих во время физической нагрузки или провоцирующихся холодом, эмоциональным напряжением; с типичной иррадиацией в ряде случаев боли более продолжительные, чем при ИБС, и не всегда купируются приемом нитроглицерина (у большинства больных препарат ухудшает состояние).
При инструментальном обследовании у существенной части пациентов обнаруживаются приходящие или стойкие нарушения проводимости (по типу блокады левой ножки пучка Гиса). При ЭКГ покоя во время приступа загрудинных болей, пробах с физической нагрузкой и 48-часовом мониторировании по Холтеру обнаруживаются признаки ишемической депрессии сегмента ST, превышающие 1,5 мм по амплитуде и 1 мин по времени. Суточный профиль эпизодов ишемии показывает их высокую частоту в утренние и дневные часы; ночью и ранним утром ишемия встречается редко (как и у больных с ИБС). При нагрузочной сцинтиграфии миокарда с 201Tl имеются типичные ишемические очаговые нарушения накопления препарата.
Лабораторно во время приступа выявляется накопление миокардиального лактата. При проведении дипиридамоловой пробы у больных не отмечается увеличения коронарного кровотока на уровне мелких коронарных сосудов, клинически это проявляется усилением выраженности ишемии, появлением болей в грудной клетке. Положительной является эргометриновая проба, причем при оценке сердечного выброса отмечается его уменьшение на фоне введения препарата.
Сегодня в качестве диагностических критериев выделяются [1, 2, 5]:
Дифференциальный диагноз. При первом обращении больного с кардиалгией всегда встает вопрос о дифференциальной диагностике этого состояния. На данном этапе важно правильно расспросить больного, выяснить особенности болевого синдрома и проанализировать прежде всего, насколько они соответствуют типичным проявлениям стенокардии.
При сборе анамнеза стоит обратить внимание на возраст и пол больного, наличие факторов риска и профессиональных вредностей. Существенную помощь может оказать имеющаяся медицинская документация, указывающая на сопутствующую патологию (порок сердца, длительно сохраняющуюся анемию, тиреотоксикоз, хронические заболевания легких и т. д.), которая способна симулировать клинику стенокардии. При объективном исследовании выявляются признаки, характерные для имитирующих стенокардию заболеваний: увеличение щитовидной железы, боль при пальпации области грудного отдела позвоночника, межреберных промежутков, плечевого сустава, изменение дыхательных шумов, тахикардия, аритмия, шумы в области сердца. Даже если на основании беседы с больным, изучения медицинской документации и объективного исследования вы убедились в том, что кардиалгия связана не с ИБС или КСХ, а с какой-то иной причиной, не стоит пренебрегать дополнительными обследованиями, которые могут опровергнуть ваши данные.
План дополнительного обследования пациента должен включать:
Перечисленные исследования в большинстве случаев позволяют точнее дифференцировать заболевания, входящие в «синдром болей в левой половине грудной клетки»; при этом исследования можно проводить по алгоритму оптимальной диагностической целесообразности. Иначе говоря, основываясь на данных субъективного и объективного методов обследования, следует составить план дальнейшего исследования (с учетом экономических затрат и уменьшения времени диагностики).
В качестве ориентира можно предложить алгоритм, представленный на рис. 2. Задачей диагностического поиска в этом случае является разделение кардиальных и экстракардиальных причин болей; отправным методом проведения диагностики избрана электрокардиография (рутинная, нагрузочные пробы или холтеровское мониторирование), которая доступна в большинстве лечебных учреждений и отличается простотой в использовании и дешевизной. Обнаружение любых(!) изменений на ЭКГ в более чем 90-95% случаев настораживает в плане кардиального генеза болевого синдрома (хотя стоит помнить и о возможности сочетания кардиальных и экстракардиальных причин), а их отсутствие убеждает в обратном. Далее необходимо разделить больных по возрасту и полу, после чего проанализировать наиболее вероятные кардиалгии в той или иной возрастно-половой группе и методы верификации диагноза. Эпидемиологический подход с учетом факторов возраста и пола существенно удешевляет и ускоряет процедуру дополнительного исследования.
Для уточнения экстракардиальной причины боли необходим поиск дополнительного синдрома, который осуществляется на основании жалоб больного, сбора анамнеза, а также минимального физикального исследования. После уточнения синдрома (патологии органов пищеварения, дыхания, костно-мышечной системы и т. д.) круг диагностического поиска еще более сузится.
Таким образом, при дифференциальной диагностике кардиалгий в качестве основных методов должны рассматриваться беседа с больным, физикальное исследование, электрокардиография (рутинная и мониторирование и/или нагрузочная), выделение ведущих синдромов с использованием принципа оптимальной диагностической целесообразности. Имеют значение эпидемиологические факторы (пол, возраст, курение).
Вопросы лечебной тактики у больных с кардиалгическим синдромом Х до конца не отработаны, но с учетом имеющихся в литературе данных стоит расставить некоторые принципиальные акценты. Необходимо в зависимости от ситуации проводить терапию в целях купирования болей в области сердца либо их предупреждения.
При приступе стенокардии на фоне КСХ больному назначается β-блокатор под язык (анаприлин в дозе 20-40 мг), антагонист Ca++ (нифедипин 5-10 мг) или вводится внутривенно 5-15 мл 2,4%-ного раствора аминофиллина (эуфиллина) в течение 15 мин [5]. От приема нитратов лучше воздержаться.
Для профилактики появления болей в области сердца обсуждается использование препаратов теофиллина длительного действия (теопека, теодура, теотарда и др.), особенно это показано больным с отсутствием тахикардии, сопутствующей обструктивной патологией дыхательных путей (бронхиальная астма, хронический обструктивный бронхит); при наличии тенденции к артериальной гипертонии препаратами выбора могут стать нифедипин длительного действия или амлодипин. Используются также психокорректоры (обычно антидепрессанты, в частности имипрамин) [6], антиагреганты.
Прогноз при синдроме Х в целом благоприятный и риск летальности, несмотря на яркую клиническую симптоматику, крайне низок. Однако при благоприятном общем прогнозе для больных с КСХ характерно низкое качество жизни, что обусловлено ограничением физической активности и выраженным болевым синдромом. Отмечена тенденция к переходу заболевания в дилатационную кардиомиопатию (особенно при наличии блокады левой ножки пучка Гиса по ЭКГ), в типичную ИБС.
Кардиалгический синдром Х — это заболевание, которое очень трудно выявить, оно может рассматриваться скорее как диагноз исключения, в связи с этим особенно важно уметь его дифференцировать.
Кардиалгия
Кардиалгии — боли в области сердца, отличающиеся по своим признакам от стенокардии (см.); характеризуются колющими, жгучими, ноющими, реже давящими болевыми ощущениями в области сердца; они могут иррадиировать по всей левой половине грудной клетки, левой руке и левой лопатке; они бывают мимолетными (молниеносный «прокол»), непродолжительными (минуты, часы) и очень долгими (дни, недели, месяцы). Как правило, кардиапгии не прекращаются от приема нитратов. Наличие кардиалгии не исключает существования у некоторых больных атеросклероза коронарных артерий сердца и может иногда перемежаться или сочетаться с истинными приступами стенокардии.
Любая боль в левой половине груди может расцениваться как кардиалгия, пока не уточнится диагноз. Кардиалгии возникают при ряде клинических синдромов и патологических состояний.
Кардиалгия при поражениях периферической нервной системы. Шейный остеохондроз и грыжа межпозвоночного диска могут вызывать сдавление нервных корешков; кардиалгический синдром может быть также следствием раздражения симпатического сплетения позвоночной артерии. В первом и втором случае появление болей в левой половине груди связано с определенными положениями и движениями руки, головы, но не с физическим напряжением; боли могут усиливаться или возникать в ночное время, при натяжении шейно-грудных корешков (отведение руки за спину, вытягивание ее в сторону). Наблюдается повышение или понижение рефлексов и гипо- или гиперестезия на руке. В третьем случае — при сдавлении симпатического сплетения позвоночной артерии — к описанным симптомам иногда присоединяется отечность кисти, что связано с нарушением вазоконстрикторной симпатической иннервации; при надавливании на голову в направлении продольной оси позвоночника и при сгибании головы, повернутой в сторону поражения, возникает боль.
Необходимо лечение основного заболевания.
Кардиалгия может быть следствием шейно-плечевого синдрома, появляющегося в результате сдавления подключичных артерий, вены и плечевого сплетения при дополнительном шейном ребре (синдром Фальконера-Ведделя) или при патологической гипертрофии («синдроме») передней лестничной мышцы (синдром Наффцигера). К особенностям болевого синдрома в этих случаях относится появление болей при ношении небольших тяжестей в руке, при работе с поднятыми руками. При осмотре определяется утолщенная болезненная передняя лестничная мышца, отмечается расширение подкожных вен над большой грудной мышцей, понижение температуры, а иногда и отечность кисти, снижение АД на лучевой артерии на стороне поражения. На рентгенограмме может быть выявлено дополнительное ребро, увеличение поперечного отростка VII шейного позвонка.
Лечение. При дополнительном шейном ребре в случае тяжелого болевого синдрома и сдавления подключичных сосудов показано удаление этого ребра; при синдроме передней лестничной мышцы в легких случаях назначают анальгин, индометацин (метиндол) в обычных дозах, при тяжелых поражениях вводят в гипертрофированную переднюю лестничную мышцу 2% раствор новокаина (2 мл) или раствор гидрокортизона (2 мл) — 2–3 раза, через день. В очень тяжелых случаях приходится прибегать к рассечению мышцы.
Прогноз обычно благоприятный.
Болезненное утолщение реберных хрящей (чаще II–IV ребер), или синдром Титце, — довольно распространенная болезнь улиц старше 40 лет, сопровождающаяся кардиалгией. Этиология неизвестна. В основе патогенеза-асептическое воспаление реберных хрящей.
Лечение симптоматическое (анальгин, ибупрофен или бруфен)
Кардиалгия может наблюдаться при высоком стоянии диафрагмы, обусловленном вздутием желудка или кишечника, ожирением и т. п. (синдром Ремхельда). Боли возникают нередко после еды, если больной лежит, но исчезают при переходе в вертикальное положение, при ходьбе; иногда они сочетаются с настоящей стенокардией (дифференциация несложна уже при правильно собранном анамнезе).
Пептическая язва пищевода, кардиоспазм, эзофагит могут сопровождаться кардиалгией, отличительной особенностью которой является отчетливая связь с прохождением пищи по пищеводу.
При расположении поперечной ободочной кишки над печенью (синдром Килайдити) может возникать либо сильнейшая, боль справа от грудины (при ущемлении кишки), либо ноющая загрудинная боль (при вздутии кишечника). Заподозрить это заболевание можно при обнаружении тимпанита над печенью; диагноз устанавливается рентгенологически.
Прогноз обычно благоприятный.
Кардиалгический синдром может наблюдаться при первичной легочной гипертонии, инфаркте легкого (он может сопровождаться и приступом стенокардии), парапневмоническом плеврите. Ноющие и колющие боли в области сердца могут возникать при миокардите (один из признаков редидива ревмокардита), перикардите.
Лечение и прогноз определяются основным заболеванием.
Синдром передней грудной стенки — появление болей и болезненности в области сердца после окончания острого периода инфаркта миокарда, — будучи типичным вариантом кардиалгии, может при нечетко собранном анамнезе имитировать рецидив коронарной атаки. Патогенез синдрома неясен. Ноющие боли могут быть разной интенсивности, иногда они выражены резко, в других случаях субъективные ощущения почти отсутствуют, отмечается лишь болезненность околосердечной области.
Лечение — анальгезирующие препараты.
Прогноз собственно кардиалгии благоприятен.
Дисгормональные кардиопатии проявляются выраженными кардиалгиями, но независимо от них могут появляться и некоторые нарушения деятельности сердца, регистрируемые в виде желудочковых экстрасистолий, отрицательного зубца Т чаще в отведениях V1–V4, реже и в остальных грудных отведениях ЭКГ, легкого смещения вниз сегмента ST в тех же отведениях (признак необязательный), преходящих блокад ножек пучка Гиса. В этих случаях следует говорить уже не о кардиалгии (хотя она обычно имеет место), а о кардиопатии (миокардиопатии). Патогенез болевого синдрома и нарушений деятельности сердца при дисгормональных состояниях остается недостаточно выясненным. Дисгормональные кардиопатии могут возникать при тиреотоксикозе (см.) и других эндокринных заболеваниях.
Наиболее выражены эти изменения при климаксе, когда очень часто возникает климактерическая кардиалгия, реже климактерическая кардиопатия. Синдром возникает на фоне вегетативных нарушений, характерных для климакса, иногда за несколько лет до прекращения менструаций, реже через несколько лет после наступления аменореи. Больные жалуются на чувство тяжести, стеснения за грудиной, чаще слева от нее, режущую, жгучую, прокалывающую боль в области верхушечного толчка. Боль может быть кратковременной, продолжительной (часы, недели, месяцы), иногда возникает в ночное время, имитируя стенокардию покоя. Нередки жалобы на нехватку воздуха: при этом речь идет не об истинной одышке, а о чувстве неудовлетворенности вдохом, крылья носа не расширяются, вспомогательные мышцы (объективный признак одышки) в дыхании не участвуют. Боль, как правило, не провоцируется физическим напряжением, постельный режим частоту и интенсивность приступов не сокращает, нитраты боли не прекращают или приводят к их ослаблению через длительный промежуток времени (при стенокардии — через несколько минут!), чаще нитраты вызывают лишь сильную головную боль. Нередки жалобы на приступы потери сознания, однако в тех случаях, когда врачу удается наблюдать эти эпизоды, речь идет практически об истерическом припадке с мелкими клиническими судорогами. Возможны и обмороки. Обычно боль сопровождается «приливами», потоотделением, парестезиями; больные раздражительны, эмоционально лабильны, настроение снижено. Иногда предъявляются жалобы на сильные головные боли, сердцебиение, чувство остановки сердца, спазмы в горле, головокружения. При осмотре выявляется небольшая тахикардия, возможна сосудистая дистония. Приступ заканчивается ощущением резкой слабости, профузным потоотделением, полиурией. Кардиалгия может сопровождаться страхом смерти.
Появление изменений на ЭКГ, прежде всего отрицательных зубцов Т, которые могут быть глубокими и симметричными, требует дифференциации с очаговыми поражениями миокарда (ишемия, мелкоочаговый инфаркт). Отличительные электрокардиографические признаки климактерической кардиопатии: отсутствие противоположного направления зубца Г смещению сегмента ST (смещается вниз при отрицательном зубце Т, а при инфаркте миокарда смещается кверху при отрицательном зубце Т); отрицательный зубец Т сохраняется неделями (нередко месяцами и годами), с несоответствующими болевому синдрому колебаниями, вплоть до появления положительного зубца Т (при инфаркте он постепенно нормализуется); при кардиопатии в отличие от инфаркта отрицательный зубец Т становится положительным через час после приема 40 мг индерала (йндераповая проба) или 5 г хлорида калия (проба с хлоридом калия). Отвергнуть наличие инфаркта миокарда помогает определение активности ферментов в крови, миоглобина в крови и моче. В отличие от климактерической кардиопатии при ишемии миокарда отрицательный зубец Т сохраняется 1–2 дня. Важнейшую роль в дифференциальной диагностике играет правильно собранный анамнез. Во всех сомнительных случаях до выяснения диагноза необходимо лечить больных, как при инфаркте миокарда.
В лечении климактерической кардиалгии и кардиопатии основную роль играет психотерапия: разъяснение больным полной безопасности как болевого синдрома (его несвязанности со стенокардией), так и обнаруживаемых изменений на ЭКГ. Постельный режим не показан. Как правило, больные сохраняют трудоспособность. Медикаментозная терапия сводится к назначению препаратов валерианы (в частности, капель Зеленина) в случае упорной кардиалгии. При климактерической кардиопатии, сопровождающейся появлением отрицательных зубцов Т, хороший эффект (нормализации ЭКГ, прекращение боли) даютверапамил (изоптин), анаприлин (индерал) в дозе 40 мг 1–3 раза в день (при выраженной брадикардии, нарушениях проводимости не назначать!). Половые гормоны используют лишь при других тяжелых проявлениях климакса. Важнейший показатель эффективности терапии — исчезновение или существенное ослабление боли независимо от показателей ЭКГ.
Дисгормональная кардиопатия с клинической картиной, подобной описанной выше, наблюдается при лечении половыми гормонами аденомы или рака предстательной железы. Терапия собственно кардиопатии та же.
Кардиалгия, желудочковая экстрасистолия встречаются в период полового созревания (пубертатное сердце). При этом синдроме наблюдаются и вегетативные, и поведенческие особенности дисгормонапьного состояния, хотя они существенно менее выражены, чем при климаксе. Специальное лечение не проводится. Прогноз благоприятный.
Все особенности климактерической кардиопатии (включая и появление отрицательного зубца Т на ЭКГ) могут наблюдаться перед началом и в первые дни менструации — предменструальный синдром (см.). Специальная терапия не проводится.
Лечение кардиалгии
Кардиалгия – патологическое состояние, характеризующееся возникновением болевого синдрома в левой части грудной клетки, который не связан со стенокардией или инфарктом. Сердечные боли возникают по самым разным причинам. Многие из них связаны с заболеваниями сосудов, по которым кровь и кислород доставляются к различным отделам сердца.
Причины кардиалгии
Причины прогрессирования кардиалгии условно разделяют на сердечные и внесердечные.
Сердечные:
Внесердечные:
— недуги ЦНС. Спровоцировать прогрессирование кардиалгии может нейроциркуляторная дистония, шейный или грудной остеохондроз, грыжа межпозвоночных дисков, шейно-плечевой синдром, травматизация межрёберных нервных окончаний;
— недуги ЖКТ: диафрагмальная грыжа, высокое расположение диафрагмы, спазм пищевода, язва желудка и двенадцатиперстной кишки;
— патологии опорно-двигательного аппарата: синдром Титце, травма рёбер различной степени тяжести;
— недуги дыхательной системы: плеврит, бронхит, трахеит, плевропневмония, лёгочная гипертензия;
— патологии органов средостения;
— нарушения функционирования органов эндокринной системы;
— травмы живота различной степени тяжести.
Разновидности кардиалгии
Психогенная кардиалгия прогрессирует у человека на фоне депрессии или сильного эмоционального потрясения. У пациента проявляются такие симптомы:
— жжение и боль в области проекции сердца и в левом подреберье. Человек отмечает, что у него появилось либо чувство распирания в груди, либо, наоборот, – пустоты;
— боль носит постоянный пульсирующий характер;
— чувствительность кожного покрова в области левого соска возрастает;
— при психогенной форме недуга боль может иррадиировать не только в шею, позвоночный столб или поясницу, но также и в половые органы.
Часто болевой синдром сопровождается проявлением следующих неприятных ощущений в определённых частях тела: пощипывание; ползание мурашек; онемение; покалывание.
Вертеброгенная кардиалгия развивается при поражении шейного отдела позвоночного столба. Болевой синдром проявляется при сдавлении корешков нервов, которые выходят из этого участка позвоночника. Данные нервные волокна оказывают рефлекторное воздействие на сердце и коронарные кровеносные сосуды, вследствие чего и возникает давящая или ноющая боль в области проекции сердечной мышцы.
Симптомы кардиалгии
При прогрессировании недуга проявляются такие симптомы:
— болевой синдром, локализующийся в левой половине грудной клетки, за грудиной. Редко в каких случаях боль возникает и в подмышечной области. Примечательно то, что боль напрямую зависит от положения тела человека. К примеру, она может усиливаться, если человек совершает наклон вперёд или поднимает левую руку вверх;
— нарушение сна; чувство тревоги;
— нарушение рефлекса глотания;
— потемнение в глазах;
— больной не может полноценно сделать вдох, поэтому у него возникает чувство нехватки воздуха;
— в тяжёлых случаях возможно развитие предобморочного состояния или судорог;
— если симптомы недуга проявляются в состоянии полного покоя, то это может свидетельствовать о прогрессировании нейроциркулярной дистонии. В этом случае к основной клинике присоединяются такие симптомы: постоянная усталость, слабость, вялость, снижение работоспособности.
Диагностика кардиалгии
При проявлении боли в области проекции сердца важно сразу же посетить медицинское учреждение для полноценной диагностики данного состояния, ведь такой симптом может свидетельствовать как о кардиалгии, так и о наличии патологий сердечно-сосудистой системы. Только квалифицированный специалист сможет провести грамотную дифференциальную диагностику и назначить адекватное лечение.
В стандартный план диагностики кардиалгии входят такие обследования: эхокардиография; рентген; ЭГДС желудка; ЭКГ; УЗИ; МРТ сердца; КТ сердца.
Осложнения и последствия
Лечение и профилактика кардиалгии
Лечение кардиалгии назначается после того, как будет установлена причина её развития. Базовая терапия всегда направлена на лечение недуга, который и вызвал появление болевого синдрома в области проекции сердечной мышцы.
Первая помощь: больного уложить в постель; снять с него одежду, которая может стеснять грудную клетку; дать ему принять таблетку Пенталгина, валидола. Хороший эффект даёт принятие капель «Корвалол».
Если данные мероприятия оказались неэффективными, то вызывают скорую, которая и доставит пострадавшего в стационар для дальнейшего лечения.
Если причиной кардиалгии стала нейроциркуляторная дистония, то в план лечения включают такие препараты: седативные; мультивитаминные комплексы; обезболивающие – обязательно включают в план лечения для купирования болевого синдрома.
Залог успешного лечения патологии – нормализация режима отдыха и сна, а также полноценное питание. Важно также отказаться от вредных привычек – не принимать спиртные напитки, не курить и не потреблять сильнодействующие препараты. Обычно лечение недуга проводят в стационаре, чтобы врачи могли контролировать – наблюдается ли положительная динамика или нет. Если нет, то корректируется план лечения и при необходимости назначаются дополнительные методы обследования.
Ваше здоровье в надежных руках наших врачей. Записывайтесь к кардиологу Медицинского центра «Север» в г. Александров по телефону 8 (49244) 9-32-49.