фри шейного отдела позвоночника что это такое
Как лечить протрузию позвоночника
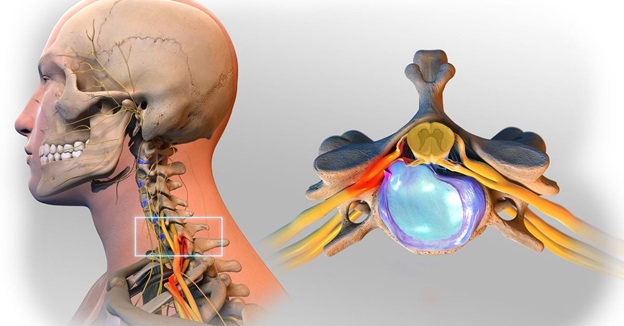
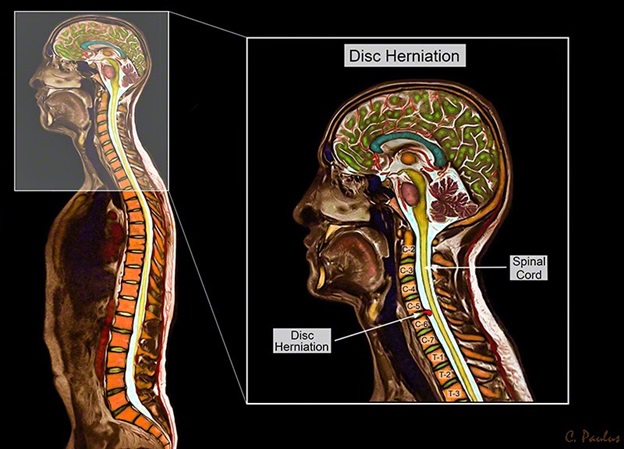
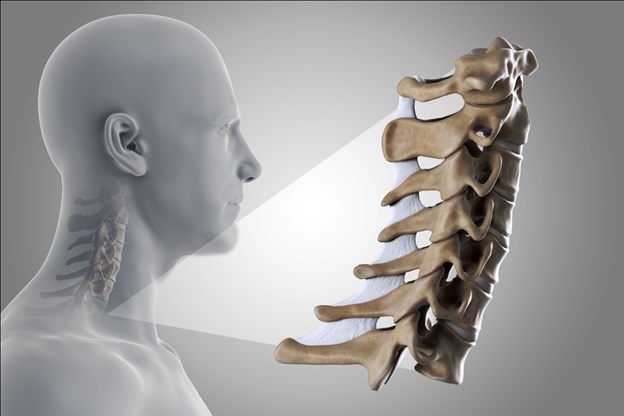
Межпозвоночные диски в позвоночнике — это разновидность хрящевого сустава, ядро которого состоит из очень гибкого желеобразного вещества, называемого гелем мукопротеина. Диски подобны подушечкам, расположенным между отдельными позвонками. Они служат двум основным целям: обеспечивают движение позвоночника и действуют как амортизаторы, выдерживая воздействие веса, перемещающегося вниз по позвоночнику. При повреждении или разрыве диска травма может привести к тому, что часть внутреннего гелеобразного вещества будет выпирать или выступать через более жесткое внешнее кольцо диска, сдавливая окружающие нервы и вызывая боль и дискомфорт. Дегенерация диска, включая грыжу, вызывает боль, воспаление и симптомы, если материал внутреннего ядра или внешнего диска сдавливает спинномозговые нервы, спинной мозг или другие структуры позвоночника. Симптомы могут развиваться или ухудшаться, если повреждение диска прогрессирует, грыжа становится более серьезной и пациенту не проводится вытяжение позвоночника (тракция). Хотя это заболевание может возникнуть в любом месте позвоночника, чаще всего оно развивается в шейном и поясничном отделах позвоночника. Нижняя часть спины и шея несут наибольшую нагрузку и являются наиболее подвижными отделами позвоночника.
Причины появления протрузии
Грыжа межпозвоночного диска возникает в результате износа межпозвоночного диска, чаще всего в результате постепенного возрастного износа. С возрастом внутреннее гелеобразное вещество дисков позвоночника начинает терять гибкость, в результате чего диски легче соскальзывают с места и давят на окружающие нервы. Важным фактором ускоренной дегенерации диска является образ жизни и повседневные привычки человека. Некоторые люди делают много тяжелой работы используя при этом неправильные движения, из-за чего диски выдерживают нагрузку от слишком большого веса. У тех, кто занимается спортом, грыжа межпозвоночного диска может быть результатом повторяющихся движений и сильного удара по дискам или внезапного скручивающего движения. Люди с избыточным весом также подвержены повышенному риску грыжи межпозвоночных дисков из-за дополнительного веса, который диски должны выдерживать. Все это может способствовать ускорению дегенерации диска или вызвать разрыв диска, оказывая давление на окружающие нервы.
Клинические проявления протрузии
Помимо боли в спине также могут возникать дополнительные симптомы:
1. Боль, которая распространяется вниз по одной или обеим ногам.
2. Слабость мышц ног, не позволяющая пациенту нормально ходить.
3. Онемение одной или обеих ног.
4. Трудности при ходьбе даже на небольшие расстояния.
Конечно, все эти проблемы неизбежно сильно мешают нормальной жизни и деятельности. Боль от грыжи межпозвоночного диска обычно усиливается, когда человек активен, и уменьшается, когда он отдыхает. Кашель, чихание, сидение, вождение автомобиля и наклон вперед могут усилить боль. Боль усиливается, потому что эти движения оказывают большее давление на нерв. Люди с болезненной протрузией межпозвоночного диска часто пытаются изменить положение, чтобы уменьшить боль.
Лечение протрузии
Цель лечения — минимизировать повреждение нервов, облегчить боль и другие симптомы, вызванные протрузией межпозвоночного диска. Тип лечения, который пациент получит, будет зависеть от размера грыжи межпозвоночного диска, ее местоположения и результатов предыдущего лечения.
Нехирургические методы лечения грыжи межпозвоночного диска включают:
Как правило, безоперационные методы лечения используются в течение от одного до двух месяцев, прежде чем будут рассмотрены альтернативы хирургического вмешательства. Некоторые хирургические варианты грыжи межпозвоночного диска включают:
Хирургическое вмешательство рекомендуется, если нехирургические методы лечения боли не помогают или симптомы ухудшаются (включая потерю функции). Все хирургические варианты выполняются под общей анестезией.
Профилактика
К счастью, грыжа межпозвоночного диска поддается лечению и часто может быть предотвращена путем внесения определенных изменений в образ жизни и укрепляющих упражнений, которые могут помочь сохранить позвоночник сильным и здоровым:
Кроме этого такие витамины, как кальций и витамин D, также необходимы для поддержания прочности костей, включая кости позвоночника. Недостаток кальция может привести к низкой плотности костей и, следовательно, увеличить риск заболеваний костей, таких как остеопороз
Уже около 30 лет мы работаем над тем, чтобы врачи могли быстро и эффективно лечить боли в спине, расширять свои возможности и помогать большому количеству пациентов. Чтобы после травм и операций на суставах люди могли восстановить привычный объем движений и улучшить качество своей жизни.
Рентген позвоночника (спондилография)
Неинвазивный метод исследования состояния позвонков и определения подвижности определенных позвоночных сегментов.
Исследование проводится для выявления различных неврологических нарушений, в частности, для диагностики проявлений остеохондроза.
Рентгенограммы не позволяют увидеть мягкотканные новообразования, спинной мозг и хрящевые структуры, но диагносты способны оценить их состояние по определенным признакам, заметным опытному глазу специалиста.
По результатам рентгенодиагностики можно судить о выраженности остеохондроза позвоночника, деформации тел позвонков, выявляя прямые или косвенные признаки патологии.
Руднева
Наталья Павловна
Рентгенолог
Турищева
Мария Андреевна
Рентгенолог
ПОКАЗАНИЯ ДЛЯ ПРИМЕНЕНИЯ РЕНТГЕНА ПОЗВОНОЧНИКА
Чаще всего пациентам назначается рентген поясничного отдела, так как именно на этом отрезке позвоночника чаще всего диагностируются межпозвоночные грыжи, остеохондроз, смещение позвонков. При проведении рентгенографии поясничной области следует учитывать то, что в момент получения снимков лучевая нагрузка приходится и на органы брюшной полости и малого таза.
Пациенты, ведущие малоподвижный образ жизни, работающие в офисе, страдают от шейного остеохондроза. Они отмечают хронические головные боли, головокружения, слабость мышц верхних конечностей.
Для оценки состояния позвонков проводится рентген шейного отдела позвоночника. Исследование проводится без специальной подготовки (исключение — рентген поясничного и крестцового отделов).
КАК ГОТОВИТЬСЯ К РЕНТГЕНОГРАФИИ ПОЗВОНОЧНИКА?
Подготовка к рентгену позвоночника требуется лишь в том случае, если доктор планирует изучать поясничный отдел позвоночника. До исследования пациент соблюдает диету: исключаются все газообразующие продукты и напитки, процедура проводится после 8-10 часов голода. Перед рентгеном очищают кишечник, чтобы его содержимое не давало тени на рентгенограмме и не затрудняло диагностику.
ПРОТИВОПОКАЗАНИЯ
Рентгенография позвоночника противопоказана при беременности. Диагностика шейного отдела позвоночника с помощью рентгеновских лучей может быть применена и во время вынашивания плода (по особым показаниям), но при условии создания эффективной защиты живота женщины на протяжении всего исследования.
Рентген позвоночника вы можете сделать в многопрофильном медицинском центре NIXOR Clinic!
Лечение грыжи шейного отдела позвоночника
Анатомически в шейном отделе позвоночника размеры позвонков и дисков меньше, чем в грудном и поясничном отделах. Кроме того, в шейном отделе очень узкий спинальный канал. Поэтому, даже маленькие грыжи дисков могут приводить к компрессии спинного мозга или корешков. Лечение грыжи шейного отдела позвоночника (особенное хирургическое) также имеет определенные сложности из-за лабильности и анатомической сложности шеи.
Профилактика
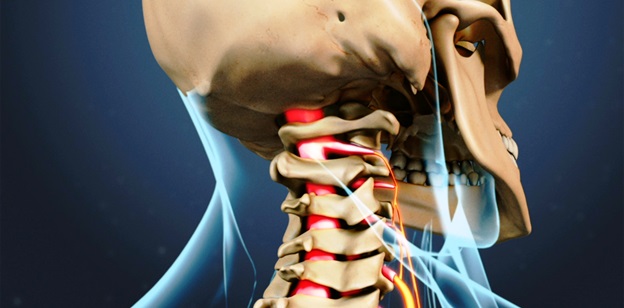
Грыжа шейного отдела позвоночника диагностируется в том случае, если происходит выход вещества ядра диска и выпячивание с давлением на нервные структуры, располагающиеся на уровне локализации грыжи.
Хотя грыжа шейного отдела позвоночника может иметь различный генез (дегенеративный или травматический), тем не менее, симптомы обычно начинаются спонтанно.
Боль в верхней конечности, обусловленная грыжей шейного отдела позвоночника возникает из-за того, что материал грыжи диска сдавливает корешок, вызывая боль, которая распространяется вдоль нервного пути вниз по руке. Наряду с болью в руках, могут появиться такие симптомы как онемение и покалывание руке и в кончиках пальцев. Эти симптомы могут сопровождаться слабостью мышц.
Причины
Симптомы
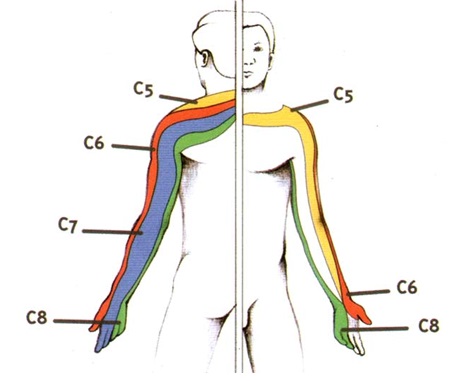
Грыжа диска в шейном отделе позвоночника может вызвать множество симптомов в области шеи, руки, предплечья и кисти, а также частей плеча. Паттерны боли и неврологический дефицит во многом определяются расположением грыжи межпозвоночного диска.
Это типичные боли и нарушения чувствительности связаны с грыжей диска шейного отдела позвоночника, но они не являются абсолютно одинаковыми у всех пациентов и симптомы могут варьировать.
Болевой синдром при компрессии грыжей диска в шейном отделе позвоночника называется шейным радикулитом.
Диагностика
Предварительный диагноз грыжи шейного отдела позвоночника врач может поставить на основании симптоматики и данных физикального обследования. Но учитывая то, что похожая симптоматика может быть и при других заболеваниях, клинический диагноз может быть выставлен только при использовании объективных методов диагностики.
Рентгенография – метод не имеет большого значения для диагностики грыжи диска, так как можно визуализировать только изменения в костных тканях.
МРТ также позволяет хорошо визуализировать изменения в структуре костной ткани или опухоли, абсцессы, изменения в спинном мозге (стеноз). Кроме того, МРТ абсолютно безвредно и может быть назначено неоднократно (для контроля динамики).
Компьютерная томография
КТ (МСКТ) для диагностики грыжи диска в шейном отделе позвоночника значительно уступает по информативности МРТ, но в некоторых случаях может быть использовано в качестве инструментального метода исследования, особенно в тех случаях, когда есть противопоказания для МРТ.
Лабораторные исследования
Лабораторные исследования необходимы для исключения других заболеваний (ревматоидного артрита, анкилозирующего спондилоартрита, синдрома Рейтера и ревматической полимиалгии). Эти исследования могут включать следующие анализы:
Ревматоидный фактор (повышенный при ревматоидном артрите)
HLA-B27 (положительный при анкилозирующем спондилите)
Скорость оседания эритроцитов (повышенная при ревматической полимиалгии)
Кроме того, анализы крови позволяют исключить инфекционные процессы, такие как дисцит, эпидуральный абсцесс или остеомиелит позвонков:
Изменения количества лейкоцитов (повышенное, со сдвигом влево- при бактериальной инфекции)
Посев крови (положительный при наличии инфицирования)
Скорость седиментации эритроцитов (повышенная при инфекции)
Дифференциальный диагноз
Грыжу диска шейного отдела позвоночника необходимо дифференцировать со следующими состояниями:
Лечение
Физические упражнения позволяют улучшить проприоцептивные навыки и способствуют сохранению стабильной, безопасной и безболезненной позы шеи во время напряженной деятельности.
Цервикоторакальная стабилизация требует укрепления и координации мышц шеи, плечевых и лопаточных мышц. Для стойкой стабилизации необходимо также укрепление мышц поясничного отдела и нижних конечностей.
Упражнения для стабилизации должны проводиться систематически, от простого к сложному. Изометрические и изотонические резистивные упражнения проводятся на специальных тренажерах, с использованием эластичных лент и свободных весов. Программа упражнений позволяет перераспределять векторы нагрузки на другие отделы позвоночника.
Систематические физические упражнения по подобранной программе помогают сформировать правильный стереотип движений и быструю автоматическую цервикоторакальную стабилизацию в повседневной деятельности.
Лекарственные препараты.
Как правило, при остром болевом синдроме, в первую очередь, рекомендуется прием препаратов НПВП.
Опиаты назначаются редко, только при выраженном болевом синдроме.
Миорелаксанты или антидепрессанты могут помочь уменьшить нейропатическую боль, снять мышечный спазм и улучшить сон.
Оперативное лечение
Большинство эпизодов боли в руке из-за грыжи позвоночника в шейном отделе будут разрешаться в течение периода, от нескольких недель до нескольких месяцев. Если же болевой синдром длится дольше 6-12 недель или если боль и другие неврологические симптомы нарастают, то тогда операция может стать единственным вариантном лечения.
Как правило, оперативное лечение назначается при стойкой, резистентной к лечению симптоматике.
Оперативное лечение грыжи диска в шейном отделе позвоночника, как правило, имеет мало осложнений. Почти у 95% пациентов, которым провели операцию, отмечалось уменьшение симптоматики.
Операция при грыже диска в шейном отделе позвоночника может быть выполнена несколькими способами:
Замена диска искусственным имплантом: может выполняться во время передней дискэктомии, вместо фиксации.
Корешковый синдром шейного отдела
Цервикальная радикулопатия встречается гораздо реже, чем радикулопатия поясничного отдела позвоночника. Ежегодная заболеваемость составляет примерно 85 случаев на 100 000 населения. У более молодого населения корешковый синдром (радикулопатия) шейного отдела позвоночника является следствием грыжи диска или острой травмы, вызывающей местное воздействие на нервный корешок. Грыжа диска составляет 20-25% случаев цервикальной радикулопатии. У пациентов старшего возраста шейная радикулопатия часто является результатом сужения межпозвоночных суставов из-за образования остеофитов, снижения высоты диска, дегенеративных изменений в унковертебральных суставах. Лечение корешкового синдрома шейного отдела позвоночника может быть как консервативным, так и оперативным, в зависимости от клинической картины и генеза компрессии.
При раздражении корешков шейного отдела позвоночника, при воспалении или компрессии, появляются боли в шее с иррадиацией в руки, нарушения чувствительности, мышечная слабость в зоне иннервации поврежденного корешка.
Симптомы корешкового синдрома в шейном отделе позвоночника могут развиваться внезапно или постепенно, и периоды обострения сменяются ремиссией.
Причины цервикальной радикулопатии
Любое патологическое состояние, которое каким-то образом сжимает или раздражает нервный корешок в шейном отделе позвоночника, может вызвать цервикальную радикулопатию.
Наиболее распространенными причинами являются:
Симптомы
Тип боли также может варьироваться. Некоторые пациенты описывают тупую, постоянную боль. Однако другие пациенты описывают боль как острую (ножевую) или сильное жжение.
Пациенты могут ощущать покалывание пальцев, что также может сопровождаться онемением. Ощущение онемения или слабости в руке также может повлиять на способность захватывать или поднимать объекты, а также выполнять другие повседневные задачи, такие как написание, одевание одежды.
Определенные движения шеи, такие как разгибание шеи назад, наклон шеи или ротация, могут увеличить боль. Некоторые пациенты отмечают, что боль уменьшается, когда они кладут руку за голову; движение может снимать давление на нервный корешок, что, в свою очередь, уменьшает выраженность симптомов.
Виды цервикальной радикулопатии
В то время как специфические симптомы у любого пациента могут широко варьироваться, существуют характерные симптомы для каждого уровня поражения корешка:
Для подбора адекватной тактики лечения корешкового синдрома в шейном отделе позвоночника необходимо правильно идентифицировать причину симптомов. Например, цервикальная радикулопатия и синдром запястного канала могут иметь похожие симптомы, такие как боли в руке и онемение, поэтому необходимо точно определить генез симптоматики, что позволит прицельно воздействовать на фактический источник проблемы.
Диагностика
При наличии таких симптомов как боль в шее или связанные с ней симптомы, такие как покалывание, слабость или онемение плеча, руки и / или кисти, врач, скорее всего, начнет со следующего:
Инструментальные методы диагностики
КТ-сканирование с миелографией имеет точность, приближающуюся к 96% при диагностике грыжи диска шейного отдела позвоночника. Кроме того, использование контрастного материала позволяет визуализировать субарахноидальное пространство и оценить состояние спинного мозга и нервных корешков.
Электродиагностические методы исследования важны для выявления физиологических нарушений нервного корешка и исключения других неврологических причин симптоматики у пациента. Было показано, что ЭМГ ( ЭНМГ) исследование полезно при диагностике радикулопатии и хорошо коррелирует с результатами миелографии и хирургического лечения.
Лечение
Консервативное лечение корешкового синдрома шейного отдела позвоночника может включать в себя следующие методы лечения:
Отдых или изменение активности. Ношение шейного воротника во время острого болевого синдрома. Часто цервикальная радикулопатия разрешается сама по себе, особенно если симптомы незначительны. Ограничение напряженных действий, таких как занятия, спортом или подъем тяжелых предметов или улучшение осанки во время сидения или вождения, иногда может быть достаточно в качестве лечения.
Медикаменты. Для уменьшения симптомов боли возможно использование различных противовоспалительных препаратов ( диклофенак, мовалис, ибупрофен) миорелаксантов.
Если лекарственные препараты этой группы не оказывают эффекта, то возможно подключение опиоидов на короткий промежуток времени.
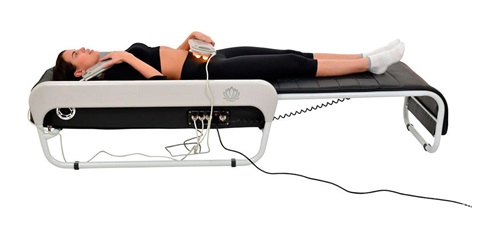
Тракционная терапия. Скелетное вытяжение достаточно часто применяется при лечении корешкового синдрома в шейном отделе позвоночника. Тракции выполняются на специализированных тракционных столах с контролируемой нагрузкой. Тракция позволяет немного уменьшить компрессию корешка за счет увеличения расстояния между позвонками. •
Физиотерапия. Современные методики физиотерапии, такие как криотерапия или Хивамат, также как и традиционные методы ( электрофорез, фонофорез ) широко используются как в острой стадии корешкового синдрома, так и в комплексе реабилитационных методик.
Хирургическое лечение
Если консервативные методы лечения не обеспечивают снижение боли или если такие неврологические симптомы, как онемение и слабость рук, продолжают прогрессировать, то тогда можно рассмотреть вопрос о хирургическом вмешательстве.
Наиболее часто в лечении цервикальной радикулопатии применяются следующие оперативные методики:
Рентген шейного отдела позвоночника
Для диагностики травм и заболеваний шеи используют рентген-исследование шейного отдела позвоночника. Манипуляцию проводят без специальной подготовки. Полученные результаты помогают врачу установить диагноз, назначить лечение.
Травмы или заболевания, локализующиеся в области шеи, затрудняют движения головы, могут привести к нарушению работы мозга. Быстро обнаружить проблему помогает лучевая диагностика.
Рентгенографию шейного отдела назначают при:
травме позвоночника в области шеи;
ограничении подвижности – человеку сложно смотреть по сторонам;
боли, усиливающейся при движении головой;
частых головокружениях, головных болях;
хрусте при движении шеей;
неприятных ощущениях в верхней части спины;
ощущении слабости, покалывания, мурашек в руках.
Как делают рентгеновские снимки шеи
Обычно делают два снимка. Первый выполняется в прямой проекции, в положении лёжа на спине. Он позволяет рассмотреть третий-седьмой шейные позвонки и первый-третий грудные. Второй кадр делают в боковой проекции, при этом пациент сидит или стоит. На боковой рентгенограмме видны все семь верхних позвонков.
Кроме рентгена шейного отдела позвоночника в двух проекциях, в некоторых случаях выполняют снимки в дополнительных – косых. Это позволяет лучше рассмотреть межпозвонковые суставы и отверстия.
Для определения патологической подвижности позвонков назначают рентгеноскопию шейного отдела позвоночного столба с функциональными пробами. Пациента просят наклонить или повернуть голову, чтобы сделать снимки при разных углах наклона шеи.
Что видит рентгенолог
Врач оценивает целостность, размеры, положение позвонков, межпозвонковых дисков, близлежащих тканей. Он описывает:
разрушения костной ткани;
травматические повреждения – трещины, сколы, отломки, компрессии;
смещение позвонков и расстояний между ними;
Провести рентгеноскопию шейного отдела позвоночника в Москве нужно, чтобы поставить диагноз остеохондроза, межпозвонковой грыжи, кривошеи и других заболеваний. Уточнить место травматического повреждения и определить степень тяжести поражения.