утолщение нерва что значит
Роль УЗИ в оценке периферических нервов
Авторы: Ashwin D Lawande, Sudhir S Warrier, Mukund S Joshi
Введение
Периферические нервы подвержены ряду заболеваний, таких как травма, инфекция, воспаление, доброкачественные и злокачественные опухоли, а также невропатии. УЗИ с его высоким разрешением может обнаружить и охарактеризовать эти патологии экономически эффективным образом. В нашей стране, где большая часть населения не может позволить себе дорогостоящие диагностические тесты, УЗИ остается недостаточно используемым методом. Целью данной статьи является ознакомление читателей с УЗИ различных нервных патологий.
Техника проведения
С помощью УЗИ можно визуализировать почти все нервы, включая нервы пальцев. Прежде чем начать сканирование периферического нерва в определенной области, необходимо знать подробную анатомию. Используется высокочастотный линейный датчик с частотой 8-15 МГц. Для исследования пальцевых нервов используется линейный датчик в виде хоккейной клюшки. Обследование начинается с известного анатомического ориентира возле нерва. Как только нерв локализован на короткой оси, он прослеживается в обоих направлениях для выявления контура и архитектурной аномалии. Затем зонд поворачивается по длинной оси нерва и оценивается патология.
Нервы обычно проходят вдоль границ других структур, особенно между различными мышечными группами. Движение конечности помогает дифференцировать нерв от сухожилий, тогда как цветовой допплер помогает дифференцировать нервы от сосудов. Лимфатические узлы имеют сферическую форму и имеют жировую перепонку, и их легко отличить от нервов по форме и невозможности проследить их по продольной оси.
Визуализация нормы
Нормальный нерв в поперечном сечении имеет небольшие гипоэхогенные области, разделенные гиперэхогенными перегородками, создавая вид, похожий на соты. Гипоэхогенные области представляют собой нервные пучки, тогда как эхогенные перегородки представляют межфазную промежность [Рис. 1]. Продольный вид также показывает фасцикулярную архитектуру, приводящую к появлению «пучка соломинок» [Рис. 2]. Нерв более эхогенный по сравнению с мышцей, которая показывает гипоэхогенные пучки мышечных волокон с промежуточной эхогенной перимизией. Сухожилие является более эхогенным по сравнению с нервом и показывает компактное расположение эхогенных фибрилл. При динамическом осмотре нервы показывают скользящее движение по мышцам и сухожилиям. Измененное движение или деформация контура во время движения нерва дает нам ключ к диагностике патологии.
Рисунок 1 : Поперечный вид демонстрирует форму сот.
Рисунок 2 : Продольный вид демонстрирует «пучок соломинок»
Травма
Три типа повреждения периферических нервов были описаны на основе механизма повреждения, то есть травм растяжения, разрывов и компрессионных повреждений. В зависимости от микроскопических изменений нервные повреждения широко классифицируются как:
Нейропраксия – это травма с поддержанием непрерывности нерва. Аксонотмезис – это разрушение аксонов и миелина с интактным эпи- и периневриозом, в то время как невротмезис – это полное разрушение нерва. Нейропраксия и аксонотмезис имеют хорошие шансы на выздоровление, в то время как невротмезис обычно не восстанавливается без хирургического вмешательства.
УЗИ может быть использовано для выявления и демонстрации места повреждения, дифференцирования повреждения нерва в непрерывности от пересечения нерва, оценки причины сдавливания и выявления инородных тел, а также невромы или рубцевания. УЗИ также полезен для локализации ятрогенного повреждения нерва после процедур удлинения конечностей или из-за ортопедических имплантатов, где магнитно-резонансная томография (МРТ) может быть ограничена из-за артефактов восприимчивости [Рис.3]
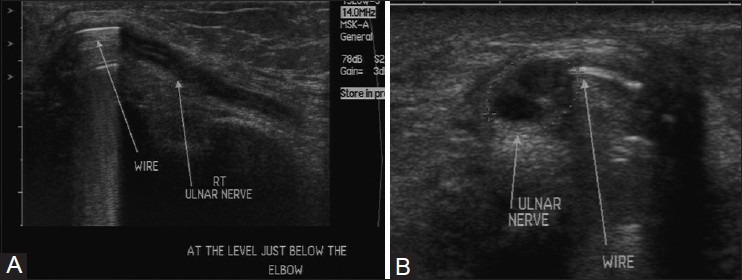
Рисунок 3 : (A) Продольные и (B) аксиальные изображения УЗИ у пациента с перенесенным переломом плечевой кости в анамнезе. Крепление наталкивается на нерв, вызывая хроническую нервную дегенерацию, которая рассматривается как гипоэхогенное проявление нерва с потерей нормальной фасцикулярной архитектуры
Электродиагностические исследования не демонстрируют морфологической информации, такой как место и степень повреждения. Следовательно, УЗИ играет важную роль в оценке пациентов с подозрением на повреждение нерва.
Нейрапракционная травма рассматривается как опухший нерв с гипоэхогенным видом.
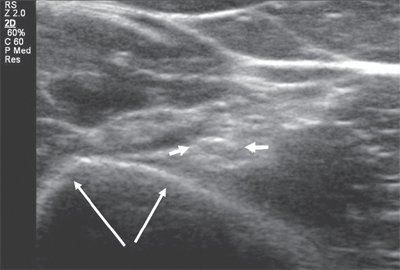
В случаях с полным разрывом важно измерить расстояние между концами, поскольку это помогает в принятии решения о хирургическом лечении [Рис. 4]. Невромы культи могут рассматриваться как очаговые утолщения или похожие на новообразование поражения на нервных окончаниях [Рис. 5]. Это реактивное утолщение нервов и не настоящие опухоли.
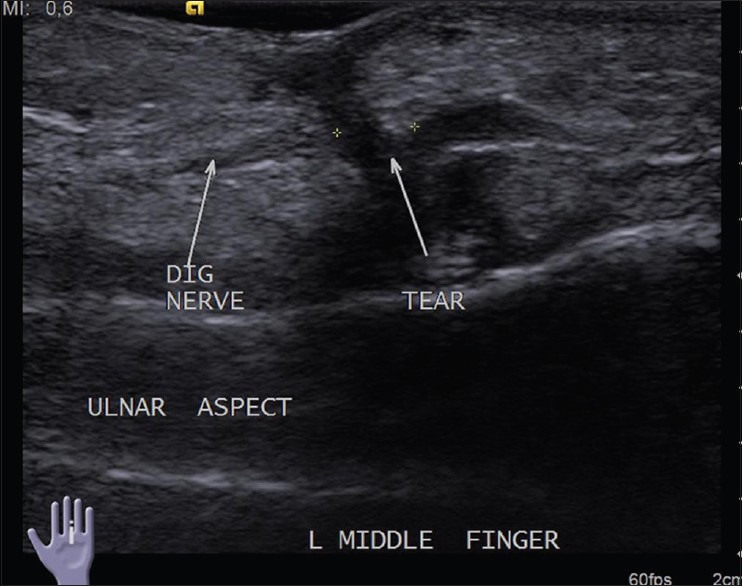
Рисунок 4 : Продольное изображение УЗИ показывает полный разрыв пальцевого нерва среднего пальца после проникающей травмы.
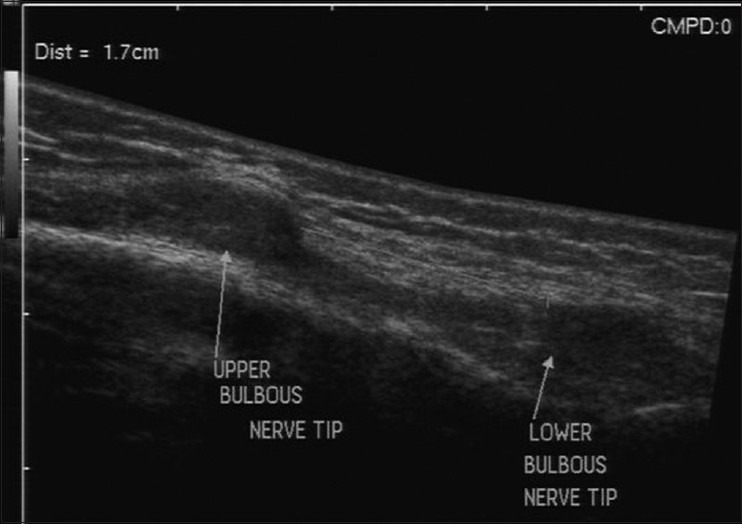
Рисунок 5 : Продольное изображение УЗИ показывает полный разрыв лучевого нерва после старой проникающей травмы. Обратите внимание на невромы на обоих срезанных концах, которые видны как луковичные поражения.
Опухоли
Наиболее распространенными опухолями нервов являются опухоли нервной оболочки, которые включают шванномы и нейрофибромы. Не всегда возможно провести различие между ними по УЗИ. Они видны как четко выраженные яйцевидные однородные гипоэхогенные поражения с входом и выходом нерва из них. Шванномы эксцентричны вдоль длинной оси нерва, при этом нервные пучки видны отдельно [Рис 6]. Нейрофибромы имеют веретенообразную форму с потерей нормальной фасцикулярной архитектуры.
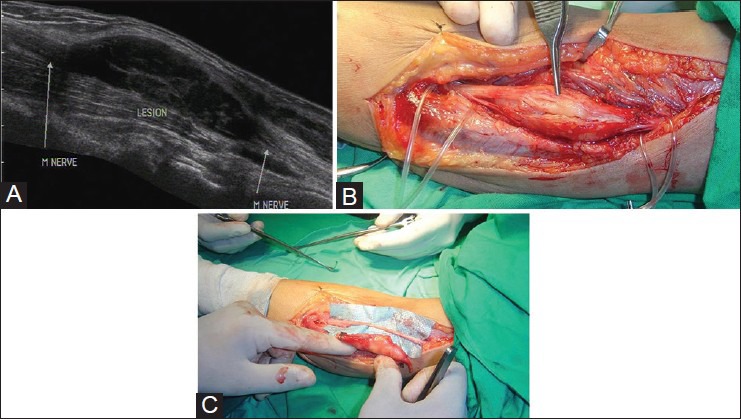
Рисунок 6 : Продольное изображение УЗИ, показывающее веретенообразное преимущественно гипоэхогенное поражение вдоль срединного нерва в предплечье. Нерв может располагаться эксцентрично вдоль вентрального аспекта поражения, что указывает на диагноз шванномы.
Злокачественные опухоли периферических нервных оболочек могут наблюдаться при нейрофиброматозе. У них плохо определены нечеткие края, но УЗИ не всегда может отличить их от своих доброжелательных коллег. Любое внезапное увеличение размера или боли требует исключения злокачественной трансформации.
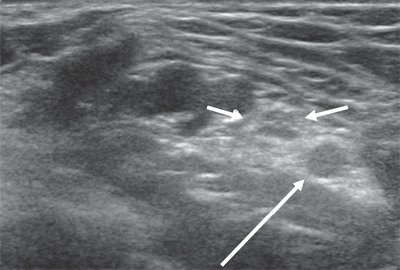
Липофиброматозная гамартома представляет собой доброкачественную пролиферацию зрелых адипоцитов в периферических нервах, разделяющих аксоны. УЗИ показывает веретенообразное расширение нерва с характерным внешним видом, похожим на кабелеобразные гипоэхогенные нервные пучки, разделенные гиперэхогенным жиром [Рис. 7].
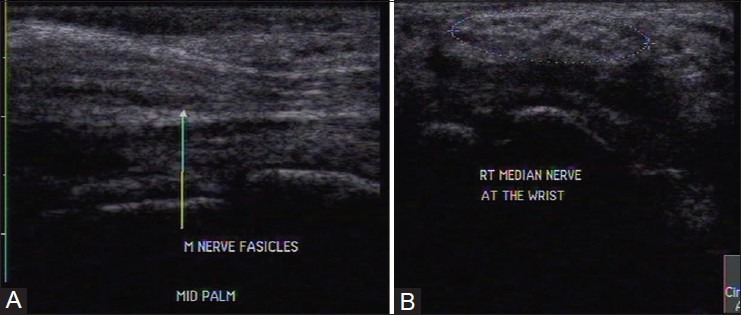
Рисунок 7 : (A) Продольное и (B) аксиальное изображения УЗИ у пациента с фибролипоматозной гамартомой срединного нерва в средней части ладони. Существует веретенообразное расширение нерва с гиперэхогенным жиром, вкрапленным между гипоэхогенными нервными пучками
УЗИ также помогает в оценке состояния нерва по отношению к массовым поражениям, таким как опухоли мягких тканей, т.е. смещается ли нерв или участвует в поражении.
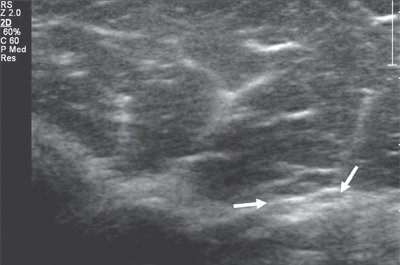
Невромы Мортона не являются настоящими опухолями. Они образуются вследствие периневрального фиброза и утолщения подошвенных пальцевых нервов. Они возникают из-за хронической микротравмы, особенно у женщин, которые носят высокие каблуки. Обычное расположение находится во втором или третьем межметарзальном пространстве на уровне головок плюсневых костей, причем первое встречается чаще. Они рассматриваются как гипоэхогенная масса, замещающая нормальный гиперэхогенный жир в интерметатарзальном пространстве [Рис. 8].
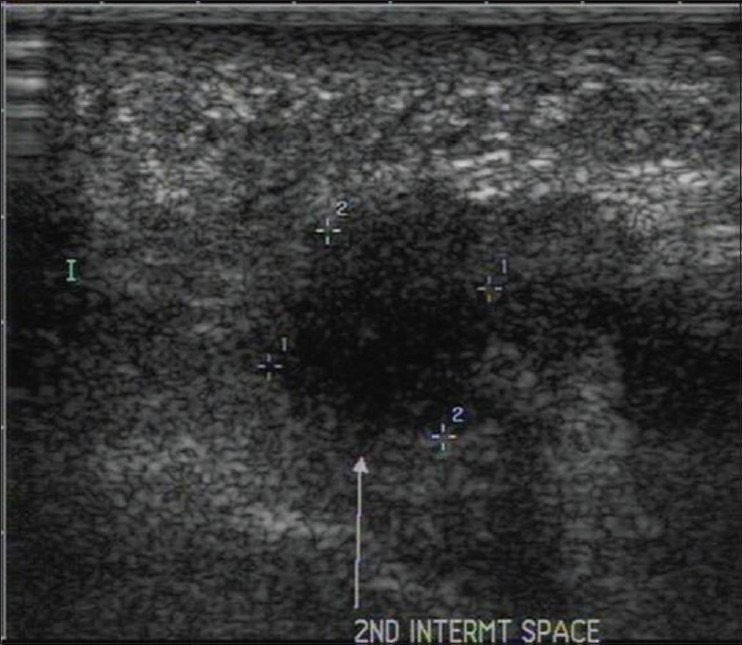
Рисунок 8 : Неврома Мортона.
УЗИ может предоставить объективные доказательства расширения нерва, а также оценить его внутреннюю архитектуру. При воспалении нервы могут демонстрировать увеличение, а также отек, потерю фасцикулярной архитектуры и повышенную васкулярность пери- и эндоневрия на допплере [Рис. 9].
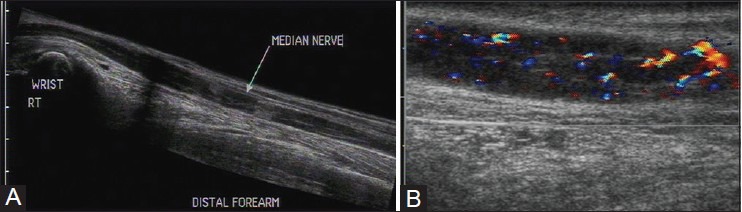
Рисунок 9 : (A) Продольное изображение УЗИ и (B) цветное допплеровское изображение срединного нерва у пациента с воспалением. Весь нерв утолщен с потерей фасцикулярной архитектуры и гипоэхогенной внешности. На цветном допплере повышается сосудистость эндоневрия и периневрия.
Нейропатии
Нейропатии, связанные со сдавливанием, часто являются нераспознанной причиной боли и нервных нарушений.
Нервы более склонны к сдавливанию в определенных местах, где они проходят через костно-фиброзные туннели. Срединный нерв в запястном тоннеле и локтевой нерв в канале Гайона и локтевом тоннеле являются общими точками компрессии в верхней конечности и могут быть оценены с помощью УЗИ [Рис 10]. Общий малоберцовый нерв около шейки малоберцовой кости и задний большеберцовый нерв в тарзальном тоннеле обычно сдавливаются в нижней конечности.
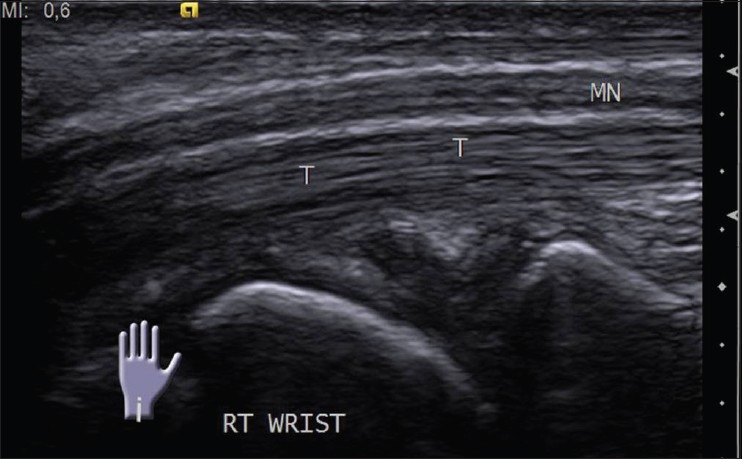
Рисунок 10 : Продольное изображение УЗИ нормального срединного нерва.
Кистевой туннельный синдром – самая распространенная невропатия. Это происходит из-за сжатия срединного нерва в запястном канале. Диагноз основывается на анамнезе сенсорных и моторных симптомов пациента и результатах клинического обследования. УЗИ сопоставимо с исследованиями нервной проводимости в диагностике синдрома запястного канала. Оно показывает классическую триаду: расширения нерва на уровне дистального радиуса и проксимального канала запястья, уплощения нерва в дистальном канале запястья и ладонного изгиба связки сгибателя.
ПРАВИЛЬНО ЛИ ВЫ УХАЖИВАЕТЕ ЗА УЗ-АППАРАТОМ?
Скачайте руководство по уходу прямо сейчас
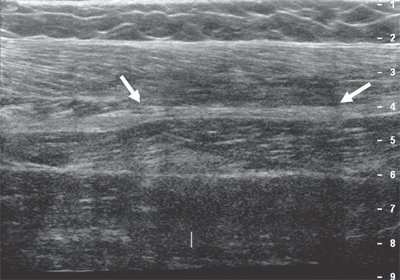
Площадь поперечного сечения срединного нерва, проксимального к входу в туннель более 10 мм2, является аномальной. Это место идентифицируется как появление «восходящего солнца». Резкое изменение диаметра нерва на входе в запястный канал называется «знак надреза» [Рис. 11]. Нерв может проявлять гомогенный гипоэхогенный вид с потерей фасцикулярного сигнала [Рис. 12]. При динамическом осмотре в некоторых случаях уменьшается поперечное скользящее движение.
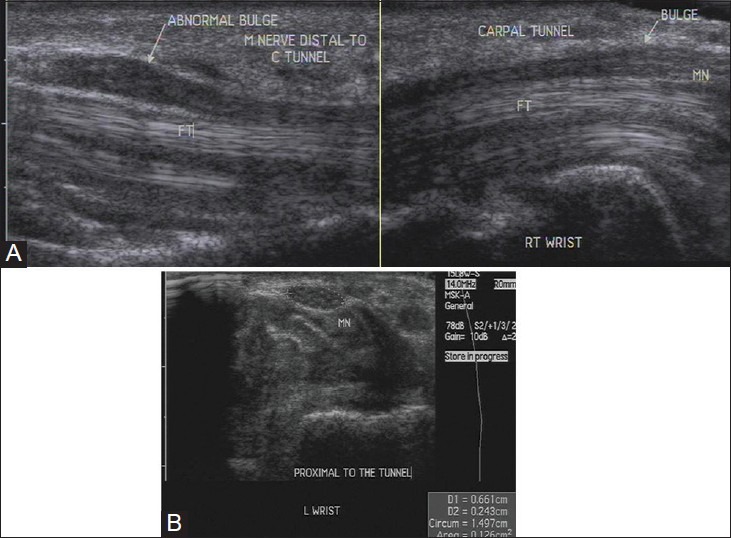
Рисунок 11 : (A) Продольное изображение показывает увеличение срединного нерва на входе и выходе запястного канала при синдроме запястного канала. Также видно гипоэхогенное синовиальное покрытие, окружающее сухожилия сгибателей в туннеле, что наводит на мысль о теносиновите (B). Изображение аксиального УЗИ показывает увеличение площади поперечного сечения срединного нерва, проксимального к туннелю. Это 12,6 мм2.
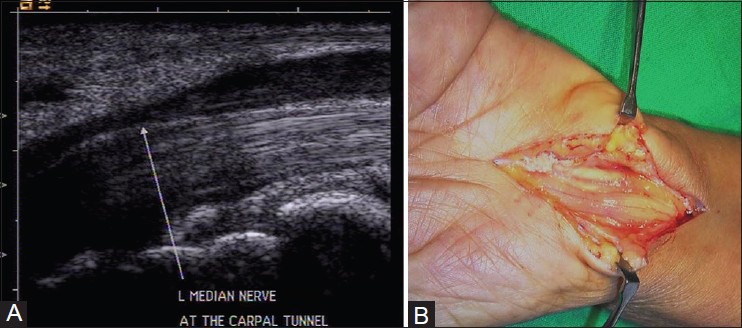
Рисунок 12 : Продольное изображение показывает резкое изменение толщины срединного нерва на входе в запястный канал (знак надреза).
Ультразвуковое исследование периферической нервной системы
УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Ультразвуковое исследование периферической нервной системы впервые начало применяться для диагностики заболеваний нервных стволов в конце 90-х годов прошлого столетия [1]. С началом использования этого метода стали понятными его неоспоримые преимущества по сравнению с другими способами диагностики. Электрофизиологические методы, такие как электромиография и нейромиография, традиционно признаются «золотым стандартом» для выявления патологии периферической нервной системы. Однако необходимо отметить, что информация, полученная в ходе перечисленных выше обследований, не дает представления о состоянии окружающих тканей, не указывает на характер и причину повреждения нервного ствола и не всегда точно отражает локализацию изменений [2, 3]. В то же время именно эти сведения помогают определить тактику консервативного или оперативного лечения.
Внедрение ультразвуковой сонографии в клиническую практику позволило с успехом восполнить пробелы в диагностике заболеваний периферических нервов. В настоящей статье представлен опыт ультразвукового исследования периферических нервов верхней и нижней конечностей, накопленный в нашей клинике.
Ультразвуковая анатомия периферических нервов в норме
Залогом успешного проведения ультразвукового обследования служит хорошее знание анатомии исследуемой области.
Основными нервными стволами, доступными ультразвуковому исследованию на верхней конечности, являются лучевой, срединный и локтевой нервы.
Лучевой нерв представляет собой самую большую ветвь задней порции плечевого сплетения. Визуализацию нерва осуществляют на задней и латеральной поверхностях плеча, где он сопровождает плечевую артерию. В средней трети плеча лучевой нерв огибает плечевую кость и непосредственно прилегает к ней в спиральном канале (рис. 1).
Именно со спирального канала целесообразнее всего начинать процесс сканирования лучевого нерва. Как правило, для этого используются датчики с частотой 9-17 МГц, и исследование проводится преимущественно в поперечной проекции. Далее, тотчас кпереди от латерального надмыщелка плеча, n. radialis делится на чувствительную (или поверхностную) и двигательную (глубокую) ветви и задний межкостный нерв (рис. 2).
Рис. 2. Поперечная сонограмма на уровне дистального отдела плеча. Деление лучевого нерва на поверхностную и глубокую ветви (стрелки).
Поверхностная ветвь проходит по медиальному краю плечелучевой мышцы и сопровождается лучевой артерией и веной. В этом месте нерв наиболее доступен ультразвуковому исследованию, но только при условии использования датчиков высокой частоты (свыше 15 МГц), так как диаметр этой ветви очень мал.
Глубокая ветвь лучевого нерва проходит непосредственно в супинаторе, здесь нерв также доступен визуализации из-за разницы сонографической структуры между ним и окружающей его мышцей.
В дистальном отделе на разгибательной поверхности предплечья n. radialis (его поверхностная ветвь) заканчивается делением на 5 дорсальных пальцевых нервов. Ультразвуковое исследование пальцевых нервов можно осуществить только с использованием датчиков высокой частоты, но даже в этом случае получить отчетливое сонографическое изображение этих структур удается нечасто.
Срединный нерв формируется из латерального и медиального пучков плечевого сплетения. На плече n. medianus располагается в медиальной бороздке двуглавой мышцы кпереди от плечевой артерии. Срединный нерв является самым крупным нервом верхней конечности, поэтому его визуализация не представляет сложностей, однако легче всего можно получить ультразвуковое изображение нерва в области карпального канала, где он расположен поверхностно, а также на уровне локтевого сустава. В последнем случае в качестве маркера целесообразно использовать сосудистый пучок. В области локтевого сустава срединный нерв располагается медиальнее по отношению к более глубоко расположенным плечевой артерии и вене (рис. 3).
Рис. 3. Срединный нерв на уровне локтевого сустава в поперечной проекции (короткие стрелки). Рядом визуализируется плечевая артерия (длинная стрелка).
В проксимальном отделе предплечья нерв обычно проходит между двумя головками круглого пронатора. В области лучезапястного сустава срединный нерв располагается под сухожилием длинной ладонной мышцы и между сухожилиями сгибателей, проходя под удерживателем сгибателей на кисть через так называемый карпальный канал. Общие ладонные пальцевые нервы (их насчитывают три) образуются путем разветвления основного ствола срединного нерва на уровне дистального конца удерживателя сгибателей.
Локтевой нерв является главной ветвью медиального пучка плечевого сплетения. На плече n. ulnaris ветвей не дает. В области локтевого сустава нерв проходит через кубитальный канал, сформированный медиальным надмыщелком плеча и локтевым отростком. Здесь локтевой нерв прилегает непосредственно к кости и сверху покрыт только фасцией и кожей. При ультразвуковом исследовании области локтевого сустава следует обратить внимание на то, чтобы рука пациента располагалась свободно и не была согнутой. Это важно, поскольку при сгибании локтевого сустава до 90 диаметр нерва уменьшается за счет его растяжения.
На предплечье n. ulnaris обычно располагается между двумя головками локтевого сгибателя запястья, а в дистальном отделе предплечья нерв лежит между сухожилием локтевого сгибателя запястья медиально и латерально от локтевой артерии и вены. На кисть локтевой нерв попадает через канал локтевого нерва, называемый каналом Гийона. При прохождении через канал локтевой нерв сопровождается одноименными артерией и веной. В дистальном отделе канала Гийона нерв делится на глубокую моторную ветвь и поверхностную чувствительную, и именно поверхностную ветвь продолжает сопровождать локтевая артерия, что позволяет легче ориентироваться при ультразвуковом исследовании.
На нижней конечности при ультразвуковом сканировании можно без труда идентифицировать седалищный нерв и его ветви. В зарубежной литературе описывается также сонографическое исследование бедренного нерва. Необходимо отметить, что визуализация этого периферического нерва затруднена и лучшим акустическим окном является паховая область, где нерв сопровождает бедренные артерию и вену.
Рис. 4. Седалищный нерв (продольная проекция, панорамное сканирование) в средней трети бедра (стрелки).
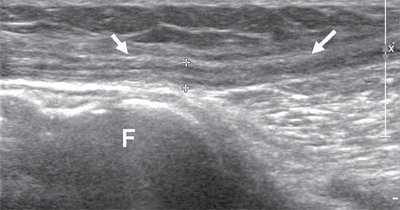
Общий малоберцовый нерв, отделившись от основного ствола, спускается латерально под двуглавой мышцей бедра к головке бедренной кости. В области головки малоберцовой кости нерв располагается поверхностно, прикрыт только фасцией и кожей, здесь он также хорошо доступен визуализации (рис. 5).
Рис. 5. Продольная сонограмма общего малоберцового нерва (стрелки) на уровне головки малоберцовой кости (F).
Большеберцовый нерв по своему направлению является продолжением седалищного нерва. В подколенной ямке нерв располагается над подколенными веной и артерией и несколько кнаружи от них (рис. 6).
Периферическая нейропатия нерва
Периферическая нейропатия нерва
При наиболее распространенных формах полинейропатии, нервные волокна наиболее удаленные от мозга начинают дисфункционировать в первую очередь. Боль и другие симптомы часто появляются симметрично, например, в обеих ногах, сопровождаемых постепенным прогрессией в обеих ногах. Иногда повреждаются пальцы рук и руки с прогрессированием выше к середине тела. У многих пациентов с диабетической нейропатией- именно такая форма прогрессирования и повреждения нервов.
Классификация периферических невропатий
Существует более 100 типов периферической невропатии, которые были идентифицированы, каждый с характерным симптомокомплексом структурой развития, и прогнозом. Нарушенная функция и симптомы зависят от типа нервов, которые подверглись повреждению (моторные, сенсорные, или вегетативные). Двигательные нервы управляют движениями всех мышц под контролем сознания, такими как ходьба, хватание или речь. Сенсорные нервы передают информацию о процессах восприятия, таких как тактильное чувство или боль вследствие пореза. Пучки вегетативных нервных волокон регулируют биологические действия, которыми выполняются без сознательно, такие как дыхание, переваривание пищи, деятельность сердца или желез секреции. Хотя некоторые невропатии могут оказать влияние на все три типа нервов, чаще всего происходит нарушение функции одного или двух типов нервов. Поэтому, врачи могут использовать термин, такой как преобладающе моторная невропатия, преимущественно сенсорная невропатия, сенсорно-моторная невропатия, или автономная невропатия.
Симптомы и причины
Сенсорное повреждение нервов вызывает более широкий диапазон симптомов, потому что у сенсорных нервов существует целая группа узкоспециализированных функций. Большие сенсорные волокна окружены миелиновой оболочкой и регистрируют вибрацию тактильные ощущения и проприорецепцию. Повреждение больших сенсорных волокон снижает способность чувствовать колебания и прикосновение что в результате дает онемение, особенно в руках и ногах. Люди могут чувствовать ощущения надетых перчаток или чулков. Многие пациенты не различают по прикосновению размер предмета или его форму. Это повреждение сенсорных волокон может способствовать потере рефлексов (также как и при повреждении моторных нервов). Потеря проприорецепции (чувство положения тела в пространстве) усложняет возможность координировать сложные движения или устойчивость с закрытыми глазами. Невропатической болью трудно поддается лечению и может оказывать серьезное влияние на эмоциональное состояние и общее качество жизни. Невропатическая боль часто усиливается ночью, серьезно нарушая сон, что еще больше ведет к эмоциональному дискомфорту.
Травматическое повреждение является наиболее распространенной причиной повреждения нерва. Ранение или бытовая травма, от автокатастроф, падений, или связанных с занятиями спортом может привести к разволокнению нервов компрессии нервов растяжению или полному отрыву от спинного мозга. Даже не очень сильные травмы также могут вызвать серьезное повреждение нервов. Сломанные или вывихнувшиеся кости могут оказывать повреждающее давление на соседние нервы, и также при грыжах диска может возникать компрессия нервных корешков.
Гормональные дисбалансы могут изменить нормальные метаболические процессы и вызвать невропатии. Например, недостаток гормонов щитовидной железы замедляет метаболизм, приводя к задержке жидкости и отеку тканей, которые могут оказывать давление на периферические нервы. Избыточная выработка соматотропина может привести к акромегалии, состояние, характеризующееся патологическим увеличением многих частей скелета, включая суставы. Нервы, снабжающие эти измененные суставы, часто тоже повреждаются.
Дефициты витамина и хронический алкоголизм могут вызвать необратимые повреждения тканей нерва. Витамины. Витамины Е, B1, B6, B12, и никотиновая кислота очень важны для нормальной функции нервов. Дефицит тиамина, в частности распространен у людей с хроническим алкоголизмом, потому что у этих людей нарушено поступление тиамина с пищей. Дефицит тиамина может вызвать достаточно болезненную невропатию конечностей. Некоторые исследователи полагают, что чрезмерное употребление алкоголя может, само по себе, способствовать непосредственному повреждению нервов, что называются алкогольной невропатией. Сосудистые заболевания и болезни крови могут уменьшить доставку кислорода к периферическим нервам и быстро привести к серьезному повреждению или гибели тканей нерва (к примеру, острая гипоксия мозга приводит к инсульту). Диабет часто приводит к сужению кровеносного сосуда. Различные формы васкулита часто приводят к утолщению стенки сосуда и уменьшения диаметра сосудов за счет рубцовой ткани. Эту категорию повреждения нервов, в котором повреждены изолированные нервы в различных областях, называют мультифокальная мононевропатией.
Заболевания соединительной ткани и хроническое воспаление могут вызвать прямое или косвенное повреждение нервов. Когда окружающие нервы слои тканей находятся в длительном воспалительном процессе, то воспаление может затронуть и непосредственно волокна нерва. Хроническое воспаление также приводит к прогрессивной деструкции соединительной ткани, подвергая волокна нерва, большему риску компрессии и инфицирования. Суставы при воспалении могут отекать и вовлекать нервы, причиняя боль.
Рак и доброкачественные опухоли могут прорастать и оказывать деструктивное действие на нервы. Опухоли также могут образоваться непосредственно из клеток ткани нерва. Достаточно нередко полинейропатия связана с нейрофиброматозом, генетическим заболеваниям, при котором происходит образование множественных доброкачественных опухолей из тканей нерва. Формирование невромы может быть одним элементом из регионального болевого синдрома или синдромом симпатической рефлекторной дистрофии, который может быть вызван травматическими причинами или хирургической травмой. Паранеопластический синдром, группа редких дегенеративных нарушений, которые вызваны реакцией иммунной системы человека на злокачественную опухоль, также может косвенно вызвать множественное повреждение нервов. Повторное стрессовое воздействие часто приводит к компрессионным невропатиям. Кумулятивное повреждение может появиться вследствие повторных чрезмерных движений, которые требуют сгибания любой группы суставов в течение длительного периода времени. В результате таких движений может возникнуть воспаление и отек сухожилия и мышц что может привести к сужению каналов через которые проходят некоторые нервы. Такие повреждения нередки во время беременности, вероятно, потому что увеличение веса и задержка жидкости также сужают каналы нервов.
Токсические вещества могут также вызвать повреждение периферических нервов. У люди, которые подверглись воздействию тяжелых металлов (мышьяк, свинец, ртуть, таллий), производственных токсинов, или экологических токсинов часто развиваются невропатии. У определенных препаратов для лечения от рака, противосудорожных препаратов, противовирусных средств, антибиотиков есть побочные эффекты, которые могут включать повреждение периферических нервов, что иногда является протипоказанием для их длительного применения.
Инфекции и аутоиммунные нарушения могут вызвать периферическую невропатию. Вирусы и бактерии, которые могут воздействовать на ткани нерва, включают опоясывающий лишай, вирус Эпштейн-Барра, вирус цитомегалии, и другие разновидности вирусов герпеса. Эти вирусы избирательно повреждают сенсорные нервы, вызывая приступообразные острые боли. Постгерпетическая невралгия часто встречается после эпизода опоясывающего лишая и может быть очень болезненной.
Вирус иммунодефицита человека (ВИЧ), также вызывает значительное повреждение в центральной и периферической нервной системе. Вирус может вызвать несколько различных форм невропатии, каждая из которых четко связана с определенной стадией иммунодефицита. Быстро прогрессирующая, болезненная полинейропатия, с вовлечением рук и ног, часто является первым клиническим симптомом ВИЧ-инфекции.
Вирусные и бактериальные инфекции могут также вызвать вторичное повреждение нервов, способствую возникновению вызывая аутоиммунных нарушений, при которых происходит агрессия иммунной системы против собственных тканей. Аутоиммунные процессы, как правило, вызывают деструкцию миелиновых оболочек нервов или аксонов (волокон нерва).
Диагностика
Диагностирование периферической невропатии подчас бывает трудным, в связи с вариабельностью симптомов. Нередко требуется полное неврологическое обследование, включая: симптомы пациента, профессию, социальные привычки, наличие любых токсинов, наличие хронического алкоголизма, возможность наличия ВИЧ или другой инфекционной болезни, и наличие в анамнезе родственников с невропатией, проведение анализов, которые могут идентифицировать причину невропатии, и проведение обследований позволяющих определить степень и тип повреждения нервов.
Общее обследование тесты и анализы могут выявить наличие повреждения нервов вследствие системного заболевания. Анализы крови могут диагностировать диабет, дефицит витаминов, печеночную или почечную недостаточность, другие нарушения обмена веществ, и признаки патологической активности иммунной системы. Экспертиза цереброспинальной жидкости, которая циркулирует в головном и спинном мозге, может выявить патологические антитела, связанные с невропатией. Более узкоспециализированные анализы могут выявить болезни крови или сердечнососудистые заболевания, заболевания соединительных тканей, или злокачественные образования. Тесты на мышечную силу выявление признаком судорожной активности мышц или фасцикуляций могут указывать на повреждение моторных нейронов. Оценка способности пациента восприятия вибрации, мягкого прикосновения, положение тела (проприорецепция), температурную и болевую чувствительность помогает определить повреждение сенсорных волокон как больших, так и малых сенсорных волокон. На основе результатов неврологического осмотра, физического осмотра, подробной истории заболевания может быть назначены дополнительные тесты и обследования для уточнения диагноза.
Компьютерная томография, является атравматичным, безболезненным исследованием, которое дает возможность визуализировать органы костные мягкие ткани. Компьютерной томографии может выявить костные или сосудистые изменения опухоли головного мозга кисты грыжи межпозвоночного диска, энцефалит, спинальный стеноз (сужение спинномозгового канала), и другие нарушения.
Магнитно-резонансная томография (ЯМР или МРТ) может исследовать состояние мышцы ее размер, выявить замену ткани мышцы жировой тканью, и определить, было ли компрессионное воздействие на нервное волокно. Аппараты МРТ создают сильное магнитное поле вокруг тела. Радиоволны проходят через тело и вызывают резонанс, который может быть фиксирован под различными углами в пределах тела. Компьютер обрабатывает этот резонансный эффект и преобразует в трехмерное изображение.
Лечение
Методов лечения наследственных периферических невропатий не существует. Однако есть методы лечения для многих других форм. Вначале проводится лечение причины заболевания и проводится симптоматическое лечение. У периферических нервов есть способность регенерировать, в том случае если сохранена сама нервная клетка. Симптоматику можно нивелировать, и устранение причин определенных форм невропатии часто может предотвратить повторное повреждение.
Системные заболевания часто требуют более комплексного лечения. Строгий контроль над уровнем глюкозы в крови, как показали исследования, уменьшает нейропатические симптомы и помогает пациентам с диабетической невропатией избежать дальнейшего повреждения нервов. Воспалительные и аутоиммунные заболевания, приводящие к невропатии, можно лечить несколькими способами. Иммунодепрессанты, такие как преднизон, циклоспорин, или имуран могут быть очень эффективными. Процедура плазмофереза, при которой происходит очистка крови от иммунных клеток и антител, может уменьшить воспаление или подавить активность иммунной системы. Большие дозы иммуноглобулинов, которые функционируют как антитела, также могут подавить патологическую активность иммунной системы. Но невропатическая боль трудно поддается лечению. Умеренная боль может иногда облегчаться анальгезирующими средствами. Некоторые препараты (применяемые для лечения других заболеваний) оказались полезными для многих пациентов, страдающих от тяжелых форм хронической невропатической боли. Они включают Мексилитин, лекарство, созданное для лечения нарушения сердечного ритма (но иногда вызывающее выраженные побочные действия); некоторые противоэпилептические средства, включая габапентин, фенитоин, и карбамазепин; и некоторые виды антидепрессантов, включая трициклические, такие как амитриптилин. Инъекции местных анестетиков, таких как лидокаин или использование пластырей, содержащие лидокаин, могут облегчить сильную боль. В самых тяжелых случаях болей можно хирургически разрушить нервы; однако, результаты являются подчас временными, и процедура может привести к осложнениям.
Ортопедические изделия могут помочь уменьшить боль и уменьшить воздействие физической инвалидности. Различные ортезы для руки или ноги могут компенсировать слабость мышцы или уменьшить компрессию нерва. Ортопедическая обувь может улучшить нарушения походки, и помочь предотвратить травмы стопы у людей со снижением восприятия боли.
Хирургическое вмешательство часто может обеспечить непосредственное облегчение при мононейропатиях, вызванных ущемлением нерва или компрессией. Удаление грыжи диска вызывает декомпрессию корешка. При удалении опухолей тоже уменьшается воздействие опухолевой ткани на нервы. Кроме того, декомпрессия нерва может быть достигнута с помощью релизинга связок и сухожилий.