у лежачего больного болит спина что делать
«Боль в позвоночнике — расплата за прямохождение!» Невролог о том, что с этим делать
На здоровье спины влияет осанка, походка, положение тела при сидении и во время сна, а также наличие лишнего веса. О том, что делать, чтобы не болел позвоночник, — в интервью с врачом-неврологом Маргаритой Шавлак.
Осанка должна быть ровной не только за рабочим столом, но и за рулем
— Болезни позвоночника характерны не только для возрастных пациентов. Часто болеет и молодежь. Это расплата людей за прямохождение. Дегенеративные изменения в позвоночнике могут возникать в любом, в том числе достаточно раннем возрасте. Часто именно из-за микротравм позвонков и межпозвоночных дисков, связанных с образом жизни.
Имеет значение для здоровья позвоночника статическая нагрузка. Например, вредно неправильно сидеть. Причем как за рабочим столом, так и за рулем автомобиля.
В первом случае желательно, чтобы офисное кресло располагалось на достаточном уровне, давая возможность спине быть максимально ровной. Корпус не должен «свисать» над столом.
В случае с посадкой в авто также следует быть внимательным. Сидя за рулем, не рекомендуется сильно откидывать кресло. В противном случае таз уходит вперед и нарушаются физиологические изгибы позвоночника. При движении авто задним ходом водителю следует правильно поворачиваться, не только головой, а всем корпусом.
— Имеет значение правильная динамическая нагрузка. При резких и неподготовленных движениях шея и поясница могут страдать. В частности, возникает микротравматизация межпозвонковых дисков, как следствие — напряжение мышц и нарушение микроциркуляции крови.
Боль в таком случае локализуется в наиболее подвижных отделах позвоночника — шейном и пояснично-крестцовом.
Дискомфорт в области позвоночника может быть из-за тревоги и депрессии
— Около 50% моих пациентов не умеют плавать. Однако именно в бассейне происходит полное расслабление позвоночника и паравертебральных мышц. Многие неправильно сидят, ходят, поднимают грузы, спят.
Врач объясняет, что нефизиологично спать на животе. Оптимальный вариант — сон на спине (желательно, на ортопедическом матрасе и ортопедической подушке). Или в положении на боку с согнутыми в коленных и тазобедренных суставах ногами.
Что касается поднятия тяжестей, здесь тоже есть свои особенности. Лучше делать это с прямой спиной, ноги при этом должны быть немного согнуты в коленях. Категорически запрещается поднимать грузы на вытянутых руках. Скручивающие движения в пояснице также неправильны.
Подавляющее большинство людей не умеют подготавливать мышцы к физической нагрузке. В частности, это касается игровых видов спорта (футбола, волейбола, большого тенниса). Кто-то страдает от чрезмерных стрессов — все это причины болей в спине и шее.
Генетика — не первопричина болезней позвоночника
Имеет значение и генетика. Однако нельзя отдавать ей решающее значение. Многое в отношении здоровья позвоночника зависит от образа жизни человека (в том числе качества питания и наличия лишнего веса).
Врач считает: не всегда генетически запрограммированное может реализоваться в жизни.
Вот почему при малейшем дискомфорте лучше не заниматься самолечением, а проконсультироваться с врачом. Не помешает также быть активным, в том числе просто ходить. Минимальная норма — 5 километров в день.
Врач объясняет: сам остеохондроз не так опасен, как его осложнения (например, межпозвоночная грыжа, радикулит). Это говорит лишь о естественном старении позвоночника. Причем начинается оно в достаточно молодом возрасте.
О мифах, в которые верят люди относительно позвоночника
— Не следует думать, что болезни позвоночника лечатся легко. Чаще всего пациенту совместно с врачом удается достичь ремиссии. Помогают: массаж, иглорефлексотерапия, мануальная терапия, физиотерапия, ЛФК. При грамотном подходе человек не всегда становится пациентом нейрохирурга. Здесь важна самодисциплина и сотрудничество с врачом.
Еще один миф, в который верят люди: мол, мануальная терапия — это вправление грыжи диска. На самом деле это неправда. Мануальный терапевт может «снимать» мышечно-костные блоки и освобождать ущемленную капсулу межпозвонкового сустава, но не достигает диска.
— Повторю, межпозвоночные грыжи не всегда приводят к нейрохирургии. Здесь важен комплексный подход и правильное выполнение всех рекомендаций врача.
Врач говорит, что подавляющее большинство женщин верит в миф, что люмбальная пункция и люмбальная анестезия (введение иглы в позвоночный канал на поясничном уровне) служат причиной дальнейших радикулитов и грыж. Это не так.
Проводится такая медицинская манипуляция с целью диагностики состава спинномозговой жидкости при некоторых неврологических заболеваниях, а также с анестезиологической целью при хирургических вмешательствах.
— Болезнь, как говорится, легче предупредить, чем потом ее лечить. Вот почему всем людям показаны массаж, плавание и аквааэробика, правильное питание, физическая активность. Все это помогает позвоночнику расслабляться и оставаться здоровым.
Боль в спине у пожилых людей: особенности лечения
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Статья посвящена особенностям лечения боли в спине у пожилых людей
Для цитирования. Балязин В.А., Балязина Е.В. Боль в спине у пожилых людей: особенности лечения // РМЖ. 2016. No 7. С. 439–441.
Старение организма — физиологический процесс, сопровождающийся запрограммированно возникающими в организме возрастными изменениями, характер которых наследственно детерминирован. Отсутствие физической активности является определяющим фактором в процессе старения организма. Согласно классификации ВОЗ, возраст человека делится на несколько периодов: возраст до 44 лет считается молодым, 45–59 – средним, 60–74 – пожилым, 75–89 – старческим, люди 90–100 лет и старше относятся к долгожителям.
Человек, появляясь на свет, состоит из воды на 90%, а умирая — всего лишь на 65%. С потерей воды организм начинает болеть и стареть. Одновременно с этим в органах и тканях начинает формироваться фиброз. Прогрессирующие дистрофические изменения в организме пожилого человека приводят к остеосклерозу, ограничивающему подвижность позвоночника. Изменяются физиологические изгибы позвоночника (шейный лордоз, грудной кифоз, поясничный лордоз) из-за возрастной потери эластичности межпозвонковых дисков и дугоотростчатых суставов. Снижается амортизационная функция позвоночного столба, что ведет к нарушению равномерного физиологического распределения нагрузки на позвоночник при поддержании вертикального положения тела в пространстве [1, 2]. Одним из основных признаков старения является потеря мышечной массы, что в свою очередь приводит к снижению мышечной силы, которая представляет собой важный индикатор качества жизни и функциональной независимости индивидуума.
В медицинских кругах бытует мнение, что причинами болей в спине являются преждевременное старение и изношенность межпозвонковых дисков, обозначенные широко распространенным в отечественной литературе термином «остеохондроз». Дистрофические изменения дисков и костной ткани позвонков рассматриваются как процесс физиологического старения, который при воздействии факторов риска может стать патологическим и обусловливать дорсалгию – болевой синдром (БС) в области туловища и конечностей невисцеральной этиологии [1, 3]. Болевые переживания у пожилых людей более продолжительные, чем у молодых пациентов. В связи со снижением пластичности центральных механизмов болевой чувствительности у пожилых пациентов наблюдаются повышение болевой чувствительности и более медленное ее восстановление.
Дорсалгия, как правило, обусловлена дегенеративными заболеваниями позвоночника и диагностируется в течение жизни у 80% населения планеты, а в пожилом возрасте ее испытывает почти каждый житель планеты [3, 4]. К тому же у больных этой возрастной группы она имеет склонность к затяжному течению с тенденцией к хронизации [1, 5]. Следует учитывать такие рентгенологически распознаваемые изменения, как остеопороз и остеохондроз. Если выявленные изменения, характерные для остеопороза, таят в себе угрозу патологических переломов, то изменения, характерные для остеохондроза, не всегда находятся в прямой зависимости от клинических проявлений болевого синдрома, а переоценка этих данных не способствует качественному лечению дорсалгии.
У подавляющего большинства больных пожилого возраста механическая причина боли является основной. Если у лиц молодого возраста эти изменения наблюдаются в основном в межпозвонковом диске с его дегенерацией и секвестрацией и образованием грыж, то у пожилых больных механическое воздействие на нервные структуры обусловлено в основном дегенеративным процессом в фасеточных суставах позвонков с вовлечением межпозвонкового диска, позвоночным стенозом. К механическим факторам следует отнести спондилолистез, дегенеративные изменения крестцово-подвздошного сочленения, миофасциальный синдром и фибромиалгию, а также врожденное укорочение конечности с вторичным сколиозом как в сочетании с плоскостопием, так и без него.
Однако неврологу всегда следует помнить о том, что боль в спине у лиц пожилого возраста может быть обусловлена и не механическими, обусловленными дегенеративным процессом в позвоночнике, причинами. К ним относятся: ретроверсия и опущение матки, воспалительные или опухолевые поражения органов малого таза, заболевания почек и мочевых путей, поджелудочной железы, аневризма аорты и др. Предположить перелом тела позвонка у пожилого человека с выявленным остеопорозом позволит указание в анамнезе на травму. Тщательного обследования требуют больные с указанием в анамнезе на перенесенные вмешательства по поводу онкологической патологии. О метастатическом характере процесса заставит подумать усиление интенсивности болей в ночное время, признаки соматического неблагополучия, подъемы температуры. В отличие от молодых пациентов у больных пожилого возраста связывать дорсалгию с дегенеративными изменениями позвоночника можно только после исключения онкологических, воспалительных заболеваний и остеопороза.
Алгоритм диагностики дорсалгии у пожилых людей должен учитывать особенности сочетанной патологии, присущей данному возрасту. Не менее важным является соматическое обследование пациента на предмет исключения патологии внутренних органов, сопровождающейся болями в соответствующих дерматомах. Следующим этапом является подтверждение дегенеративного процесса в самих позвонках, межпозвонковых дисках и, что особенно важно у пожилых больных, дугоотростчатых суставах (рис. 1, 2).
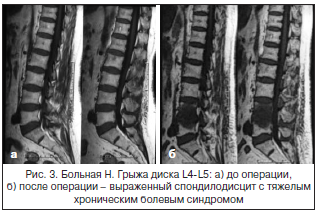
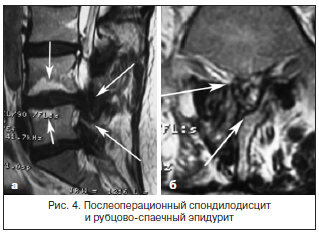
За последние 10 лет в нашей стране отмечается значительный рост количества хирургических вмешательств по поводу грыж межпозвонковых дисков пояснично-крестцового отдела позвоночника. Так, в Ростовской области выполняется свыше 400 операций в год (10 на 100 тыс. населения). С ростом числа оперативных вмешательств возросло и количество пациентов, которым хирургическое пособие не принесло избавления от боли. Количество рецидивов болевого синдрома составляет от 15 до 50% [6, 7]. Основные причины хронизации боли в нижней части спины – это не только так называемые «неудачные операции», но и спондилодисциты, развивающиеся вследствие повреждения гиалинового хряща, нарастающий спондилолистез с сужением позвоночного канала и компрессия дурального мешка и корешковых воронок вследствие рубцово-спаечного эпидурита (рис. 3 и 4).
Рецидивы БС после операций, по сводным данным, составляют от 15 до 50%. Возникает вопрос о необходимости дальнейшей разработки более строгих критериев отбора больных для хирургического лечения и более эффективных методов консервативной терапии, при применении которой не возникает необратимых анатомических нарушений, развивающихся после оперативных вмешательств.
С целью подавления ноцицептивного компонента болей в нижней части спины в остром периоде широко и успешно применяются НПВП в сочетании с миорелаксантами в зависимости от выраженности мышечного спазма. В силу возрастных особенностей организма, предопределяющих разницу в фармакокинетике и фармакодинамике лекарственных средств, существуют различия в реакции пожилых и молодых лиц на одни и те же препараты. Следует учитывать особенности пожилого возраста, и прежде всего повышенную частоту побочных эффектов вследствие наличия частых сопутствующих заболеваний и риска лекарственного взаимодействия. Особая настороженность необходима при комбинации НПВС и ацетилсалициловой кислоты, которая часто применяется пожилыми для профилактики сердечно-сосудистых осложнений. Стремление устранить недостатки традиционных НПВС путем создания препаратов с более селективным действием, в частности селективных ингибиторов циклооксигеназы (ЦОГ) 2–го типа, хотя и уменьшило риск желудочно-кишечных осложнений, но не устранило его полностью. Риск поражения почек остается таким же, как и при применении неселективных ингибиторов ЦОГ.
Среди селективных ингибиторов ЦОГ-2 хорошо зарекомендовал себя нимесулид (Найз). Нимесулид ингибирует ЦОГ-2 и угнетает синтез простагландинов в очаге воспаления, ингибирует высвобождение фермента миелопероксидазы, а также угнетает образование свободных радикалов кислорода, не влияя на процессы фагоцитоза и хемотаксиса, угнетает образование фактора некроза опухоли и других медиаторов воспаления. Известно также, что у нимесулида один из самых благоприятных профилей желудочно-кишечной безопасности, однако при необходимости все же следует проводить гастроскопию и другие исследования для раннего выявления изъязвления слизистой, а также своевременно применять ингибиторы протонной помпы [7]. Нимесулид (Найз) обладает противовоспалительными, анальгезирующими и жаропонижающими свойствами. После приема внутрь нимесулид быстро всасывается в ЖКТ. Максимальная концентрация в плазме крови определяется через 2–3 ч. Связывание нимесулида с белками плазмы крови достигает 97,5%. Угнетающее влияние на ЦОГ-1 менее выражено (реже вызывает побочные эффекты, связанные с угнетением синтеза простагландинов в здоровых тканях). У больных с почечной недостаточностью (клиренс креатинина 1,8–4,8 л/ч или 30–80 мл/мин) и у лиц пожилого возраста фармакокинетический профиль нимесулида существенно не меняется. Снижению дозы НПВП способствует использование адъювантных препаратов (прегабалин, габапентин), что очень важно у лиц пожилого возраста [9]. Важным преимуществом Найза является наличие местной формы – препарата Найз гель.
Для усиления терапевтического эффекта и быстрого купирования воспалительного синдрома и БС важно использовать комплексный подход к лечению. Доказано, что совместное применение Найз таблеток с Найз гелем усиливает лечебный эффект и способствует быстрому купированию боли и воспаления [10]. Основа Найз геля – изопропиловый спирт, который позволяет действующему веществу быстро проникать глубоко в ткани, непосредственно к очагу воспаления. И уже через 15 мин Найз гель практически полностью всасывается с поверхности кожи и концентрируется в месте воспаления.
В комплексной терапии болей в спине с успехом применяются витамины группы В, по показаниям – антидепрессанты и транквилизаторы, физиотерапия, массаж, мануальная терапия, иглорефлексотерапия. Стойкий БС и неврологические нарушения являются показанием к хирургическому лечению [3].
Особого внимания требуют пациенты со спинальным стенозом. Консервативное лечение поясничного стеноза проводится при наличии минимально выраженной неврологической симптоматики, а также при тяжелой соматической патологии. Рекомендуются упражнения, связанные с флексией в поясничном отделе позвоночника (велоэргометр, ходьба по бегущей дорожке с наклоном вперед). Целесообразны назначение венотонических препаратов, эпидуральное введение анестетиков и глюкокортикостероидов [3].
Хирургическое вмешательство показано при неэффективности консервативной терапии и нарастающем неврологическом дефиците. При центральном стенозе основу хирургической тактики составляют ламинэктомия и удаление желтой связки [3]. С целью профилактики рецидива боли в отдаленном послеоперационном периоде нами разработан способ интраоперационной профилактики формирования рубцово-спаечного эпидурита, защищенный патентом № 2294169 (зарегистрирован 27 февраля 2007 г., авторы: Балязин В.А., Балязина Е.В., Балязин И.В.).
Таким образом, лечение боли в спине у пожилых требует обязательного уточнения этиологии и патогенеза заболевания, а также учета сопутствующей патологии, в т. ч. и принимаемых пациентом в связи с ней лекарственных препаратов, c целью исключения полипрагмазии, а также токсического эффекта нерациональной комбинации лекарственных средств.
Уход за лежачим больным: испытание по плечу
Поделиться:
Уход за больным в нашей стране в подавляющем большинстве случаев становится проблемой родственников.
И хотя зачастую кажется, что нас-то это точно не коснется, жизнь подчас преподносит не самые приятные сюрпризы.
Что делать, если в семье появляется лежачий больной? Как организовать уход за ним и при этом сохранить собственное здоровье?
1. Примите ситуацию
Первые дни, когда появляется необходимость ухаживать за тяжелобольным, сложны прежде всего морально.
На неподготовленного, живущего привычной размеренной жизнью человека вдруг сваливается тяжелая ноша. Первая неделя становится критической.
В это время может казаться, что жизнь превратилась в череду непреодолимых препятствий. Но отчаяние, гнев, неприятие уже наступивших и грядущих изменений непременно сменятся смирением и выходом из тупика.
Важно также понимать, что вашему близкому, безусловно, приходится еще тяжелее, и он тоже нуждается в моральной поддержке. Возможно, и самому больному, и тем, кому предстоит ухаживать за ним, будет полезна консультация грамотного психолога.
2. Организуйте «группу поддержки»
Одному человеку справиться с уходом за тяжелобольным сложно. Чтобы не испытывать свои силы на прочность, следует с первых же дней организовать «группу поддержки».
В нее могут войти родственники, друзья, знакомые, соседи.
Лучше составить список тех, кто потенциально может поддержать вас в кризисной ситуации, и определиться, какие задачи они могут выполнять.
Оптимально просить разных «помощников» о небольшой конкретной помощи. Так вы хоть немного разгрузите себя и не обремените близких. Напротив — предоставите им возможность сделать посильное доброе дело.
3. Создайте четкий распорядок дня
Понимать, как распределить свое и чужое время, поможет режим дня вашего подопечного, которому отныне вы будете подчинены. Он должен предусматривать:
· Прием пищи.
· Гигиенические процедуры.
· Помощь при выполнении естественных отправлений.
· Процедуры по профилактике (или лечению) пролежней.
· Помощь в приеме лекарств.
· Уборка комнаты больного.
Максимально подробно распишите каждый час, начиная от подъема и заканчивая отходом ко сну. Это поможет систематизировать задачи, облегчить их восприятие и выполнить их вовремя.
4. Обеспечьте наличие предметов ухода за больным
Лучше, чтобы этот этап был выполнен, еще когда больной находится в стационаре.
Для ухода за лежачим больным понадобится:
· Противопролежневый матрац. Нельзя преуменьшать его значение. Даже если больной может менять положение тела, при постоянном постельном режиме пролежни — дело времени, причем ближайшего. Они могут образовываться уже в первые дни иммобилизации.
Избежать их появления помогает современный противопролежневый матрац, имеющий множество камер, которые периодически надуваются и сдуваются. Это позволяет обеспечивать доступ воздуха даже к тем участкам тела, которые всё время соприкасаются с постельным бельем, и предотвращать образование пролежней.
· Подкладное судно. Покупая этот предмет ухода за больным, внимательно присмотритесь — «утки» бывают разными.
В идеале судно должно иметь крышку и дополнительное отверстие, через которое удобно выливать его содержимое.
· Одноразовые подгузники необходимы в случае, если больной настолько иммобилизован, что судном воспользоваться невозможно, или не контролирует физиологические отправления.
· Одноразовые пеленки. Врачи не рекомендуют постоянно использовать их, чтобы минимизировать риск появления пролежней. Пеленки лучше применять при необходимости, например, во время гигиенических процедур, кормления и так далее. Альтернатива одноразовой — многоразовая клеенка.
· Влажные салфетки без ароматизаторов и отдушек, лучше адаптированные для чувствительной кожи или для ухода за больными.
· Ватные диски или ватные тампоны.
· Косметика для ухода за больными — гель для умывания, интимной гигиены, мыло, нежная губка.
· Средства, предотвращающие образование пролежней. Это могут быть как лекарственные препараты в форме мазей, кремов, так и банальный камфорный спирт. Кстати, многие врачи предпочитают именно его. Растирать им участки тела, постоянно соприкасающиеся с постельным бельем, а также складки — подмышечные впадины, участки под грудью у женщин, паховые складки – следует утром и вечером.
· Бумажные и тканевые полотенца.
· Поильник (если больной не может сидеть), нагрудник для кормления.
· Приспособления, необходимые для упражнений, препятствующих застойным процессам в легких. Длительная неподвижность может приводить к нарушению функции дыхательных путей и способствовать развитию воспаления легких. Предотвратить его помогают регулярные и простые упражнения, например… надувание воздушных шаров. Особенно важно их выполнять пожилым людям.
5. Организуйте пространство
До приезда больного постарайтесь обустроить его комнату так, чтобы это было удобно и самому «пациенту», и вам.
Лучше, если к кровати есть подход с обеих сторон. Изголовье должно быть расположено таким образом, чтобы больной видел, кто входит в комнату.
Уберите из комнаты ковры, мягкие игрушки и прочие предметы, которые не поддаются влажной уборке, оставив только то, что можно легко протереть влажной тряпкой. В то же время не превращайте комнату в подобие больничной палаты — она должна оставаться уютной и «теплой».
Читайте также:
Реабилитация после инсульта: шансы и возможности
Поставьте на расстоянии вытянутой руки от больного прикроватный столик, на котором он сможет хранить личные вещи, воду и легко дотягиваться до них. Обязательно обеспечьте доступ больного к источнику света — торшеру, бра, а также к розетке. Если ее нет поблизости, организуйте переноску. Удобно пользоваться радионяней: она упрощает уход и облегчает жизнь самого больного.
Выбирайте бесшовное постельное белье из 100%-ного хлопка. Вам понадобится минимум 2 комплекта: белье нужно менять каждый день, а при необходимости и чаще.
Ну а самое, наверное, главное, обязательно запаситесь терпением. В комбинации с любовью оно оказывает поистине целебное действие.
Мнение автора может не совпадать с мнением редакции
Боль в спине в области поясницы
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний позвоночника. Читайте подробнее на странице Лечение позвоночника.
Острая или хроническая боль в спине в области поясницы сопровождает ряд заболеваний позвоночника и внутренних органов. Для первичной диагностики можно обратиться к врачу общей практики, неврологу. При обследовании назначают анализы крови, мочи, ультрасонографию, компьютерное, магнитно-резонансное сканирование. Если болит позвоночник в области поясницы, лечение требуется не всегда: безобидное функциональное расстройство купируется самостоятельно при изменении поведенческих привычек. При явной патологии схема терапии зависит от инициирующего фактора.
Рассказывает специалист «Лаборатории движения»
Дата публикации: 22 Сентября 2021 года
Дата проверки: 22 Сентября 2021 года
Содержимое статьи
Причины боли в пояснице
Боль в позвоночнике в пояснице наиболее часто связана с дегенеративно-дистрофическими процессами на фоне:
Специалисты выделяют вторичные причины поясничной боли — обменные нарушения, опухлевые процессы с метастазированием в кости скелета, заболевания почек, кишечника и пр.
Разновидности боли в пояснице
Боль может носить острый характер, пациент при описании ощущений говорит, что “в области поясницы внезапно спину прихватило”, “невозможно терпеть и найти удобное положение”, “отнимается спина”, “как-будто что-то пульсирует, жжет в области крестца”, “меня скрутило” и пр.
Если болит спина в пояснице более трех месяцев, говорят о хронической форме.
По характеру выделяют:
Механическую боль: возникает или усиливается во второй половине дня, после нагрузки, купируется после отдыха, связана с дегенеративно-дистрофическими или функциональными нарушениями структур спины.
Воспалительную: присутствует после подъема с постели, уменьшается на фоне двигательной активности и приеме НПВС.
В зависимости от вовлеченных структур, различают:
Местную боль в спине на фоне повреждения суставов, связок, костных структур. Типична четкая локализация, постоянный характер, умеренная выраженность. Ощущения варьируются при изменении положения тела.
Рефлекторную (отраженную) боль. Иррадиирует в поясничный отдел позвоночника при патологиях внутренних органов малого таза и брюшной полости, может отдавать в ягодицы и бедра. По характеру — глубокая, тянущая, ноющая, присутствуют и другие симптомы.
Корешковую боль. Возникает из-за раздражения окончаний спинномозговых нервов, по интенсивности сильнее рефлекторной, распространяется от позвоночника к периферии. Корешковая боль может иррадиировать в нижние конечности. Кашель, чихание усиливают дискомфорт.
Миофасциальную боль, обусловленную защитным спазмом, присутствует при многих заболеваниях позвоночного столба.
Первая помощь, если болит спина в пояснице
Для купирования симптоматики при известном диагнозе допустимо принять рекомендованный врачом препарат с анальгетическим действием. Если болит позвоночник в области поясницы, необходимо убедиться в отсутствии патологии, подразумевающую оказание экстренной медицинской помощи. Немедленной госпитализации могут потребовать острый пиелонефрит, блокирующий камень мочеточника, почечная колика, остеомиелит, компрессионный перелом позвоночника, сдавление спинного мозга и др.
К какому врачу обратиться
При нестерпимой боли в спине можно вызвать скорую помощь. Если прихватило поясницу, но пациент в состоянии передвигаться самостоятельно, необходимо явиться на прием к неврологу, терапевту, врачу общей практики, хирургу. В частных клиниках можно записаться к вертебрологу. При повышении температуры, изменении вида мочи требуется консультация уролога.







 Читайте также:
Читайте также: 
