твп больше 95 процентиля что это значит
Твп больше 95 процентиля что это значит
A. Josefsson et al. оценивали величину воротникового пространства в качестве маркера хромосомной патологии в первом триместре у 1444 женщин. Кариотипирование выполнялось при увеличении толщины воротникового пространства до 4 мм и более. У 6 плодов толщина воротникового пространства соответствовала этим критериям, однако ни в одном наблюдении авторы не выявили хромосомной патологии, в связи с чем они заключили, что перед широким внедрением данного обследования с целью скрининга в общей популяции необходимо проведение дальнейших исследований.
P. Theodoropoulos et al. провели изучение эффективности применения оценки воротникового пространства в первом триместре (10-14 нед) для диагностики анеуплоидий в четырех перинатальных центрах Греции. Риск трисомии 21 с учетом возраста матери и толщины ВП был рассчитан для 3550 беременных, из которых 277 (7,8%) составили женщины старше 37 лет.
Величина воротникового пространства повышалась с ростом КТР, при этом превышение значения 95-го процентиля было зарегистрировано у 101 (2,9%) пациентки. Кариотипирование выполнили у 360 (10,6%) женщин, большинство из которых составили беременные старше 35 лет. Скорректированный риск на уровне 1 : 300 или более был отмечен в 172 (4,9%) наблюдениях.
Интересно отметить тот факт, что все специалисты ультразвуковой диагностики, принявшие участие в данной исследовательской работе, обучались и получили соответствующие сертификаты в Fetal Medicine Foundation в Лондоне. Это обусловило единообразие подходов к эхографической оценке получаемых данных, при этом соблюдались следующие критерии:
1) минимальные и максимальные значения КТР на момент измерения составляли 38 мм и 85 мм соответственно;
2) ультразвуковое исследование выполнялось трансабдоминально с использованием конвексных датчиков, за исключением случаев, когда для оптимизации изображения требовалось применение трансвагинального доступа;
3) измерение проводилось при сагиттальной плоскости сканирования плода, полный вид которого должен был занимать не менее 75% размера получаемого на экране изображения;
4) максимальные размеры воротникового пространства измеряли при расположении маркеров курсора на внутренней поверхности кожи плода и на наружной границе подкожных тканей.
Прогностическое значение толщины воротникового пространства в пренатальной диагностике врожденной патологии плода
Челябинская государственная медицинская академия
Проблема наследственной и врожденной патологии, прежде всего врожденных пороков развития (ВПР), хромосомных и моногенных заболеваний за последнее десятилетие приобрела серьезную социально-медицинскую значимость. Частота врожденной и наследственной патологии в популяции составляет в среднем 5% от числа новорожденных детей. В структуре перинатальной заболеваемости и смертности врожденная и наследственная патология занимает 2-3 место. Широкое внедрение в клиническую практику скринингового ультразвукового исследования в 11-14 недель беременности позволяет провести раннюю пренатальную диагностику ВПР и хромосомных аномалий (ХА) [4]. Среди многочисленных эхографических маркеров ХА наиболее ценным считается толщина воротникового пространства [5]. Использование этого маркера позволяет выявлять до 66,7-92% хромосомных дефектов уже в ранние сроки беременности [6, 7]. Поэтому представляет научный интерес дальшейшее изучение увеличения толщины воротникового пространства (ТВП) плода как пренатального эхографического маркера врожденной и наследственной патологии.
Целью исследования явилась оценка величины толщины воротникового пространства плода в качестве маркера хромосомных аномалий и врожденных пороков развития плода.
Метод выборки: сплошной по мере обращения.
1. Беременность в сроке гестации 11–14 недель.
2. Известная дата последней менструации при 26–30 дневном цикле.
3. Согласие женщины на участие в исследовании.
1. Нарушения менструального цикла.
2. Указание на прием гормональных контрацептивов за два месяца до цикла зачатия.
3. Стимулированная беременность.
4. Многоплодная беременность.
В соответствии с критериями включения/исключения за указанный период было отобрано 1310 беременных в сроки гестации от 11 до 14 недель, состоявших на диспансерном учете в женских консультациях г. Челябинска.
Эхографические исследования проведены на ультразвуковых сканерах фирмы TOSHIBA (Япония) высокого (XARIO XG) и экспертного (APLIO XG) классов. Для измерения размеров ТВП использовали трансабдоминальный доступ сканирования. В случаях регистрации у плода эхографических маркеров хромосомных дефектов или врожденных пороков развития, исследование завершали трансвагинальным доступом для детального изучения анатомии и проведения расширенной эхокардиографии плода. В ходе пренатального консультирования пациентке сообщали о наличии риска хромосомной патологии и объясняли целесообразность пренатального кариотипирования. В сроке 11-13 недель гестации осуществляли трансабдоминальную аспирацию ворсин хориона. При отказе от пренатального кариотипирования в ранние сроки и выявлении других эхографических маркеров хромосомной патологии или врожденных пороков развития плода во втором триместре беременности, рекомендовалась оценка кариотипа плода методом кордоцентеза в 21-24 недели.
Статистический анализ данных проводился при помощи пакета статистических программ STATISTICA 6.0 (StatSoft, 2001) и программы MedCalc (9.1.0.1) for Windows. При распределении признака в выборке, близком к нормальному, количественные значения представлялись в виде средней арифметической и ее среднеквадратичного отклонения (M±σ).
С целью оценки прогностической значимости показателей проводился ROC-анализ с вычислением чувствительности, специфичности, отношения положительного и отрицательного правдоподобия. Для всех видов анализа статистически достоверными считались значения p 0,05).
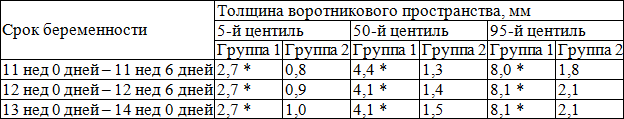
Согласно полученных нами данным толщина воротникового пространства плода в группе 2 (со своевременными родами и рождением здорового ребенка) постепенно увеличивается на сроках от 11 до 14 недель, составляя в среднем 1,3±0,3 мм в 11–12 недель, 1,4±0,4 мм в 12–13 недель и 1,5±0,3 мм в 13-14 недель, при отсутствии различий между величинами ТВП в эти сроки беременности (р>0,05).
В табл. 1 представлены значения толщины воротникового пространства плода в 11–14 недель беременности в группах сравнения.
Таблица 1. Показатели толщины воротникового пространства плода в 11–14 недель беременности в группах сравнения
Таким образом, в соответствии с полученными данными, необходимо выделять пациенток с расширением ТВП у плода в группу высокого риска по врожденным порокам развития даже при отсутствии хромосомной патологии. Особое внимание следует уделять детальному изучению анатомии плода и эхокардиографическому исследованию, так как множественные врожденные пороки развития и пороки сердца регистрируются наиболее часто.
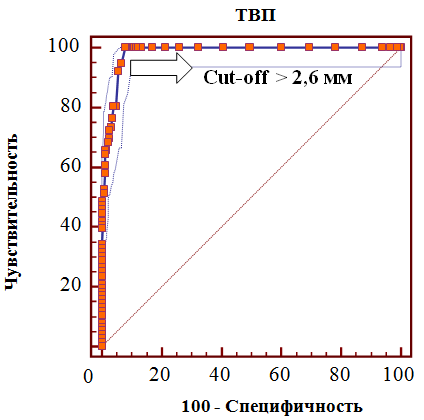
С целью оценки прогностического значения величины ТВП в отношении развития хромосомных аномалий плода в группах сравнения нами использовался ROC-анализ (рис. 4).
Рис. 4. ROC-кривая прогностического значения толщины воротникового пространства в отношении хромосомных аномалий плода
Проведенный анализ показал, что толщина воротникового пространства выше 2,6 мм ассоциирована с высоким риском развития хромосомных аномалий, причем указанный уровень имеет высокую чувствительность (100%) и специфичность (89,7%), а также отношение правдоподобия положительного результата (9,65), р
Список использованных источников:
3. Копытова Е.И. Расширенное воротниковое пространство плода как пренатальный эхографический маркер врожденных и наследственных заболеваний: Автореф. дис. … канд. мед. наук. – М., 2007. – 22 с.
УЗИ плода: задачи, нормы и отклонения в трех триместрах
» data-image-caption=»» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/10/uzi-ploda.png?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/10/uzi-ploda.png?fit=824%2C550&ssl=1″ />
Все беременные женщины, вынашивая ребенка, должны пройти плановые ультразвуковые исследования плода в каждом из трех триместров. Это требование Министерства Здравоохранения Российской Федерации. УЗИ плода позволяет полностью контролировать состояние женщины и ребенка, при этом обследование абсолютно безопасно и наиболее информативно.
Сроки плановых УЗИ во время беременности и показания для внеплановых обследований
Плановые скрининги плода проводятся в следующих рамках:
» data-image-caption=»» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/10/uzi-ploda.png?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/10/uzi-ploda.png?fit=824%2C550&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/10/uzi-ploda.png?resize=896%2C598″ alt=»узи плода» width=»896″ height=»598″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/10/uzi-ploda.png?w=896&ssl=1 896w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/10/uzi-ploda.png?resize=450%2C300&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/10/uzi-ploda.png?resize=824%2C550&ssl=1 824w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/10/uzi-ploda.png?resize=768%2C513&ssl=1 768w» sizes=»(max-width: 896px) 100vw, 896px» data-recalc-dims=»1″ />
Однако большинство женщин проходят процедуру чаще. Поводом для внескринингового УЗИ служат следующие причины.
После первого УЗИ пройти внеплановое обследование нужно, если есть:
Также обследоваться нужно, чтобы подтвердить или опровергнуть заключения врачей прошлых исследований на УЗИ, показавших патологии.
Общие показания для всех трех триместров:
Задачи УЗИ всего периода беременности
Главная задача УЗИ плода — контроль роста, развития и самочувствия малыша. Но в каждом триместре есть свои особенности и уточняющие задачи.
В первом триместре доктору необходимо:
Во втором триместре на УЗИ плода гинеколог сможет:
Третий триместр считается судьбоносным в плане качества родов. Используя ультразвук, гинеколог-акушер может:
Полученная из УЗИ этого периода информация важна для определения возможных вариантов родоразрешения. При неправильном положении плода, доктор назначит кесарево сечение. При отслойке плаценты, угрозе удушения плода и т.д., могут проводиться искусственные ранние роды со стимуляцией процесса.
Подготовка к УЗИ плода, ход процедуры
Каких-то специальных действий от женщины для подготовки к исследованию ультразвуком не требуется, поскольку все внутренние органы смещены маткой и не мешают обзору. Но придерживаться нескольких рекомендаций для максимально комфортного самочувствия беременной придется.
Несоблюдение этих рекомендаций конечно влияет на полученные в процессе УЗИ результаты, но не так значительно, чтобы отказываться от диагностики, если вы съели накануне кусок мяса или выпили стакан газировки.
Процедура безболезненная. Как обычно, женщина ложится на спину на кушетке, специалист водит по смазанному минутой раньше необходимыми в качестве проводников гелями животу. Длится процедура в среднем от 10 минут до получаса.
Часто в первом триместре проводится трансвагинальное УЗИ – датчик с одетым на него презервативом вводят во влагалище беременной. Это не вызывает болезненных ощущений, процедура длится не более нескольких минут. Трансвагинальное УЗИ могут повторять во втором триместре, если необходимо детальное изучение шейки матки.
Что видно специалисту на УЗИ
Первый триместр
Первое плановое исследование ультразвуком является обязательной частью скрининга беременной и по закону должно проводиться не позже шестого дня тринадцатой недели. Глобально оно направлено на исключение патологий или факторов риска их появления. При подозрении на наличие каких-то отклонений, возникнувшем после УЗИ, может понадобиться дополнительное обследование амниотической жидкости или биопсия хориона.
В деталях исследование в первом триместре предоставляет такие фетометрические данные:
Второй триместр
Основная цель УЗИ с 20-й по 24-ю неделю – исследовать размеры и органы плода для исключения аномалий и отклонений в развитии, а также проконтролировать состояние органов беременной для избежания преждевременных родов. Полученные данные во многих случаях помогают сохранить беременность и наладить жизнедеятельность плода медикаментозным способом.
Внутренние органы плода:
Третий триместр
Плановый УЗ скрининг последнего триместра беременности проводится с 30-й до 34-й недели. Глобальная его цель – определить готовность плода и организма беременной к родам. Результаты исследования самые объемные, поэтому и процедура длится около 30 минут.
Женские детородные органы:
Фетометрика плода и ее соответствие нормальному развитию этого периода:
Внутренние органы плода:
Возможные заболевания плода:
Подробная расшифровка результатов УЗИ плода, нормы и патологии
Так как цели и предметы врачебного интереса УЗИ разных триместров различаются, то и аббревиатуры и сокращения в заключениях разные.
Первый триместр
Предполагаемая дата родов (ПДР) – фактически, это то самое, что точный срок беременности, только под другим углом зрения. Определяется данными о менструальном цикле и размерами плода
Твп больше 95 процентиля что это значит
Московский областной НИИ акушерства и гинекологии
Медико-генетическое отделение Московского областного НИИ акушерства и гинекологии
Курс пренатальной диагностики при кафедре медицинской генетики ГБОУ ДПО «Российская медицинская академия последипломного образования» Минздрава России, Москва, Россия
Московский областной НИИ акушерства и гинекологии
Медико-генетическое отделение Московского областного НИИ акушерства и гинекологии
Пренатальные маркеры частых хромосомных синдромов. Оценка прогностической значимости
Журнал: Российский вестник акушера-гинеколога. 2016;16(6): 47-53
Жученко Л. А., Андреева Е. Н., Голошубов П. А., Калашникова Е. А., Одегова Н. О. Пренатальные маркеры частых хромосомных синдромов. Оценка прогностической значимости. Российский вестник акушера-гинеколога. 2016;16(6):47-53.
Zhuchenko L A, Andreeva E N, Goloshubov P A, Kalashnikova E A, Odegova N O. Prenatal markers for common chromosomal syndromes. Estimation of prognostic value. Russian Bulletin of Obstetrician-Gynecologist. 2016;16(6):47-53.
https://doi.org/10.17116/rosakush201616647-53
Московский областной НИИ акушерства и гинекологии
Пренатальная диагностика патологических состояний является современным методом диспансеризации плода, позволяет определить медицинский и социальный прогноз для жизнеспособности и здоровья будущего ребенка. Поиск и практическое использование знаний о достоверных пренатальных признаках частых врожденных заболеваний определяют эффективность скрининговых программ. Основной целью настоящего исследования явилась оценка значимости известных и поиск новых ультразвуковых признаков, улучшающих диагностику частых хромосомных анеуплоидий для оптимизации скринингового обследования беременных в сроках беременности 11—14 нед. Материал и методы. Материалом для исследования послужили результаты ультразвукового обследования 266 779 беременных, жительниц Московской области, за период 2011—2015 гг., проведенного в рамках раннего пренатального скрининга в сроки беременности 11—14 нед (строго при показателе копчико-теменного размера плода от 45 до 84 мм). Одновременно проводились биохимический скрининг для выявления патологических пренатальных маркеров и расчет индивидуального риска выявления хромосомных анеуплоидий на основе единого программного обеспечения. Результаты. Были выявлены 433 плода с трисомией 21, 166 плодов с трисомией 18, 64 плода с трисомией 13. Впервые в российской популяции установлены медианы известных пренатальных ультразвуковых признаков трех частых хромосомных анеуплоидий (трисомии 21, 18 и 13): толщины воротникового пространства, частоты сердечных сокращений и состояния носовой кости. Изучена распространенность ряда врожденных пороков развития и особенностей фенотипа плода. Заключение. В перечень дополнительных пренатальных ультразвуковых маркеров могут входить следующие: патология лимфатической системы и дефекты межжелудочковой перегородки при трисомии 21; врожденный порок сердца, микрогнатия, расщелины лица, патологическое положение кистей плода при трисомии 18; пороки развития центральной нервной системы, врожденные пороки сердца, пороки развития и особенности строения лицевого черепа, полидактилия при трисомии 13. Авторы информируют об отсутствии конфликта интересов.
Московский областной НИИ акушерства и гинекологии
Медико-генетическое отделение Московского областного НИИ акушерства и гинекологии
Курс пренатальной диагностики при кафедре медицинской генетики ГБОУ ДПО «Российская медицинская академия последипломного образования» Минздрава России, Москва, Россия
Московский областной НИИ акушерства и гинекологии
Медико-генетическое отделение Московского областного НИИ акушерства и гинекологии
Спорадически возникающие врожденные дефекты развития у детей в настоящее время могут быть диагностированы при использовании доказательно эффективной системы ранней дородовой диагностики в рамках нового подхода при решении задач медицинского и социального прогноза в семье. Акушерская тактика при наблюдении за течением беременности должна определяться достоверным пренатальным диагнозом нарушений состояния плода, постановка которого реальна уже в сроки 11—14 нед беременности. При этом особое значение в системе пренатального скрининга имеют летальные и неизлечимые болезни, определяемые с помощью различных пренатальных методов. Поиск и изучение маркерных признаков патологических состояний плода и оценка их прогностической ценности составляют основу важнейшего направления медицины плода — пренатальной диагностики (ПД).
Цель исследования — оптимизация дородовой диагностики частых хромосомных синдромов как нового подхода к медико-социальному прогнозу исхода беременности посредством изучения прогностической значимости известных ультразвуковых маркеров и поиска новых достоверных ультразвуковых признаков хромосомных анеуплоидий (ХА) на основании их распространенности.
В задачи исследования входило изучение закономерностей изменения таких известных эхомаркеров ХА, как толщина воротникового пространства (ТВП), состояние носовой кости (НК), частота сердечных сокращений (ЧСС) при наиболее частых анеуплоидиях (трисомиях по 21, 18, 13-й хромосомам), а также поиск новых достоверно значимых ультразвуковых маркеров: врожденных пороков развития (ВПР) и особенностей фенотипа плода для диагностики наиболее частых генетических синдромов хромосомной этиологии.
Материал и методы
В рамках современного акушерского мониторинга в России проводится массовый ранний пренатальный скрининг (РПС) беременных на частые ХА, трисомии по хромосомам 21, 18, 13 и рано манифестирующие пороки развития у плода. Алгоритм РПС основан на международном стандарте, разработанном независимой врачебной организацией «Фонд медицины плода» и признанном в большинстве стран мира [1]. В сроки 11—14 нед беременности на экспертном уровне ПД одновременно проводятся ультразвуковое исследование (УЗИ) и биохимический скрининг (БХС) для выявления патологических пренатальных маркеров, а также расчет индивидуального риска выявления ХА на основе единого программного обеспечения, позволяющего вести базу данных и проводить внутренний индивидуальный аудит всех пренатальных измерений с оценкой качества РПС в регионе в целом.
Источником данных для проведения настоящего исследования явились сведения об обследованиях, проведенных в рамках РПС в Московской области за 5 лет, с 2011 по 2015 гг. Всего были обследованы 270 087 беременных, взято в анализ 266 779 случаев одноплодных беременностей в связи с имеющимся различием подходов к расчету рисков и к интерпретации результатов при многоплодных беременностях.
В программе РПС были созданы базы данных, куда вводились результаты УЗИ (в том числе наличие и описание маркеров ХА и ВПР), показатели биохимического исследования материнских сывороточных маркеров ХА (РАРР-А и свободная β-субъединица ХГч) [11], расчетные риски ХА с учетом порогового значения cut-off 1:100, результаты медико-генетического консультирования (МГК), инвазивной пренатальной диагностики (ИПД): виды манипуляций и лабораторные данные по анализу плодного материала, а также исходы беременности у женщин, прошедших РПС.
ИПД (аспирация ворсин хориона, амниоцентез) для постановки окончательного диагноза была проведена в 3053 случаях: в 61% наблюдений — аспирация ворсин хориона, в 39% — амниоцентез. По результатам лабораторного исследования плодного материала, выполненного посредством молекулярно-цитогенетических, цитогенетических исследований, было выявлено 916 различных хромосомных аномалий при общей эффективности пренатального кариотипирования 30%. Структура пренатально установленных за период исследования ХА представлена на рис. 1. Число включенных в исследование частых анеуплоидий (трисомий по хромосомам 21, 18 и 13) составило 663.

Результаты и обсуждение
Основным, самым важным и статистически значимым ультразвуковым маркером для пренатальной оценки индивидуального риска развития хромосомной патологии является ТВП. Распространенность хромосомных или других дефектов зависит от величины, а не от внешнего вида воротникового пространства [1—3]. Аномальное увеличение ТВП ассоциируется с трисомией 21 и другими частыми хромосомными аномалиями, более чем с 50 различными пороками развития плода и генетическими синдромами, а также с внутриутробной гибелью плода. Превалирование хромосомных дефектов увеличивается экспоненциально с увеличением ТВП с 0,2% для тех, у кого ТВП находится между 5-м и 95-м перцентилями, до 65% при ТВП 6,5 мм и более [4—6].
ЧСС в норме увеличивается со 110 уд/мин в 5 нед беременности до 170 уд/мин в 10 нед, а затем постепенно снижается до 150 уд/мин к 14 нед беременности. При наличии хромосомных аномалий имеются определенные тенденции в изменении этого параметра [1]. Включение ЧСС в протокол комбинированного пренатального скрининга в I триместре беременности способствует диагностике трисомии 21-й и 18-й хромосомам и значительно увеличивает частоту выявления трисомии по 13-й хромосоме.
Расширение протокола осмотра с оценкой дополнительных ультразвуковых маркеров (оценка НК, кровотока в венозном протоке и на трикуспидальном клапане) улучшает чувствительность РПС за счет увеличения частоты обнаружения и уменьшения частоты ложно-положительных результатов. В работах многих авторов установлена взаимосвязь между патологией НК и наличием у плода ХА [1, 7—10].
Для ультразвуковой оценки состояния плода используют не только толщину ТВП, состояние НК, но и дополнительные ультразвуковые маркеры. Существуют врожденные пороки, которые являются маркерными для хромосомных заболеваний: наличие голопрозэнцефалии увеличивает риск обнаружения трисомии 13, атриовентрикулярного канала (АВК) — трисомии 21, диафрагмальная грыжа — трисомии 18, омфалоцеле и мегацистик увеличивают риск выявления трисомий хромосом 13-й и 18-й [1, 10].
Всего в Московской области за 5 лет, включенных в исследование, из 916 ХА, установленных пренатально в рамках РПС, было выявлено 433 (47%) случая трисомии по 21-й хромосоме, 166 (18%) случаев трисомии по 18-й хромосоме, 64 (7%) случая трисомии по 13-й хромосоме. Остальные 28% представлены другими генетическими хромосомными синдромами.
Трисомия 21 (синдром Дауна)
Суммарно у 433 плодов с пренатально установленной трисомией по 21-й хромосоме медиана ТВП составила 3,5 мм. Более 95-го перцентиля ТВП встречалась у 351 плода, что составило 81% (рис. 2, а). По данным литературы [1, 5, 6], значение ТВП более 95-го перцентиля встречается у 71% плодов с трисомией 21.

Медиана ЧСС при трисомии по 21-й хромосоме составила 161 уд/мин (см. рис. 2, б), что соответствует общепопуляционному значению и не подтверждает опубликованные данные литературы, согласно которым ЧСС плода превышает 95-й перцентиль примерно в 15% случаев [1].
У 429 плодов с трисомией по 21-й хромосоме в качестве дополнительного маркера ХА оценивалась НК (99%). Патология Н.К. была отмечена в 342 (79,7%) случаях. По усредненным данным мультицентровых исследований Фонда медицины плода, в 11—14 нед беременности НК была изменена у 60% плодов с трисомией 21 [1, 7—10, 12—15].
Всего при трисомии 21 нами было выявлено 288 различных ВПР и особенностей при оценке фенотипа плода. В 34 (7,8%) случаях зарегистрирована патология лимфатической системы с различной манифестацией: в 25 наблюдениях отмечено расширение яремных лимфатических протоков, в 9 — наличие множественных лимфангиом различной локализации. Кроме того, в 20 (4,6%) случаях отмечалась водянка плода. ВПР и особенности строения сердца и сосудов плода встречались у 43% плодов. Кроме диагностики АВК (14,7%), как крупного врожденного порока сердца (ВПС), влияющего на расчет риска по трисомии 21, у 25% патологических плодов (109 случаев) был диагностирован дефект межжелудочковой перегородки. Таким образом, патология лимфатической системы и дефекты межжелудочковой перегородки могут входить в перечень пренатальных маркеров трисомии по 21-й хромосоме.
Трисомия 18 (синдром Эдвардса)
У 166 плодов с трисомией по 18-й хромосоме медиана ТВП в среднем составила 4,0 мм (рис. 3, а), что выше, чем при трисомии 21 (3,5 мм). ТВП более 95-го перцентиля зарегистрирована у 118 (71%) плодов, что соответствует данным литературы (74%) [1, 5, 6].

Медиана ЧСС при трисомии 18 в нашем исследовании составила 160 уд/мин (см. рис. 3, б), что соответствует общепопуляционному значению и не подтверждает данные литературы о снижении ЧСС ниже 5-го пeрцентиля в 15% случаев трисомии по 18-й хромосоме [1].
НК как дополнительный эхо-маркер ХА НК оценивалась у 162 (97,6%) плодов с трисомией по 18-й хромосоме. Патология Н.К. встретилась у 125 (75%) из 162 плодов, и этот показатель выше, чем опубликованный в литературе [1, 7—10, 12—15], 50%.
Всего при трисомии по 18-й хромосоме было выявлено 318 ВПР и особенностей фенотипа плода. В 67% случаев встречались различные ВПС, в 38% случаев было обнаружено омфалоцеле, в 24% — ВПР и особенности строения лица: одно- и двусторонние расщелины лица, микрогнатия. В 27% случаев встречались ВПР и особенности строения верхних конечностей — лучевая косорукость и флексорное положение кистей. Данные факты позволяют относить ВПС, микрогнатию, расщелину лица, патологию кистей плода к маркерам ХА по трисомии 18.
Трисомия 13 (синдром Патау)
В 64 случаях трисомии по 13-й хромосоме медиана ТВП в среднем составила 3 мм (рис. 4, а), что ниже, чем при трисомии 21 (3,5 мм) и 18 (4 мм). Более 95-го перцентиля ТВП встречалась у 36 (56%) плодов. Полученный показатель ниже, чем по данным литературы (71%) [1, 5, 6].

Медиана ЧСС составила 179 уд/мин (см. рис. 4, б), что выше общепопуляционного значения и подтверждает литературные данные: превышение 95-го перцентиля в 85% случаев [1].
Как дополнительный маркер НК оценивалась у 61 (95,3%) плода с трисомией 13. Патология Н.К. встречалась в 35 (57%) случаях. По опубликованным данным [1, 7—10, 12—15], НК отсутствует у 40% плодов с трисомией по 13-й хромосоме.
Всего при трисомии 13 было выявлено 156 наблюдений ВПР и особенностей фенотипа плода. Обращала внимание высокая частота обнаружения в данной выборке патологии центральной нервной системы (ЦНС) — 39%. ВПР и особенности строения лица встречались у 42% всех пренатально выявленных трисомий 13, из них одно- и двусторонние расщелины лица составили 20 случаев из 27. Различные ВПС были отмечены у 64% плодов. В 40% случаев была диагностирована полидактилия. Таким образом, учитывая распространенность трисомии 13, можно рекомендовать использовать все эти маркеры для диагностики трисомии 13.
Таким образом, по результатам исследования, проведенного на материале Московской области, в России впервые установлены популяционные частоты ранее известных пренатальных эхо-маркеров при частых ХА, трисомии по 21, 18, 13-й хромосомам. Произведена оценка распространенности дополнительных ультразвуковых признаков данной патологии: ВПР и особенностей фенотипа плода. Использование полученных в исследовании результатов врачами ультразвуковой диагностики экспертного уровня в процессе выполнения ими мероприятий массового ультразвукового обследования беременных в сроках 11—14 нед позволит повысить эффективность раннего пренатального скрининга на частые хромосомные анеуплоидии у плода.
Выводы
1. В российской популяции (на примере региона «Московская область») при пренатально выявленной трисомии по 21-й хромосоме (синдром Дауна) медиана ТВП составила 3,5 мм, медиана ЧСС — 161 уд/мин, а патология носовой кости — в 342 (79,7%) из 433 выявленных случаев.
2. При трисомии по 18-й хромосоме (синдром Эдвардса) медиана ТВП составила 4 мм, ЧСС — 160 уд/мин, патология носовой кости встретилась у 125 (75%) плодов из 166 пренатально выявленных случаев.
3. В случаях трисомии по 13-й хромосоме (синдром Патау) медиана ТВП в среднем составила 3 мм, медиана ЧСС — 179 уд/мин, а патология носовой кости была выявлена в 35 (57%) случаях из 64.
4. В связи с высокой распространенностью в перечень дополнительных пренатальных ультразвуковых маркеров могут входить установление патологии лимфатической системы и дефектов межжелудочковой перегородки при трисомии по 21-й хромосоме; выявление ВПС, микрогнатии, расщелины лица, патологии положения кистей плода — при трисомии по 18-й хромосоме; ВПР ЦНС, ВПС, пороки развития и особенности лицевого черепа, полидактилия могут рассматриваться как дополнительные ультразвуковые признаки, пренатально повышающие прогнозирование при трисомии по 13-й хромосоме.
При поддержке гранта РГНФ № 15−06−10977/15