толстокишечная метаплазия желудка что это такое
Обзор современных концепций кишечной метаплазии желудка и рака желудка
Обзор современных концепций кишечной метаплазии желудка и рака желудка.
Кишечная метаплазия желудка является предраковым изменением слизистой оболочки желудка и связана с повышенным риском дисплазии и рака. В патогенезе прогрессирования от предраковых состояний к аденокарциноме желудка кишечного типа, согласно предложенного каскада Correa, считают переход от нормального эпителия желудка через воспаление, атрофию, внутрислизистую карциному, и наконец, к инвазивной карциноме. Множественные факторы риска были связаны с развитием взаимосвязи кишечной метаплазии желудка, включая инфекцию желудка H. pylori, генетических факторов, экологической среды, ревматических болезней, табакокурения, питания, желчного рефлюкса и кишечной микробиоты. Во всем мире в странах с высоким уровнем заболеваемости разработаны руководящие принципы скрининга.
Кишечная метаплазия желудка определяется как замена поверхностного, фовеолярного, и/или железистого эпителия кислотопродуцирующей или антральной слизистой желудка кишечным эпителием. Кишечная метаплазия желудка характеризуется анатомически как ограниченный процесс, если он находится в одной области желудка или как обширный, если вовлечены две области желудка. Гистологически кишечная метаплазия желудка считается либо полной, либо неполной. Полный (I тип) кишечная метаплазия определяется слизистой оболочкой тонкой кишки со зрелыми абсорбирующими клетками, бокаловидными клетками (Гоблета) и щеточной каймой. Неполная (II тип) кишечная метаплазия секретирует сиаломуцины и сходна с толстокишечным эпителием с цилиндрическими “промежуточными” клетками на различных стадиях дифференцировки, неравномерными каплями муцина и отсутствием щеточной каймы.
Самый высокий риск развития рака желудка связан с неполным и/или обширной кишечной метаплазией желудка. Систематический обзор, который включал 10 наблюдательных исследований по всей Европе, Азии и Латинской Америке в диапазоне от 10 месяцев до 19 лет наблюдения, показал, что риск рака желудка составляет в 4-11 раз выше при наличии неполной метаплазии по сравнению с ее отсутствием.
Первым изменением в гистологическом каскаде является либо активное хроническое воспаление неатрофического хронического гастрита, характеризующегося наличием желез, либо мультифокальный атрофический гастрит. Последующие гистологические изменения прогрессируют через появление полной метаплазии, неполной метаплазии, дисплазии низкой и высокой степени с последующей карциномой. В Нидерландах было проведено общенациональное когортное исследование для оценки риска развития рака желудка, связанного с различными предраковыми поражениями желудка. Атрофический гастрит, кишечная метаплазия, умеренно выраженная дисплазия, и высокая дисплазия были связаны с ежегодной заболеваемостью рака желудка в 0,1%, 0,25%, 0,6%, и 6,0%, соответственно. Заболеваемость раком желудка, ассоциированным с кишечной метаплазией желудка, в систематических обзорах колеблется от 0% до 10%, причем переменный диапазон обусловлен различными размерами выборки и периодами наблюдения.
Эндоскопический скрининг и наблюдение
Пациентам с высоким риском рекомендовано пройти эндоскопическое обследование с картированием биопсий по модифицированной Сиднейской системе (MSS) из 5 точек – антрального отдела (большая кривизна, малая кривизна), угол желудка и тело желудка (большая кривизна, малая кривизна). Следует отметить, что биопсии тела особенно ценны после длительного лечения ингибиторами протонной помпы, так как кислотопродуцирующая слизистая оболочка может быть изолировано инфицирована H. pylori. Биопсии с угла желудка также особенно важны, так как они, скорее всего, выявят максимальную атрофию, кишечную метаплазию и предраковую дисплазию. De Vries и его коллеги провели проспективное многоцентровое исследование в 2010 году. Золотым стандартом считалось получение 12 биопсий. На основе MSS (5 биопсий) выявили 90% пациентов с кишечной метаплазией желудка и 50% пациентов с дисплазией, в отличие от 97% и 100%, соответственно, когда было получено не менее 7 биопсий. De Vries и его коллеги пришли к выводу, что по крайней мере 9 биопсий, в том числе из кардии, необходимы для адекватного наблюдения предраковых поражений в популяции с низкой частотой рака желудка, к которым относятся европеоиды и белые американцы не испанского, африканского или восточноазиатского происхождения.
В настоящее время ASGE не рекомендуют общее наблюдение за людьми с кишечной метаплазией желудка, если не присутствуют другие факторы риска рака желудка, например, семейного анамнеза рака желудка и азиатского происхождения. Однако, европейский партнер, ESGE, рекомендует лечение H. pylori, если установлено, что пациент заражен бактериями, с последующим картированием биопсий по выявлению дисплазии каждые 3 года. Если слабая дисплазии (LGD) обнаруживается у пациента с кишечной метаплазией желудка, то ЭГДС с картированием необходима в течение 1 года для оценки эндоскопически видимых поражений. Пациентам с подтвержденной дисплазией высокой степени (HGD) при отсутствии эндоскопически видимого поражения рекомендуется повторное ЭГДC через 6-12 месяцев для наблюдения видимых поражений. Эти пациенты с поражениями должны пройти надлежащее либо хирургическую, либо эндоскопическую резекцию из-за высокой вероятности сосуществования инвазивной аденокарциномы, так как 25% пациентов с дисплазией высокой степени могут спрогрессировать до аденокарциномы в течение 1 года.
David S. Jencks, Jason D. Adam, Marie L. Borum, Joyce M. Koh, Sindu Stephen, David B. Doman. Overview of Current Concepts in Gastric Intestinal Metaplasia and Gastric Cancer. Gastroenterol Hepatol (NY). 2018 Feb; 14(2): 92–101.
Что делать при диагнозе “метаплазия желудка”?
1. Что такое метаплазия желудка и чем она опасна?
2. Симптомы метаплазии желудка
3. Обратима ли метаплазия желудка?
4. Как диагностируют метаплазию желудка?
5. Как лечат метаплазию желудка?
6. Где за рубежом лечат метаплазию желудка?
Метаплазия желудка – болезнь, которая часто предшествует раку. Согласно данным Всемирной Организации Здравоохранения, злокачественные опухоли желудка – пятая по распространенности онкология в мире. Ежегодно она становится причиной более 723,000 смертей. По отчетам больниц, до ¼ пациентов, которым проводится желудочная эндоскопия, имеют признаки желудочной метаплазии. Однако, далеко не у всех в последствии диагностируют рак. Стоит ли паниковать, услышав диагноз “метаплазия желудка”, как правильно подобрать лечение и обязательно ли проводить операцию – об этом можно узнать из нашей статьи.
Что такое метаплазия желудка и чем она опасна?
Метаплазия желудка – это заболевание, при котором слизистая оболочка желудка замещается “бокаловидными клетками”, которые обычно находятся на стенках кишечника. Заболевание считается опасным из-за того, что оно может перейти в злокачественное – рак желудка. Прогноз и план лечения метаплазии слизистой желудка зависит от степени поражения и общего состояния пациента.
Точная причина возникновения метаплазии желудка неизвестна. Заболевание обычно связывают с бактерией Helicobacter pylori, которую обнаруживают у 38-43% пациентов. К другим факторам риска относятся курение, прием алкоголя, копченого мяса, облучение, пожилой возраст, недостача витамина С и наличие близких родственником с раком желудка.
Если не лечить метаплазию желудка, существует риск прогрессирования заболевания. Это состояние называется дисплазией – 0 стадией рака желудка. Здоровые клетки при этом начинают заменяться аномальными. Болезнь редко обнаруживают на этом этапе, но она хорошо поддается лечению.
В зависимости от количества видоизмененных клеток, метаплазия желудка делится на 3 стадии: легкую, умеренную и выраженную. На более ранних этапах заболевания достаточно будет консервативного лечения, в то время как на последней стадии может быть рекомендована операция.
Если вы сомневаетесь в своем диагнозе, возможно получить второе врачебное мнение опытного иностранного гастроэнтеролога. Доктора проводят ревизию гистологии, диагностику, и формируют рекомендации к лечению на основе современных протоколов лечения. Чтобы заказать услугу, оставьте заявку на сайте.
Жители азиатских стран, таких как Китай, Монголия, Киргизстан и Корея имеют более высокий риск развития желудочной аденокарциномы в связи с их диетой и жизненными привычками. По этому протоколы лечения метаплазии желудка для этих групп – более строгие.
Симптомы метаплазии желудка
Большинство пациентов с метаплазией желудка не имеют симптомов. Заболевание может быть случайно обнаружено при проведении эндоскопии.
Другие люди могут обратиться к врачу с симптомами, характерными многим болезням желудочно-кишечного тракта. Они не обязательно указывают на метаплазию. К этим признакам относятся:
язвы желудка,
гастроэзофагеальная рефлюксная болезнь (ГЭРБ).
Можно ли вылечиться от метаплазии желудка?
Да, большинство врачей имеют причины считать, что при адекватном лечении и соблюдении рекомендаций врача метаплазия желудка может быть обратимой. Пациенту понадобиться оставаться под наблюдением гастроэнтеролога и проходить регулярные осмотры, пока доктор не подтвердит, что аномальное изменение ткани прошло. Обычно с момента постановки диагноза до “выздоровления” может уйти до трех-пяти лет. Однако, даже после этого пациенту следует придерживаться рекомендаций врача относительно питания, режима и приема медикаментов, чтобы не допустить рецидива болезни.
Как диагностируют метаплазию желудка?
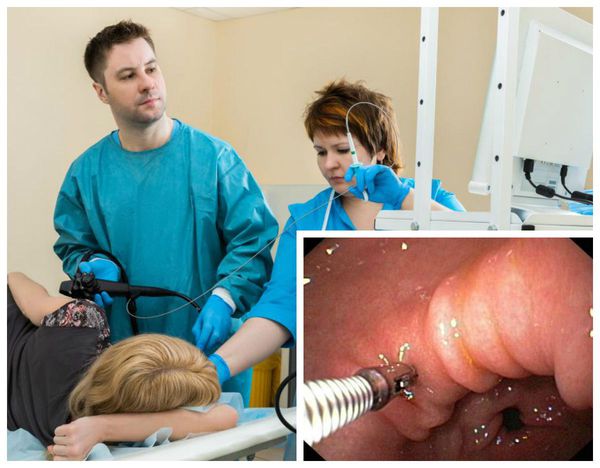
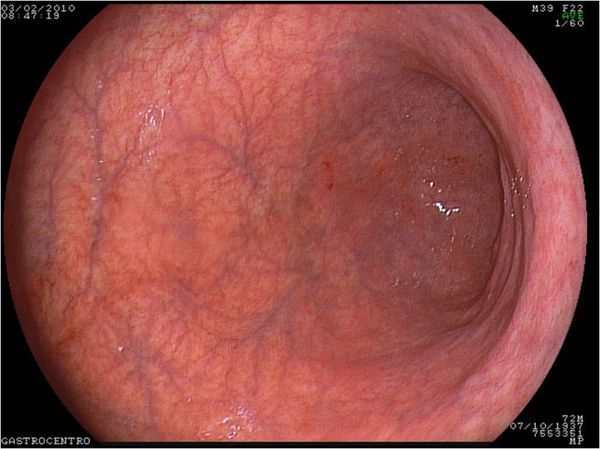
Метаплазию желудка обычно обнаруживают во время верхней эндоскопии. Это – диагностическая процедура, во время которой доктор обследует пищевод и желудок с помощью камеры. Метаплазия имеет вид беловатых бляшек, пятен или однородного обесцвечивания. При обнаружении аномальных участков стенок органа проводится эндоскопия с биопсией, во время которой доктор с помощью иголки берет образец тканей для лабораторного обследования. Важно провести биопсию на правильном участке, по этому за эндоскопией следует обращаться к опытным гастроэнтерологам, чтобы не упустить заболевание. Точность метода в среднем составляет 71,3%.
В некоторых клиниках используется усовершенствованный вид диагностики – эндоскопия с использованием контрастного красителя – метиленового синего. Этот метод позволяет более детально обследовать желудок, но он занимает больше времени.
В течении лечения метаплазии желудка врачи проводят диагностические обследования, с помощью которых они следят за эффективностью терапии. К ним могут относиться:
Также в течении лечения нужно будет повторно проходить эндоскопию, в зависимости от рекомендаций врача – каждые 3-12 месяцев. Если эндоскопическая биопсия два раза подряд показала отсутствие метаплазии, можно считать, что болезнь отступила.
Чтобы записаться на диагностику и на нашем сайте. Наши врачи-координаторы помогут вам быстро получить ответ от клиники, которая вас интересует, и возьмут на себя организацию поездки.
Как лечат метаплазию желудка?
В лечении метаплазии желудка наиболее важный момент – оценить риск развития рака. В зависимости от этого, рекомендации врачей по наблюдению и лечению заболевания могут отличаться. К основным методам лечения метаплазии желудка относятся:
Лечение инфекции H. pylori
Так как бактерия Helicobacter pylori считается одним из основных факторов риска развития и прогрессирования рака желудка, ее уничтожение рекомендуется всем пациентам с метаплазией. Такие рекомендации предоставляет Британская Ассоциация Гастроэнтерологов (BSG), Американская Ассоциация Гастроэнтерологов (AGA) и другие организации.
Исследования врачей разных стран, включая Италию, Японию, Британию и Тайвань показывают, что уничтожение бактерии Helicobacter pylori в первый год заболевания существенно снижает риск последующего возникновения аденокарциномы желудка.
Большинству пациентов с метаплазией желудка нужно будет на несколько лет оставаться под наблюдением у гастроэнтеролога. В зависимости от наличия конкретных факторов риска, пациентам нужно будет реже или чаще проходить эндоскопию. К таким факторам относится: возраст старше 50 лет, дефицит витамина B12 и положительный результат антител к париетальным клеткам желудка или внутреннему фактору.
Пациентам с обширной метаплазией желудка, поразившей весь орган, рекомендуется оставаться под наблюдением в течении трех лет. Это также касается людей с резистентной инфекцией H. pylori и наличием родственников, перенесших рак желудка.
Хирургическое лечение метаплазии желудка предназначено для выраженной стадии заболевания. Операцию рекомендуется пройти после того, как двое патологов-гастроэнтерологов подтвердят диагноз после биопсии. Операция проводится эндоскопически, то есть врачу не понадобиться делать разрезы на теле пациента. Точно также, как и при диагностической эндоскопии, в желудок больного через рот вводится гибкая трубка с камерой. С помощью электрического потока доктор бескровно вырезает опухоль, которая может достигать 3 см в диаметре. Одновременно могут быть удалены полипы, если такие присутствуют в желудке. Резекция длится от 20 минут до часа и не требует госпитализации.
Во время и после лечения метаплазии желудка важно следовать рекомендациям врача, чтобы лечение оставалось эффективным и болезнь не вернулась. Они касаются изменений в диете и жизненных привычках, которые позволят убрать некоторые факторы риска развития желудочной карциномы. Врачи рекомендуют пациентам с метаплазией желудка:
Что такое атрофический гастрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Жуковой М. А., гастроэнтеролога со стажем в 22 года.
Определение болезни. Причины заболевания
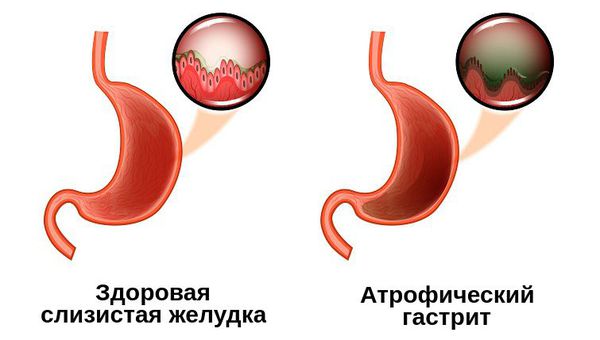
Атрофический гастрит — это наиболее коварный тип хронического гастрита, при котором изменяются париетальные клетки желудка, из-за чего слизистая оболочка становится тоньше, а железы желудка, вырабатывающие соляную кислоту, атрофируются. Это закономерно приводит к недостаточной выработке соляной кислоты и нарушению переваривания пищи.
Краткое содержание статьи — в видео:
Так как желудок является начальным звеном пищеварительной системы, нарушение его функции неизбежно влияет на состояние других органов: недостаточно переработанная в механическом и химическом отношении пища нарушает работу тонкого и толстого кишечника, а также поджелудочной железы.
Атрофический гастрит возникает и прогрессирует по разнообразным причинам, связанным с воздействием на слизистую оболочку желудка. Принято разделять их на две группы — экзогенные (внешние) и эндогенные (внутренние).
Существенными причинами появления заболевания также являются возрастные изменения: у людей до 30 лет атрофические процессы встречаются в 5 % случаев, до 50 лет — в 30 % случаев, после 50 лет — в 50-70 % случаев. Возможна и генетически обусловленная перестройка слизистой желудка по типу гипо- и атрофии.
Симптомы атрофического гастрита
Клиническая картина хронического гастрита связана с местными и общими расстройствами. Часто болезнь может протекать бессимптомно, особенно у людей после 50 лет. Симптомы, как правило, связаны с недостаточной работой желудка и зависят от степени поражения определённого звена пищеварения.
Основными функциями желудка являются:
При значительном снижении синтеза и отсутствии соляной кислоты возникают следующие местные проявления :
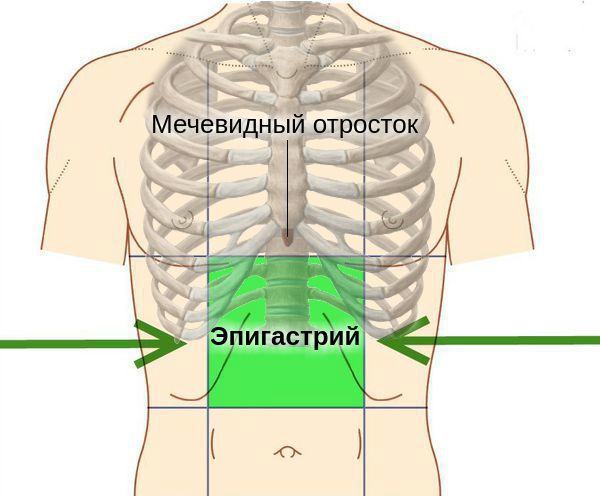
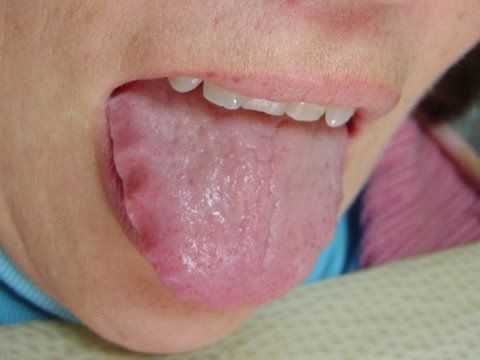
У людей с атрофическим гастритом отмечается «лакированный» язык, при обострениях язык увеличивается (видны отпечатки зубов), он обложен густым белым налётом. При пальпации (прощупывании) области желудка болезненность обычно отсутствует, но иногда возникает слабо выраженная разлитая болезненность в эпигастральной области.
У людей с аутоиммунным гастритом выявляются антитела к париетальным клеткам, сопутствует анемия, вызванная дефицитом витамина B12, и значительное снижение секреции соляной кислоты.
Симптомы общих расстройств:
Клинические симптомы гастрита нельзя сопоставить с гистологическими изменениями. Атрофический гастрит развивается медленно, поражение при этом начинается со дна желудка, переходя на его тело, а затем и на остальную слизистую. Считается, что на первых этапах умеренно выраженного атрофического гастрита клиника малосимптомная, стёртая и не имеет специфических проявлений. Но на дальнейших стадиях появляются симптомы, связанные с моторной и секреторной недостаточность желудка.
Патогенез атрофического гастрита
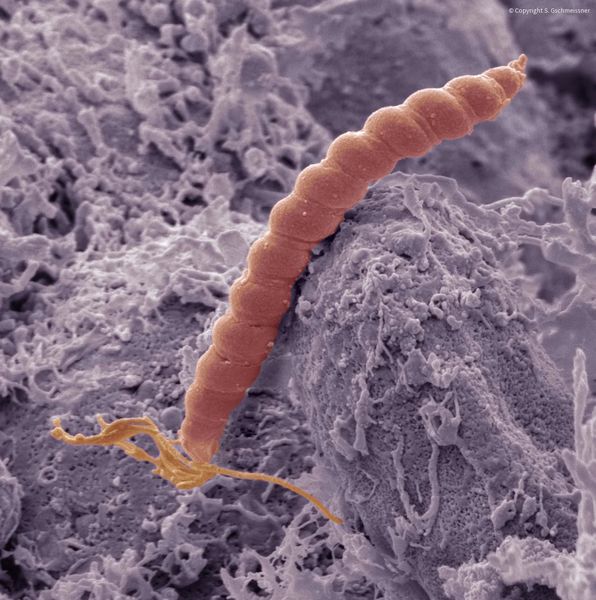
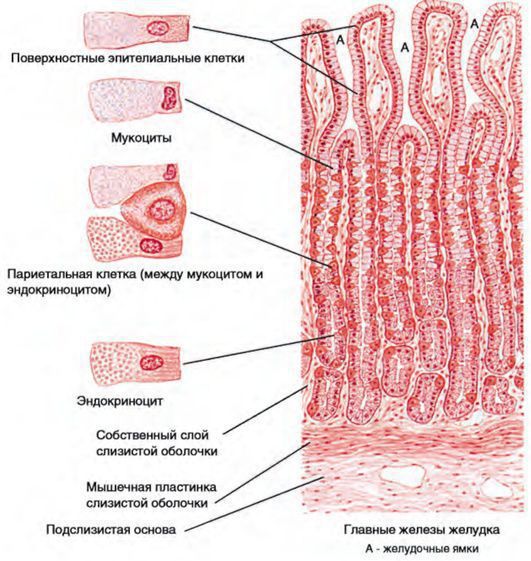
Эпителий слизистой оболочки желудка двухслойный:
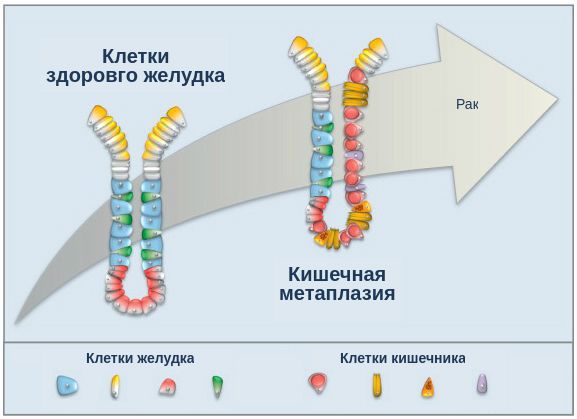
При гастрите оба слоя эпителия желудка вовлечены в патологический процесс. Заселение слизистой H. pylori вызывает хроническое повреждение клеток, ослабляет защитные свойства слизистой желудка, что ведёт к повреждению клеточных ядер свободными радикалами и токсинами. При этом изменяется клеточная структура, нарушается специализация клеток, появляются «гибридные» клетки, которые имеют свойства предраковых. Данный процесс называется кишечной метаплазией. В связи с этими изменениями слизистая желудка сначала приобретает вид тонкокишечного эпителия, затем — толстокишечного эпителия. Чем дальше заходит процесс метаплазии, тем больше вероятность развития аденокарциномы — железистого рака желудка.
Данный нарушенный процесс обновления клеток в слизистой желудка лежит в основе образования атрофии при гастрите. Прослеживается определённый патогенетический каскад, спровоцированный Н. pylori: от инфекционного гастрита через стадии атрофии, метаплазии и дисплазии к раку желудка. Особенно опасно появление неполной — толстокишечной — метаплазии.
Повреждение слизистой оболочки желудка при аутоиммунном гастрите реализуется через другой механизм: нарушение иммунитета приводит к образованию антител, повреждению ткани желудка иммунными комплексами. Чаще всего антитела вырабатываются к фактору Касла, который отвечает за всасывание витамина В12, и G-клеткам. Из-за этого постепенно снижается кислотность желудка, изменяется структура слизистой, снижается выработка соляной кислоты. В желудке нарушается всасывание железа и витаминов, развивается В12-дефицитная анемия. При этом заболевании в 90 % случаев выявляются антитела к париетальным клеткам, вырабатывающим соляную кислоту, и к Н + /К +- АТФазе, в 60 % случаев — антитела к фактору Касла.
Классификация и стадии развития атрофического гастрита
Сиднейская классификация гастритов
В последующем эта классификация дополнялась и уточнялась в связи с новыми научными данными. Сейчас для правильной формулировки диагноза «хронический гастрит» важно установить причину заболевания, распространённость поражения, степени активности и атрофии.
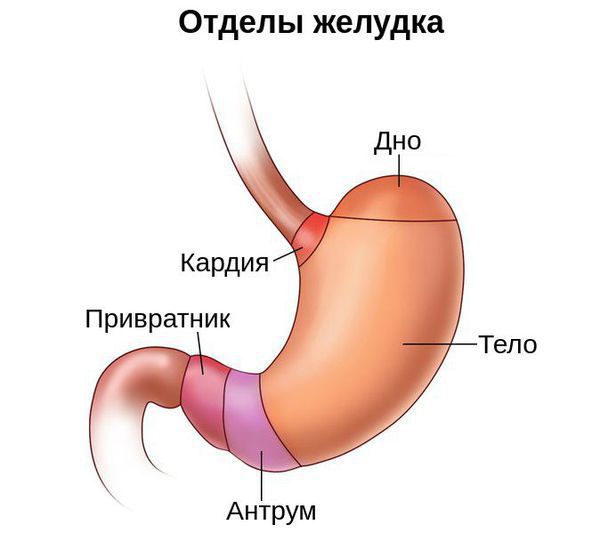
Условно желудок можно поделить на пять отделов: кардия, свод (дно, или фундальный отдел), тело, антрум и привратник. Атрофия может затронуть как один из этих отделов, так и весь желудок. В связи с этим выделяют диффузный атрофический гастрит (в фундальном, антральном или другом отделе) и мультифокальный атрофический гастрит (во всём желудке).
Морфологическая классификация гастрита широко применяется в практике, т. к. именно гистологические характеристики процесса помогают определить прогноз и тактику лечения пациента. Для этого используют визуально-аналоговую шкалу. Она позволяет оценить морфологическую картину слизистой желудка по:
Степень атрофии также оценивается по визуально-аналоговой шкале, изображённой на схеме ниже. По выраженности атрофии и её виду выделяют три категории изменений слизистой оболочки желудка:
При этом учитывается локализация и степень выраженности атрофических изменений (слабая, средняя, сильная), а также наличие и площадь очагов кишечной метаплазии.
Развитие болезни проходит определённые стадии:
Осложнения атрофического гастрита
Выраженный атрофический гастрит всегда сопровождается В12-дефицитной анемией, при которой париетальные клетки, вырабатывающие соляную кислоту, практически отсутствуют. Витамин В12, поступающий с пищей, не всасывается, что приводит к хронической анемии с характерными проявлениями в виде быстрой утомляемости, нарушения зрения и вкусовых ощущений, мышечной слабости, головокружений, чувства покалывания и онемения в конечностях.
При ахлоргидрии — отсутствии соляной кислоты в желудочном соке — происходит к выраженное нарушение пищеварения, ухудшается переработка пищи, снижается всасывание отдельных микроэлементов и витаминов.
Диагностика атрофического гастрита
Гастрит — диагноз морфологический, т. е. он основан не на симптомах, а на изменениях строения слизистой желудка. Поэтому он может считаться объективным только после оценки слизистой желудка, взятой во время биопсии. Этим занимается патоморфолог. Только с помощью морфологического исследования можно достоверно выявить атрофию, воспаление и деструкцию слизистой желудка.
Клинический диагноз гастрита, т. е. диагноз без морфологического исследования, практически не имеет смысла. Симптомы диспепсии, которые заставляют больного обратиться к врачу, носят лишь функциональный характер и не всегда указывают на те морфологические изменения, которые составляют суть гастрита.
Изменения слизистой можно обнаружить при проведении эзофагогастродуоденоскопии (ЭГДС) — осмотре желудка и двенадцатиперстной кишки с помощью эндоскопа (через видео-трубку). Но результаты этого исследования являются субъективными и только косвенным образом могут указывать на наличие гастрита: они не позволяют оценить степень его прогрессирования.
Оптимальным методом является морфологическое исследование биоптатов. Также в практике широко используется быстрый уреазный тест — определение H. pylori методом оценки количества аммиака в мочевине, образуемого этими бактериями. К другим способам относятся дыхательный тест и иммуноферментные анализы.
Крайне важно провести диагностику Н. pylori до лечения и после уничтожения бактерий, чтобы контролировать эффективность выбранной схемы терапии. Это связано с появлением штаммов бактерий, устойчивых к антибиотикам.
Дефекты пищеварения хорошо выявляет анализ кала (микроскопическое исследование) — достаточно простой метод, который позволяет обнаружить косвенные признаки снижения выработки соляной кислоты, а также изменения, характерные для патологии других органов пищеварительной системы. Так, при атрофическом гастрите в кале появляется большое количество неизменённых мышечных волокон, перевариваемой клетчатки соединительной ткани и внутриклеточного крахмала.
Лечение атрофического гастрита
Современная терапия хронического гастрита предполагает воздействие на причины заболевания, в частности устранение H. pylori и лечение аутоиммунного гастрита.
Устранить аутоиммунные механизмы повреждения слизистой желудка можно только благодаря гормональной терапии. Назначение глюкокортикостероидов оправдано только при сопутствующей В12-дефицитной анемии.
Совершенно другой подход при обнаружении инфекции H. pylori и лабораторных подтверждений атрофических изменений. Он предполагает эрадикацию — уничтожение H. pylori. Терапия назначается после проведения суточной рН-метрии. При значении рН менее 6, несмотря на пониженную выработку соляной кислоты, назначаются ингибиторы протонной помпы (ИПП); при анацидном состоянии (рН ≥ 6) ИПП исключаются из схемы эрадикации и назначаются только антибиотики.
Через 4-6 недель после окончания антихеликобактерной терапии необходимо провести контрольное исследование — С13-уреазный дыхательный тест.
Хронический химикоиндуцированный или желчный рефлюкс-гастрит объединяет большую группу больных, включая:
Цель лечения — нормализовать моторику желудочно-кишечного тракта и связывание желчных кислот.
Тактика лечения зависит от основной причины гастрита:
Прогноз. Профилактика
Прогноз заболевания серьёзнее у пациентов старше 50 лет, т. к. в этом возрасте метапластические процессы развиваются гораздо быстрее и чаще приводят к появлению рака. Эффективность лечения зависит от степени выраженности атрофии и площади поражения. Большое значение имеет ранее начало лечения и полное устранение H. pylori. При выявлении инфекции после проведения терапии необходимо повторное лечение.
Предраковые изменения на фоне атрофического гастрита (кишечная метаплазия и дисплазия) представляют наибольшую опасность. При этом своевременная диагностика и полное удаление H. pylori уже через пять лет восстанавливают слизистую желудка и значительно уменьшают площадь метаплазии.