Как сделать содовую в домашних условиях
Как сделать содовую в домашних условиях
Можно ли вылечить насморк быстро? 7 советов оториноларинголога
Насморк кажется несерьезной проблемой, в то же время он существенно влияет на общее самочувствие и снижает личную эффективность.
Будьте готовы пройти все стадии
Насморк — это одно из проявлений вирусного заболевания, которое обладает определенной стадийностью (аутохтонностью). Когда вы заразились, организм должен пройти все стадии воспаления, последняя из которых — выздоровление. Верно говорят: «Если лечить насморк, то он пройдет в течение семи дней, а если не лечить, то через неделю». Поэтому нет средств, которые позволяют быстрее избавиться или «вылечиться» от насморка. Более того, насморк не всегда возникает при вирусных инфекциях. Он также наблюдается при аллергических ринитах или синуситах, поэтому, если ваш насморк имеет более длительный характер, рекомендую не оставлять его без внимания и обратиться к врачу.
Используйте проверенные средства
Народная медицина, которая когда-то была чуть ли не основой для врачей различных специальностей, уходит в прошлое. Научные исследования позволяют оценить истинные эффекты тех или иных средств для лечения разных патологий. Так, например, было установлено, что употребление чеснока, возможно, и позволяет оказать полезный эффект в профилактике простудных заболеваний, но научных подтверждений этому мало. Поэтому я призываю относиться с настороженностью к народным средствам, так как большая часть из них не была проверена научными исследованиями либо было доказано, что они не эффективны.
Какие народные средства помогают при насморке
Если все-таки хочется использовать подтвержденные методы народной медицины, то стоит обратить внимание на те средства, которые обладают незначительной эффективностью. Например, употребление большого количества жидкости позволяет эффективно разжижать слизь, которая при простудном насморке вырабатывается в большом количестве. Пейте горячий чай, он поможет облегчить симптомы простуды за счет паров с высокой температурой. Добавьте в него природные деконгестанты (средства, снимающие отек слизистой оболочки): мяту, ментол и ромашку. Эти лекарственные растения помогут облегчить носовое дыхание. Раньше считалось, что местное согревание (горячий душ или вдыхание горячих паров) может эффективно снизить заложенность носа и насморк, но современные научные данные показали слабую эффективность этой практики.
Соль — лучшее средство от насморка
Солевые растворы — это одно из древнейших средств, которое использовалось человечеством для борьбы с насморком. Первые упоминания о таком методе лечения датируются III веком до нашей эры, когда племена хинду разработали специальные чайнички для носа, в которые добавляли морскую воду. Солевые растворы обладают целым рядом полезных свойств и способствуют снижению отека, а также облегчают отхождение слизи. Уменьшение количества выделений происходит за счет повышения защитных свойств слизистой оболочки и ее способности к самоочищению. Солевые растворы можно применять с самого раннего возраста, они выпускаются в форме спреев или специальных флаконов для промывания.
Осторожнее с сосудосуживающими спреями и каплями
Данный класс лекарств не особо эффективен при снижении отека слизистой оболочки и помогает лишь временно сократить количество выделений. Следует придерживаться основных правил и ограничений в их использовании. Согласно современным научным данным сосудосуживающие средства могут быть использованы около 3-5 дней, но более длительное использование может вызвать привыкание к ним. Это в прямом смысле зависимость от капель — серьезная проблема в современной ЛОР практике. Более того, их использование не рекомендуется в детской практике или у пациентов с глазными (глаукома) или сердечно-сосудистыми патологиями (гипертоническая болезнь) из-за нежелательных побочных эффектов.
Чем лучше не лечить насморк?
Разумеется, помимо описанных выше препаратов, могут быть рекомендованы и другие средства. Среди них антигистаминные и местные антибактериальные препараты, спреи с коллоидным серебром, медикаменты, разжижающие слизь. Однако ученые говорят о слабой эффективности данных классов лекарств при лечении простудного насморка. Например: в обзорном исследовании показано, что антигистаминные препараты оказывают незначительный эффект на симптомы ОРВИ в первый и второй день лечения, но не влияют на насморк или заложенность носа. Поэтому лучше уточнять у доктора, для какой цели назначены антигистаминные препараты. И, если для лечения насморка, то лучше их не использовать.
Если насморк не проходит — идите к врачу
Как уже говорилось, наиболее частая причина насморка — это ОРВИ и прочие простудные заболевания. Но не только они могут вызывать насморк. Перечень причин достаточно большой, самое главное понимать — простудный насморк не длится более семи-десяти дней. Если насморк наблюдается больше десяти дней, меняется цвет выделений и появляются другие жалобы (боль в лице, выраженная заложенность носа, головная боль) или воспаление идет с одной стороны — следует обратиться к врачу. Иногда за банальным насморком могут скрываться серьезные заболевания, которые требуют консультации специалиста.
«Новогодняя» болезнь: 13 вопросов и ответов
Шпаргалка в помощь первостольнику для грамотной консультации по антацидам
Как минимум, одно большое застолье в череде новогодних праздников уже позади, а значит клиенты с жжением в пищеводе уже проложили путь до ближайшей аптеки. Переедание и ударные дозы алкоголя практически неизбежно ведут к проблемам с ЖКТ даже у тех, кто в обычное время этим не страдает. От работника аптек отмечающие праздник требуют отпустить «что‑нибудь от изжоги». Что отвечать на самые странные или заковыристые вопросы клиентов об антацидах? Предлагаем вам следующие варианты ответов.
Я принимал разные лекарства от изжоги и разницы между ними не заметил. Она есть вообще или только упаковки различаются?
На самом деле антациды действуют и переносятся по‑разному. Одни из них всасываются в пищеварительном тракте, например — натрия гидрокарбонат, кальция и магния карбонат. А другие, такие как алюминиево-магниевые антациды, — не всасываются. Первые вступают в прямую реакцию с соляной кислотой в просвете желудка, действуют быстро, но непродолжительно и к тому же имеют ряд побочных эффектов. Вторые же адсорбируют соляную кислоту, поэтому их эффект развивается медленнее, чем в случае с всасывающимися антацидами. Однако, он более длительный, а профиль безопасности препаратов этой группы намного выше.
Если принимать антациды лишь изредка, при изжоге, связанной c погрешностями в питании, — можно действительно не заметить разницы между ними. И всё же сегодня врачи рекомендуют применять именно невсасывающиеся препараты как обладающие оптимальным балансом эффективности и безопасности [1].
Посоветуйте мне что‑то от изжоги, чтобы действовало подольше.
Вам подойдут современные антацидные препараты, которые не всасываются в пищеварительном тракте, такие как алюминиевая соль фосфорной кислоты или алюминиево-магниевые препараты. Они довольно быстро связывают соляную кислоту — как правило, в течение нескольких минут после приема — при этом их эффект сохраняется до нескольких часов. Максимальная продолжительность действия характерна для препаратов, содержащих именно алюминия гидроксид. Они действуют на протяжении 2,5–3 часов [2].
А когда лучше принимать это лекарство от изжоги — до или после еды?
По мнению специалистов, принимать антациды до еды нерационально. Пища сама по себе служит некоторым буфером, снижающим кислотность желудочного сока. Поэтому целесообразно принимать лекарства от изжоги после еды, примерно через 60–90 минут, когда выработка соляной кислоты достигает максимальных значений [3]. К тому же антациды, принимаемые после еды, позже выводятся из желудка, чем выпитые натощак и, следовательно, действуют дольше [3].
Врач выписал лекарство от изжоги, но мне и сода отлично помогает. Так чем же таблетки лучше натурального и к тому же очень дешевого средства?
Сода, или натрия гидрокарбонат, действительно быстро нейтрализует соляную кислоту, вступая с ней в реакцию. Однако, в результате образуется углекислый газ, который вызывает растяжение желудка. Организм воспринимает это как сигнал о поступлении пищи и реагирует выделением очередной порции соляной кислоты. Этот эффект называют синдромом рикошета. Таким образом, сода, нейтрализуя кислоту в просвете желудка, стимулирует ее дальнейшую выработку, не решая проблемы, а лишь маскируя ее на очень непродолжительное время [4]. К тому же гидрокарбонат натрия полностью всасывается в пищеварительном тракте и оказывает системное действие. При длительном его употреблении может смещаться кислотно-щелочной баланс [4] с развитием алкалоза. А это уже очень серьезно: ведет к нарушению мозгового и сердечного кровообращения, снижению артериального давления и активности дыхательного центра, а также к повышению нервно-мышечной возбудимости вплоть до судорог, угнетению моторики кишечника и другим последствиям. В отличие от соды, невсасывающиеся средства от изжоги хорошо переносятся, не вызывают синдрома рикошета и системных эффектов. Поэтому врачи настоятельно не рекомендуют принимать натрия гидрокарбонат на постоянной основе, а отдавать предпочтение невсасывающимся современным ЛС.
Дайте мне лекарство от изжоги. И желательно, чтобы от вздутия еще помогало — есть такие средства?
Да, сегодня есть комбинированные препараты, которые одновременно нейтрализуют соляную кислоту и купируют проявления метеоризма за счет включения в состав пеногасителя симетикона. Он снижает поверхностное натяжение пузырьков газа в пищеварительном тракте, способствуя их разрыву. Пример такого препарата — комбинация алюминия, магния гидроксида и симетикона в форме суспензии. Она одновременно нейтрализует соляную кислоту, уменьшает газообразование в кишечнике, а также обволакивает слизистую пищеварительного тракта, предохраняя ее от повреждающего действия агрессивных веществ [5].
Чем отличаются таблетки и суспензия от изжоги? Они что, действуют по‑разному?
Механизм действия лекарственного препарата зависит не от формы (таблетки, гель, суспензия), а от его компонентов. А вот фармакокинетические свойства — скорость наступления эффекта, продолжительность действия — у таблеток и суспензий могут различаться. Считается, что таблетированные формы дольше поддерживают кислотность желудочного сока на уровне более 4 (кислотность желудочного сока считается нормальной в промежутке 1,3–7,5 рН, — прим. ред.), чем суспензии. При правильном приеме жевательных таблеток от изжоги кислотонейтрализующие компоненты поступают в пищеварительный тракт равномерно, что положительно влияет на результат. В то же время от изжоги суспензии могут начинать работать быстрее, чем таблетки [3]. К тому же они оптимально распределяются по поверхности слизистой оболочки, а в просвете пищевода и желудка образуют мелкие капли с большой площадью поверхности, что усиливает их лечебные свойства [6].
И всё же нельзя сказать однозначно, что какая‑либо форма имеет преимущество. Чтобы делать подобные выводы, нужно рассматривать свойства конкретного лекарственного препарата.
Чем отличаются средства от изжоги, в которых содержится сразу два компонента, от однокомпонентных? Они сильнее?
Для препаратов от изжоги важны два момента: скорость и продолжительность нейтрализации соляной кислоты. Известно, что всасывающиеся антациды (например, магния оксид) обеспечивают быстрый, но непродолжительный эффект, в то время как невсасывающиеся (гидроокись алюминия, трисиликат магния) начинают действовать позже, зато работают дольше. Именно поэтому большинство современных препаратов представляют собой комбинацию, содержащую разные составляющие, что позволяет достичь оптимального и по времени развития, и по продолжительности результата.
Мне врач выписал средство от изжоги, а у меня от него начались проблемы со стулом. Дайте слабительное какое‑то.
Запор — довольно распространенный побочный эффект антацидных препаратов, в первую очередь содержащих алюминий, соли и гидроксиды которого могут угнетать моторику кишечника [7]. Минимизировать вероятность развития этой неблагоприятной реакции позволяют комплексные средства от изжоги, в которых производные алюминия комбинируются с солями магния, проявляющими некоторый послабляющий эффект. По всей вероятности, вам целесообразней подобрать другое лекарство со сбалансированным составом, обеспечивающим нормальную работу кишечника, например, комбинации алюминия и гидроксида магния [4].
У меня 28 недель беременности и жуткая изжога, врач посоветовал принимать антациды от изжоги. А их точно можно в моем случае?
Антациды — одна из самых часто используемых во время беременности групп лекарств [8]. Их принимают около 30–50 % будущих мам [8]. В исследованиях на животных подтверждено, что антациды, которые не всасываются в пищеварительном тракте, не оказывают тератогенного действия, поэтому их широко назначают в период беременности [8]. Тем не менее, принимать решение о назначении конкретного препарата должен врач.
Врач назначил одновременно и омепразол, и средство от изжоги. Но ведь омепразол тоже пьют от изжоги. Может, имеет смысл оставить что‑то одно?
Омепразол, как представитель группы препаратов под названием «ингибиторы протонной помпы», подавляет выработку соляной кислоты в желудке, в то время как лекарства от изжоги, или антациды, нейтрализуют уже синтезированные агрессивные вещества, содержащиеся в желудочном соке. Кроме того, антациды, которые не всасываются в пищеварительном тракте (например, алюминиевая соль фосфорной кислоты), способны связывать пепсин и желчные кислоты. Эти вещества наряду с соляной кислотой раздражают слизистую оболочку желудка и пищевода. Таким образом, омепразол и антациды имеют разные точки приложения, и в некоторых случаях их применяют в комбинации [9]. В вашем случае врач считает, что оправдано совместное назначение этих двух препаратов, и я советую следовать этой рекомендации.
Меня постоянно мучает изжога. Дайте какое‑нибудь эффективное средство, да побольше, чтобы хватило надолго.
Конечно, механизм действия антацидов позволяет купировать симптомы изжоги. Однако следует учитывать, что при длительном применении даже в невысоких дозах могут развиваться побочные эффекты — например, нарушение минерального обмена или ухудшение работы почек. Средства, содержащие алюминий, могут образовывать в тонком кишечнике соли фосфата алюминия, вследствие чего нарушается всасывание фосфатов. Это, в свою очередь, может повышать риск развития остеопороза и остеомаляции, для которых характерно снижение плотности и размягчение костной ткани. Также может нарушаться всасывание кальция [7]. Поэтому лучше всего выяснить причину изжоги. Я рекомендую безотлагательно обратиться к врачу. А вот пока идет диагностика, целесообразно облегчать состояние современными невсасывающимися антацидами, такими как алюминиевая соль фосфорной кислоты, алюминиево-магниевые препараты с добавлением альгината и др. Они не только купируют изжогу, но и защищают слизистую пищеварительного тракта от действия агрессивных веществ, таких как пепсин и желчные кислоты [4].
Врач назначил лекарство от изжоги. Но я принимаю так много лекарств, что сомневаюсь, можно ли с ними пить еще один препарат.
Вы переживаете не зря: средства от изжоги, или антациды, могут нарушать абсорбцию других препаратов при совместном применении, в частности, сердечных гликозидов, противосвертывающих ЛС, антигистаминных, снотворных и многих других. Чтобы исключить вероятность лекарственных взаимодействий, важно соблюдать временной промежуток между приемом антацидов и других лекарств. Он должен составлять не менее двух часов [7].
Я слышал, что в последнее время появились какие‑то кардинально новые средства от изжоги, которые отличаются от традиционных. Чем же они хороши?
0 комментариев 49918 просмотров
Поделиться ссылкой с друзьями ВКонтакте Одноклассники
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
«У всех гастрит»: что делать, если болит желудок?
Трудно найти человека, которому бы хоть раз не ставили диагноз «гастрит» — многие обозначают этим словом любое беспокойство в области желудка. На самом деле настоящий гастрит — воспаление стенки желудка — встречается не так уж часто, а диагностировать его можно, только изучив под микроскопом кусочек ткани.
Если такой образец ткани не взят, то нельзя однозначно говорить о воспалении, даже когда внутреннюю поверхность желудка осмотрели с помощью гастроскопии и увидели покраснение или эрозии (поверхностные язвочки). Поэтому врачи используют два разных понятия: «гастрит» (собственно воспаление) и «гастропатия» (состояние, когда стенка желудка повреждена, но воспаления нет).
Как отличить одно состояние от другого и вылечиться, разбираемся вместе с врачами: кандидатом медицинских наук, гастроэнтерологом, генеральным директором клиники доказательной медицины «Рассвет», автором книги «Кишечник с комфортом» Алексеем Парамоновым и кандидатом медицинских наук, гастроэнтерологом GMS Clinic Алексеем Головенко.
Почему желудок воспаляется
Желудок содержит агрессивную среду: желудочный сок — это соляная кислота и ферменты. При этом сам себя орган не переваривает: у кислоты нет доступа к оболочке желудка, защищенной слоем слизи. Агрессивному воздействию желудочного сока подвергаются только те участки, где этот слой разрушен.
Обезболивающие препараты (нестероидные противовоспалительные средства) и алкоголь — враги защитного слоя.
Их воздействие со временем изменяет свойство слизи. В результате кислота начинает влиять на желудок — и развивается гастропатия, и в дальнейшем может возникнуть язва. А вот связь между острой пищей, копченостями, волокнистыми продуктами и повреждением слизистой желудка учеными не доказана.
Помимо внешних воздействий, на состояние желудка могут повлиять внутренние факторы — например, существует аутоиммунный гастрит. Острое воспаление может развиться из-за вирусной инфекции и, как правило, быстро проходит, не требуя лечения.
Нужно ли бояться Helicobacter pylori
Бактерия Helicobacter pylori (хеликобактер) способна расщеплять слизь, обнажая стенку желудка. Ее «цель» — добраться к последней и спровоцировать постоянное воспаление или язву, а затем вызвать предраковое состояние — метаплазию. Интересно, что хеликобактер есть у большинства людей (например в России — у 80 % населения) — и это продолжается уже больше пятидесяти тысяч лет.
На вопрос «почему человечество до сих пор не вымерло от рака желудка?» ответ простой: у большинства носителей инфекции воспаление все-таки не развивается. Это происходит благодаря тому, что иммунная система и хеликобактер достигают «вооруженного нейтралитета»: бактерии сложно взаимодействуют с иммунитетом человека и побеждают лишь иногда. Однако риск все равно остается — а облегчить микроорганизмам доступ к желудку несложно, если часто пьешь обезболивающие или злоупотребляешь алкоголем.
Всего несколько лет назад считалось, что выявлять и уничтожать хеликобактер нужно только в отдельных случаях. Сегодня это показано почти всем взрослым пациентам: эксперты уверены, что бактерия — главный провокатор рака желудка. Согласно рекомендациям Киотского глобального соглашения по Helicobacter pylori-ассоциированному гастриту, обследоваться и лечиться необходимо с двенадцати лет. Европейские консенсусные рекомендации немного отличаются: избавляться от хеликобактера следует всем, кто живет в странах высокого риска по раку желудка (в частности в России и Японии), пациентам, у которых есть плохая наследственность, гастрит, язвенная болезнь, любые «желудочные» жалобы, железодефицит, дефицит витамина В12, а также тем, кто принимает обезболивающие и противосвертывающие препараты.
Алексей Парамонов обращает внимание, что ущерб, наносимый хеликобактером, у разных людей разный, но риск развития злокачественной опухоли желудка повышен у каждого носителя. По словам врача, особенно важно устранить бактерию тем, кто вынужден долго принимать противокислотные средства (омепразол, лансопразол, эзомепразол). Эти препараты способствуют развитию атрофии слизистой желудка — а это первый шаг к раку, если микробы не уничтожены. Но есть и хорошая новость: своевременные методы борьбы с этими бактериями позволяют слизистой полностью восстановиться.
С чем легко перепутать гастрит
По словам гастроэнтеролога Алексея Головенко, большинство симптомов, которые многие связывают с «гастритом», не имеют отношения ни к воспалению, ни к язве желудка, ни к опасной бактерии. Чувство тяжести в животе после еды, распирание «под ложечкой», тошнота или резкая слабость после жирной пищи чаще всего говорят о функциональной диспепсии — то есть нарушении процесса пищеварения. В первую очередь речь идет о нарушении моторики (двигательной активности) пищеварительных органов, которое может быть вызвано, например, стрессом. Для улучшения состояния обычно достаточно пропить прокинетики (например, домперидон или итоприд) — препараты, которые стимулируют моторику желудочно-кишечного тракта. Психотерапия и прием антидепрессантов также могут дать положительный результат, но они должны назначаться врачом.
Алексей Парамонов подчеркивает, что при любом дискомфорте в животе использовать классические обезболивающие небезопасно: большинство из них сами по себе могут привести к язве. Средство первой помощи при острой боли в желудке — это антацидные средства, нейтрализующие кислоту желудочного сока. Другой эффективный вариант — так называемые ингибиторы протонной помпы, они тоже снижают кислотность. Но посетить врача все равно нужно: важно понять причину недомоганий и пройти лечение. К примеру, беременные часто жалуются на так называемую рефлюксную болезнь или изжогу беременных, когда кислота из желудка попадает в пищевод. И если при гастрите или диспепсии соблюдать специальную диету не нужно (польза советских «столов» научно не доказана), то в этом случае рацион придется изменить. Такая диета не будет жесткой и уж точно не помешает развитию плода.
Если боль в верхней части живота, изжога, отрыжка, тошнота появились впервые и вам меньше сорока пяти лет, делать гастроскопию нет смысла: лечение диспепсии можно назначить, не заглядывая в желудок.
Согласно рекомендациям Американской коллегии гастроэнтерологов, гастроскопия актуальна тогда, когда есть вероятность обнаружить язву, метаплазию или опухоль. Симптомы таких состояний: дискомфорт при глотании, железодефицитная анемия, частая рвота, непреднамеренное снижение веса больше чем на 5 % за полгода. В противном случае достаточно выполнить дыхательный тест на хеликобактер и устранить бактерии, если они обнаружены. Только если после этого самочувствие не улучшилось, нужно пройти гастроскопию с биопсией — последняя обязательна для подтверждения гастрита и позволяет оценить риск развития рака желудка в будущем.
Если вам больше сорока пяти лет или у кого-то из близких родственников был рак желудка, то при первых «желудочных» жалобах врач назначит гастроскопию. Это обследование позволяет обнаружить не только гастрит, но и, например, воспаление пищевода (эзофагит) или язву. У малоприятной процедуры пока нет альтернативы, но, чтобы не мучиться, «глотая кишку», уже сейчас можно обследоваться под анестезией. Есть прогресс и в лечении язвенной болезни. Алексей Парамонов рассказывает, что еще двадцать лет назад справиться с ней можно было, удалив часть желудка. Теперь хирурги рекомендуют операцию только в экстренной ситуации, например при уже возникших осложнениях — а в остальных случаях поражённые участки желудка просто прижигают при помощи лазера или радиоволн.
Что делать, чтобы предотвратить болезнь
По сути, расправиться с Helicobacter pylori, отказаться от частого приема обезболивающих, не злоупотреблять спиртным и не делать слишком больших перерывов между приемами пищи — лучшая профилактика гастрита. А чтобы не допустить функциональной диспепсии (ведь именно она чаще всего вызывает дискомфорт в желудке), Алексей Головенко советует не забывать про тренировки: регулярная физическая активность уменьшает неприятные симптомы. Полезно также научиться легче переживать стресс — в этом может помочь медитация.
Почему народные средства и БАДы не помогут
Самолечение гастрита или язвы желудка биологически активными добавками, а также отваром подорожника, облепиховым маслом, барсучьим жиром и другими «находками» народной медицины, даже если они когда-то помогли вашей бабушке, по мнению экспертов, бесполезно и может даже ухудшить состояние. Пробуя «волшебную пилюлю», участвуешь в лотерее: подобные средства не проверены в клинических исследованиях, а значит, можно только догадываться, каким окажется результат.
Алексей Парамонов приводит случай, произошедший с его пациентом: у мужчины обнаружили три язвы желудка, но вместо назначенного лечения он отправился охотиться на барсука — вспомнил, что барсучий жир спасает от недуга. В результате жир на завтрак, обед и ужин спровоцировал сильное кровотечение из язв — спасти пациента удалось в последний момент. А после истребления хеликобактера и курса препаратов, понижающих кислотность, человеку удалось полностью выздороветь меньше чем за месяц.
Более двух тысяч лет человечество пытается разгадать все загадки этого тяжелого дерматоза, но до сих пор многое остается неизвестным. По статистике этим заболеванием страдает от 4 до 7 % населения, женщины и мужчины подвержены ему в равной степени. Первые признаки псориаза обычно появляются в период полового созревания и сопровождают человека всю последующую жизнь, то стихая и исчезая совсем, то усиливаясь.
Можно ли вылечить псориаз? Современная медицина многого достигла в лечении этого хронического дерматоза и способна обеспечить больному достойный уровень качества жизни.
Причины возникновения псориаза
Псориаз – это хронический кожный воспалительный процесс, который современная медицина относит к аутоиммунным (связанным с аллергией на собственные ткани). Существует множество причин псориаза и факторов, предрасполагающих к развитию этого дерматоза, в связи с чем выдвинут ряд теорий его происхождения.
Аутоиммунная
Это основная теория, так как точно установлено, что иммунная система активно реагирует на некоторые виды воздействия на кожу. Кожные покровы людей, страдающих псориазом, очень чувствительны к механическим, физическим, химическим воздействиям. На такие воздействия реагируют не только клетки эпителия, но и вся иммунная система.
Нарушается клеточный иммунитет: соотношение между отдельными подвидами лимфоцитов, отвечающими за формирование нормального иммунного ответа. Так, при псориазе увеличивается число Т-лимфоцитов хелперов – помощников, регулирующих иммунитет, одновременно уменьшается число Т-лимфоцитов супрессоров, подавляющих чрезмерно сильную иммунную реакцию. Лимфоциты и некоторые другие клетки продуцируют цитокины – активные вещества, стимулирующие иммунный ответ. Страдает и гуморальный иммунитет, развивается дисбаланс антител (иммуноглобулинов) в сыворотке крови, появляются антитела к тканям организма больного.
Воспаление начинается на фоне активизации Т-лимфоцитов, но почему они активизируются, не установлено. В процессе исследования находится также вопрос о том, как подавить аутоиммунную реакцию, не навредив пациенту.
Обменная
Дисбаланс в обмене веществ оказывает значительное влияние на кожные покровы и иммунитет. У больных псориазом отмечается ускорение обмена веществ, появление большого количества токсичных свободных радикалов и других токсинов, поддерживающих воспалительную реакцию. Нарушается обмен веществ:
Инфекционная
Генетическая
Предрасположенность к аутоиммунным реакциям передается по наследству. Если близкие человека страдают псориазом, то вероятность развития у него этой болезни многократно возрастает. Существуют гены предрасположенности к псориазу (локальные комплексы PSORS1 — PSORS9, особенно активен PSORS1, он содержит гены HLA-C, HLA-Cw6, CCHCR1 и CDSN, отвечающие за развитиеболезни). Гены оказывают воздействие на обмен веществ, иммунитет и развитие аутоиммунных процессов. Но наличие таких генов вовсе не гарантирует развитие болезни. Большое значение имеет воздействие провоцирующих факторов.
Нейрогенная
Затяжные стрессы, высокие нервно-психические нагрузки, нарушения со стороны вегетативной нервной системы (иннервирующей стенки кровеносных сосудов и внутренние органы) могут стать причиной развития псориаза, вызвав дисбаланс в эндокринной системе, нарушение обменных и иммунологических процессов.
Эндокринная
Эндокринные нарушения при псориазе встречаются часто и носят в основном роль провоцирующего фактора. Четкая связь между ними не доказана. Дерматологи отмечают, что у пациентов нередко выявляются нарушения функции щитовидной железы, надпочечников, гипофиза. Встречаются нарушения менструального цикла у женщин и половой функции у мужчин.
Симптомы псориаза
Основные симптомы псориаза – кожные высыпания. Но встречаются и другие признаки. Самые первые проявления появляются обычно в подростковом или в детском возрасте на фоне гормональных нарушений, вегето-сосудистой дистонии и затяжных стрессов.
Болезнь начинается с ощущения постоянной усталости, нарушения настроения. Характерны мелкие, возвышающиеся над поверхностью розоватые образования (папулы), припорошенные сверху белесоватым шелушением. Они окружены более ярким возвышающимся ободком.
Элементы сыпи разрастаются и соединяются в крупные бляшки причудливых форм. Основание папулы – воспалительный инфильтрат. По характеру сыпи псориаз делят на:
Характерные особенности сыпи:
Стадии псориаза
Выделяют три стадии болезни:
Изредка на коже одновременно присутствуют папулы на всех трех стадиях развития. Выделяют также летнюю и зимнюю формы с преобладания обострений летом или зимой.
Заразен ли псориаз
Многочисленные исследования подтвердили, что это не заразное заболевание. Если инфекционные возбудители и принимают участие в его развитии, то только путем общего воздействия на обмен веществ, иммунитет и генетический аппарат.
Пациенты часто спрашивают:
Виды псориаза
Характер высыпаний, их расположение, поражение других органов и систем при этом хроническом дерматозе могут быть разными. По данным признакам выделяют несколько видов болезни.
Простой (вульгарный, бляшечный)
Самый распространенный. Симптомами его являются папулы характерного ярко-розового цвета, покрытые белыми чешуйками. По течению бляшечный псориаз делят на следующие формы:
Протекает вульгарный псориаз в виде рецидивов, сменяющихся ремиссиями, но бывает также непрерывное течение.
Локтевой псориаз
Это одно из проявлений легкой формы бляшечного воспаления. Отличительной особенностью псориаза на локтях является постоянное присутствие одной или нескольких «дежурных» бляшек на разгибательной стороне локтевых суставов. Если эти элементы травмируются, начинается обострение.
Каплевидный псориаз
В развитии каплевидного псориаза большое значение имеет бактериальная (чаще всего стрептококковая) и вирусная инфекция. Встречается в детском возрасте. Воспаление начинается после перенесенной инфекции. Стрептококки выделяют токсины (антигены – вещества, чужеродные по отношению к организму человека), связывающиеся с белками тканей. К ним вырабатываются антитела и развивается аутоиммунное воспаление.
Начало острое. На коже конечностей (реже тела и лица) возникают мелкие красные папулки-слезки с шелушащейся поверхностью. При травмах в области высыпаний образуются небольшие эрозии и язвочки, увеличивается риск инфицирования.
Псориаз быстро принимает подострое и хроническое течение. Рецидивы сменяются ремиссиями, возможно самостоятельное выздоровление или переход во взрослую форму заболевания.
Ладонно-подошвенный псориаз
Развивается у тех, кто занимается физическим трудом, сопровождается сильным зудом и почти всегда дает осложнение на ногти. Выделяют подвиды:
Отдельным подвидом является пустулезный псориаз на ладонях и подошвах Барбера. Участки под большими пальцами конечностей покрываются пузырьками и пустулами (с гнойным содержимым), появляется сильнейший зуд. Гнойники сливаются, потом присыхают, образуя корочки. В других местах на теле развиваются характерные псориатические элементы. Заболевание часто переходит на ногти.
Псориаз на ногах поддерживается и обостряется за счет варикозного расширения вен, в таком случае высыпания будут в основном в области голеней.
Псориаз ногтей
Поражение ногтей может быть, как самостоятельным, так и осложнением. Характерные симптомы:
Иногда поражается околоногтевой валик с переходом воспаления на другие ткани (псориатическая паронихия).
Псориаз волосистой части головы
Здесь болезнь протекает самостоятельно или как часть общего патологического процесса. Характерно мокнутие, образование корочек на части или на всей поверхности головы. Рост волос при этом не страдает: псориаз на голове не нарушает функцию корней волос. Но мокнутие создает угрозу присоединения инфекции с последующим поражением волосяных луковиц.
Протекает волнообразно, то затихая с исчезновением корок, то вновь обостряясь и сопровождается сильнейшим зудом, часто доводящим больных до невроза.
Себорейный псориаз
Себорея – это состояние, вызванное нарушением работы кожных желез, вырабатывающих сало. Вырабатывается вязкое сало, раздражающее кожу и способствующее развитию воспаления – дерматита.
Себорейный псориаз быстро распространяется на всю голову, покрывая ее в виде шапочки и сопровождаясь сильнейшим зудом. На заушных участках иногда развивается мокнутие и присоединяется инфекция. Покрытая перхотью и сплошными корочками голова иногда имеет вид псориатической короны.
Псориаз на лице
Обычно псориаз на лице локализуется в области носогубного треугольника, век, над бровями, на заушных участках. Слившиеся элементы сыпи образуют большие зоны покраснения и отека. Если имеется нарушение функционирования сальных желез, процесс часто сопровождается мокнутием, образованием корочек, увеличением риска присоединения инфекции.
Псориаз на половых органах
Это не изолированный процесс. Одновременно с поражением половых органов имеются характерные псориатические высыпания по всему телу, поэтому выявить заболевание бывает не сложно.
Псориаз на половом члене у мужчин и больших половых губах у женщин, а также на прилегающих к ним кожных участках, проявляется в виде овальных, слегка возвышающихся над кожей розовых шелушащихся папул. Зуда практически не бывает. Иногда процесс распространяется на слизистые оболочки и имеет вид вульвовагинита у женщин и баланопостита у мужчин.
Атипичные псориатические высыпания могут наблюдаться у полных людей в складках, расположенных рядом с половыми органами (паховых, межъягодичных). Здесь формируются участки интенсивного красного цвета с зеркальной поверхностью без признаков шелушения из-за постоянного мокнутия.
Чем опасен псориаз и нужно ли его лечить
Опасность в том, что псориаз может принять распространенную тяжелую форму, высыпания займут более 10% покровов. Такая стадия заболевания протекает тяжело, рецидивирует, элементы сыпи травмируются и мокнут, часто присоединяется инфекция. Только вовремя назначенное лечение псориаза может приостановить процесс его распространения.
Иногда заболевание осложняется воспалением в суставах с формированием псориатического полиартрита, на фоне которого может значительно нарушаться функция суставов.
На фоне системного аутоиммунного процесса, оказывающего значительное влияние на состояние больного часто развиваются другие аутоиммунные заболевания (ревматоидный артрит, некоторые типы артрозов, болезнь Крона и др.), а также тяжелая сердечно-сосудистая патология, болезни органов пищеварения, неврологические реакции.
Существует также такое осложнение, как псориатическая эритродермия, развивающаяся при неправильном или недостаточном лечении псориаза, а также при воздействии на воспаленную кожу различных раздражающих факторов. Кожные покровы приобретают ярко-розовую окраску с четким отграничением пораженных участков от здоровых, мелким и крупным пластинчатым шелушением. Такому больному требуется экстренная медицинская помощь.
Лечится ли псориаз?
Да, и вполне успешно, но полного выздоровления гарантировать невозможно.
Методы лечения
Аутоиммунное воспаление требует индивидуально подобранной комплексной терапии, изменения образа жизни, питания, исключения всех вредных привычек. Современной медициной предложены три основных принципа успешного лечения псориаза:
Питание при псориазе
Специальной диеты при псориазе нет, но питание имеет большое значение. Поэтому при назначении комплексного лечения обязательно даются рекомендации по питанию:
Диета Пегано при псориазе
Эта диета была разработана американским врачом Джоном Пегано, но не нашла официального признания в медицине. Принцип построения диеты Пегано при псориазе связан с ощелачиванием организма путем подбора правильного рациона. По этому принципу все продукты делятся на:
Больным рекомендуется пить минеральную воду без газа, питьевую воду до 1,5 л в сутки плюс другие выпиваемые жидкости (компоты, соки и др.)
Медикаментозная терапия
Лечение легкой формы псориаза проводится при помощи наружных лекарственных препаратов. Тяжелые и быстро прогрессирующие формы заболевания лечат преимущественно в условиях стационара с назначением лекарств общего (системного) действия.
Наружное лечение псориаза
Лекарство подбирает дерматолог. При вульгарном псориазе с сухими стягивающими бляшками подойдут мази, если развивается мокнутие (при себорейном), то используют кремы и лекарственные растворы. Для того, чтобы избежать резистентности (устойчивости) организма к определенному препарату, его со временем меняют.
В острой (прогрессирующей) стадии проводится следующая наружная терапия:
Наружное лечение псориаза в стационарной стадии:
Наружное лечение псориаза в разрешающей стадии:
Для лечения ногтевого псориаза применяют специальные лаки (Бельведер), которые подавляют развитие патологического процесса. Околоногтевые фаланги рекомендуется обрабатывать увлажняющими гелями.
Системное лечение псориаза
Народные средства при псориазе
В составе комплексной терапии могут быть использования следующие методы:
Домашнее лечение псориаза
При лечении псориаза в домашних условиях важно соблюдать рекомендации по питанию, вести здоровый образ жизни, исключить вредные привычки и четко выполнять все назначения дерматолога.
Как вылечить псориаз в домашних условиях? Некоторые пациенты стараются очиститься от токсинов и шлаков всевозможными нетрадиционными способами (клизмами и др.). Это может дать прямо противоположный результат: нарушится работа пищеварительного тракта и начнется обострение. Современная медицина признает очищение организма в виде правильного питания и избавления от вредных привычек.
Важно выполнять все назначения врача и обращать внимание на то, как действует назначенная терапия. Если она недостаточно эффективно, врач заменит лечение, добиваясь максимального лечебного эффекта.
Фототерапия
Лечение псориаза светом применяется давно и успешно. С этой целью используют ультрафиолетовое (УФ) излучение двух видов:
Хирургический метод
Хирургический метод лечения псориаза разработан доктором Мартыновым. Он заключается в укреплении баугиниевой заслонки – привратника, расположенного на границе тонкого и толстого кишечника.
В норме привратник пропускает пищу только в одном направлении: из тонкого кишечника в толстый. Но иногда заслонка не срабатывает и содержимое толстого кишечника забрасывается в тонкий. А так как в толстом кишечнике скапливается множество микроорганизмов, продуктов распада пищи, токсичных газов и т.д., организм страдает от интоксикации. Токсические вещества провоцируют развитие кожных нарушений.
После хирургического лечения псориаза у многих пациентов наступает стойкая ремиссия. Однако, следует понимать, что как и при любой полостной операции, есть риск развития тяжелых осложнений: инфицирования, кровотечения, осложнений от общей анестезии и т.д. Поэтому перед тем, как решиться на оперативное вмешательство, стоит обсудить с дерматологом, насколько этот метод лечения подойдет именно вам.
Помогут ли гормоны при псориазе?
Кортикостероидные гормоны широко используются в лечении псориаза. Они прекрасно устраняют отек, зуд, подавляют разрастание тканей. Но к гормонам быстро развивается привыкание и они дают серьезные побочные эффекты. Поэтому дерматологи применяют их с большой осторожностью, курсами и в сочетании с другими лекарствами, усиливающими их действие.
Одним из самых эффективных сочетаний является комбинация синтетического аналога витамина D3 кальципотриола и кортикостероида бетаметазона в препарате Дайвобет. Два активных действующих вещества взаимно усиливают действие друг друга и уменьшают побочные эффекты за счет уменьшения дозировок. Устойчивость организма к этому препарату практически не развивается при назначении его короткими повторяющимися курсами в течение года. Эта методика хорошо сочетается с системной терапией.
Часто встает вопрос о том, чем лечить псориаз на голове. Мазь Дайвобет прекрасно подойдет и для этих целей. Она способна поддерживать длительную ремиссию и предупреждать начало рецидивов. Дайвобет оценивается пациентами как стабилизирующий, поддерживающий ремиссию и предотвращающий наступление обострений препарат.
Методы восточной медицины при псориазе
Восточная медицина рассматривает аутоиммунное воспаление как нарушение нейроэндокринного баланса и иммунитета. Врачи нашей клиники воздействуют на определенные точки на теле (акупунктурные точки – АТ) больного для восстановления нарушенного баланса.
За долгие годы практики мы разработали уникальные методики лечения псориаза, сочитающие в себе проверенные техники востока и иновационные методы западной медицины:
Диета при повышенной кислотности: примерное меню на день
Главным показателем нормального функционирования желудка является уровень кислотности. Избыточность секреции или ее недостаточная нейтрализация приводит к повышенной кислотности в желудке. При появлении симптомов повышенной кислотности необходимо грамотно скорректировать диету.
Почему в желудке чрезмерно повышена кислотность?
Повышенная кислотность желудка — это состояние, при котором происходит чрезмерная секреция желудочного сока, особенно соляной кислоты. Она необходима для правильного функционирования пищеварительного процесса, но также обладает агрессивными свойствами. Чтобы нейтрализовать ее действие, желудок покрывается толстым слоем слизи. К сожалению, под действием некоторых факторов, этот процесс может нарушиться.
Симптомы ацидоза:
Появление этих симптомов должно побудить человека пересмотреть свою привычную диету. При повышенной кислотности используются антациды или ингибиторы, но наиболее важным фактором является изменение пищевых привычек.
Диета при повышенной кислотности
Чтобы не раздражать и без того чувствительный желудок, следует исключить из ежедневного меню:
Можно заменить кофе чаем, пряные специи — травами, такими как укроп или петрушка, и вместо жарки блюд следует готовить на пару, тушить или запекать с небольшим добавлением масла.
Стоит включить в рацион рыбу: треску, форель, минтай, соль или камбалу. На время, нужно отложить в сторону мясные и рыбные консервы.
Напитки в диете с повышенной кислотностью должны нейтрализовать соляную кислоту в желудке. Разрешено употреблять:
Стоит полностью отказаться от газированных напитков. Также важное правило при повышенной кислотности – это ограничение потребления клетчатки. Это может показаться странным, потому что она положительно влияет на пищеварение, но остается в желудке надолго, что стимулирует секрецию пищеварительных соков, чего стоит избегать из-за повышенной кислотности. Вот почему следует есть пшеницу вместо цельнозернового хлеба, а овощи и фрукты лучше всего варить или запекать.
Овощи и фрукты при «кислой» диете
Вареная морковь, спаржа, шпинат и свекла — овощи, наиболее подходящие для употребления в «кислой» диете.
Стоит отказаться от:
Картофель необходимо употреблять, в основном, в виде пюре. Он должен быть спелыми, сочными и менее кислыми.
Яблоки нужно жарить на сковороде или запекать в духовке.
Также можно включить в рацион:
Определенно нужно ограничить потребление груш, слив, вишни, черешни, крыжовника, а также орехов и сухофруктов.
Принципы диеты при ацидозе и рефлюксе
При «кислой» диете важно не переедать. Слишком большая порция еды растягивает стенки желудка, а это простой способ избыточного производства соляной кислоты. Важно есть регулярно — желательно пять раз в день, и пища не должна быть слишком горячей или слишком холодной. Подойдут все виды супов, благодаря тому, что они не задерживаются в желудке слишком долго, а он, в свою очередь, выделяет меньше соляной кислоты. По той же причине важно тщательно пережевывать пищу.
В диете с повышенной кислотностью не должно быть недостатка белков и жиров. Поэтому стоит включить в ежедневное меню яйца и молочные продукты, желательно в виде сыра, молока и натурального йогурта. Хорошим источником жира будут: сливочное масло, сливки и масла: подсолнечное, рапсовое и льняное.
Примерное меню на день
Рецепт морковного крем-супа
Ингредиенты:
Для приготовления этого блюда необходимо растопить масло, добавить очищенную и нарезанную тонкими ломтиками морковь, очищенный и нарезанный кубиками картофель. Посолить овощи. Залить овощи горячим бульоном и варить под крышкой около 15 минут, пока овощи не станут мягкими. Добавьте молоко и перемешайте до получения однородной массы.
Что делать при флюсе? Устраняем воспаление максимально быстро
Флюс или периостит – это крайне неприятное заболевание полости рта. Факторами возникновения флюса выступает травма десны, инфекция, постепенно разрушающийся от кариеса зуб, в котором уже уничтожен дентин под воздействием патогенных микроорганизмов.
Большинство людей попросту не обращаются к стоматологу при зубной боли, предпочитая применять обезболивающие препараты. Но это может привести к серьезному воспалению зуба и его дальнейшей потере!
Виды флюса
Подобная патология характеризуется несколькими стадиями своего клинического развития. На первой стадии появляются незначительные болевые ощущения. Вторая стадия характеризуется припухлостью и покраснением десны в области попадания инфекции.
При третьей стадии появляется гной, повышается температура, заметно опухает щека и область десны. При четвертой стадии человек ощущает резкую пульсирующую боль, отек усиливается, может начаться обширный воспалительный процесс. Существуют следующие виды флюса:
Обыкновенный. Патологический процесс происходит без инфильтрации гноем надкостницы;
Фиброзный. При таком виде периостита воспаление переходит на ткани надкостницы;
Ортодогенный периостит. Болезнь проявляется в виде остеомиелита, который является серьезным осложнением, требующим оперативного удаления зуба;
Альбуминозный флюс. Хроническая патология, которая отличается вялым течением, субферильной температурой и нагноением.
Установить тип заболевания и назначить грамотное лечение может лишь стоматолог, но перед посещением надо обязательно купировать процесс.
Полоскание при флюсе
Растворы для полоскания оказывают регенерирующее и противовоспалительное действие на патологический очаг. Можно использовать раствор соды, который уменьшает боль и воспаление. Делать полоскание надо каждые два часа. Сода в объеме двух чайных ложек растворяется в 200 мл теплой воды и используется в течение всего дня.
Хорошую терапевтическую эффективность имеет раствор марганца. Он позволят уменьшать отеки, устраняя патогенные микроорганизмы. Можно применять препарат Ротокан, который включает в себя ромашку, тысячелистник и календулу. Для приготовления раствора в теплую воду достаточно добавить одну ложку Ротокана. Полоскать полость рта следует не менее 4-5 раз в день.
Также используются антисептические средства, такие как Хлоргекседин и Мирамистин. Их можно не растворять в воде. Достаточно делать орошения пораженной полости для того, чтобы снизить отеки, боль и воспаление. К средствам для полоскания, сходных по своему терапевтическому воздействию с Мирамистином и Хлоргексидином можно отнести еще Фурацилин, который продается в таблетках. Пары таблеток достаточно для приготовления 200 мл раствора для обработки полости рта.
Компрессы и примочки при периостите
Компрессы и примочки оказывают местное противовоспалительное и обеззараживающее действие, они уничтожают болезнетворные микробы и позволят избавиться от отека на слизистой. Можно применять препарат Димексид, который разводится с водой до достижения 20-30% концентрации. Компресс накладывается на область воспаления и держится около часа времени.
Также хорошо помогают примочки с содой. Пищевая сода разводится в объеме двух чайных ложек в 200 мл воды. Раствором можно смочить ватный диск или несколько слоев марли и затем приложить примочку к пораженному участку десны.
Хорошая терапевтическая эффективность наблюдается и при использовании солевых компрессов. Достаточно растворить пару чайных ложек в 100 мл теплой воды. Смоченный в растворе тампон из марли надо приложить к воспаленному участку и подержать между десной и щекой не менее получаса времени.
Противовоспалительные препараты и антибиотики
Использование антибиотиков помогает снять боль и купировать острый очаг воспаления. Можно применять такие антибиотики, как Трихопол, Линкомицин, Ципрофлоксацин, Флемоксин, Бисептол, Амоксиклав, Ципролет. Антибактериальные препараты нельзя использовать более пяти дней во избежание микробной устойчивости организма.
Для снижения отечности и покраснения дополнительно можно пропить Диазолин, Нимесил или Диклофенак, которые оказывают местное противовопалительное и противоотечное действие.
Гели и мази
Для местного применения используются мази. В частности, это мазь Вишневского, которая останавливает развитие гнойного процесса. Входящий в ее состав березовый деготь усиливает кровообращение тканей и ускоряет их естественную регенерацию.
Из современных гелей рекомендовано применять препарат Метрогил Дента, в состав которого входят антибактериальные компоненты в виде Хлоргексидина и Метронидазола.
Чем полоскать рот после удаления зуба
Главный врач, стоматолог-ортопед
Последнее обновление: 10.09.2020
Содержание
Без консультации стоматолога нельзя точно знать, полоскать ли зуб после удаления. Обрабатывая место операции без назначения врача, можно навредить своему здоровью. Стоматологи клиники «ДОКТОР ДЕНТ» делятся важной информацией, для того, чтоб наши пациенты были самыми здоровыми.
Зачем нужны полоскания когда вырвали зуб?
Для того чтобы разобраться, насколько полезно полоскание после удаления зуба, давайте освежим в памяти, как заживает рана. Рана представляет собой лунку, в которой находился зуб, покрытую слизистой с поврежденными сосудами. После экстирпации (извлечения) зуба в полости лунки сформируется кровяной сгусток. Он заполняет собой рану, предохраняя ее от попадания инфекции. Под сгустком нарастает новая слизистая, заживает надкостница. Если сгусток удалить или вымыть, то рана останется незащищенной от попадания микробов, а кровотечение может возобновиться. Вот почему уход за десной должен быть максимально бережным.
Лечебная обработка ротовой полости не должна быть рутинным занятием дома. Только ваш стоматолог определит после удаления зуба, можно ли полоскать рот. Процедура полезна тогда, когда от нее будет неоспоримая польза.
Полоскания обычно рекомендуют для:
Показания
В норме местный иммунитет слизистой способен защитить рану от инфицирования. Слюна содержит природный антибиотик — лизоцим, который уничтожает патогенные микроорганизмы. Таким образом, рана самоочищается. Но есть ситуации, при которых местная защита ослабевает и появляется риск осложнений.
Полоскания после удаления зуба показаны в следующих случаях:
При этих состояниях существует высокий риск инфицирования свежей раны. Полоскания в этих случаях нужны для дезинфекции, уничтожения бактерий, снижения риска осложнений. Часто в подобных случаях дополнительно назначают лекарства внутрь: антибиотики и противовоспалительные нестероидные препараты.
Противопоказания
При любых обстоятельствах в первые 24 часа после экстирпации (удаления с корнем) зуба полоскания строго противопоказаны. Когда удаление было запланированным, прошло без особенностей, то применение лекарств и вовсе не показано.
Раннее полоскание – это риск вымывания из лунки сгустка. Тогда вреда от процедуры будет больше, чем пользы. Если лунка останется открытой, то патогенная флора попадет в свежую рану. Так начнется воспаление лунки (альвеолит) или даже кости и надкостницы (остеомиелит). Также неаккуратное выполаскивание может спровоцировать возобновление кровотечения.
Можно ли делать полоскание и когда это делать?
Решая, нужно ли делать полоскание после удаления зуба, не прибегайте к самолечению или неквалифицированным советам. Мы уже разобрались, что это лечебная процедура, которую прописывает доктор. Если же речь идет об обычной гигиене рта, то придерживаться ее обязательно. Конечно, пока заживает рана, важно содержать ротовую полость в идеальном порядке: чистить зубы минимум дважды за день, удалять остатки еды с зубов и десен. В первые несколько дней нужно заменить активное выполаскивание (после чистки зубов) ванночками для десен: небольшое количество теплой воды удерживаете во рту до 10 секунд, сплевываете и повторяете несколько раз до ощущения свежести.
Чем полоскать рот после удаления зубов: список средств
Есть несколько групп препаратов для санации рта после стоматологических операций. Одни убивают инфекцию, другие способствуют восстановлению слизистой. Чем полоскать рот после удаления зуба именно в вашем случае, определит стоматолог-хирург. Не делайте себе назначения самостоятельно.
Доктор при выборе лекарства оценивает несколько факторов:
Кратко остановимся на наиболее эффективных и популярных в стоматологии растворах.
Мирамистин — лидер среди антисептиков с большим спектром применения. Действует против инфекций бактериальной, грибковой и вирусной природы. Выпускают средство в виде раствора и аэрозоля. Концентрация активного компонента 0,01 %. Прописывают обычно 3-4 полоскания в день, сроком до недели. Лекарство можно применять в любом возрасте, при беременности и кормлении грудью.
Хлоргексидин — следующий по антисептической эффективности препарат. Дезинфицирует раны от бактерий, некоторых вирусов и простейших. Для стоматологических процедур используют раствор 0,05 %. Назначается в виде ванночек, полосканий трижды в день. Огромный плюс хлоргексидина — его пролонгированное действие: еще четыре часа после применения сохраняется антисептический эффект.
Фурацилин — давно известный сильный антибиотик. Кроме дезинфекции фурацилин также способствует заживлению ран. Выпускают лекарство в виде таблеток. Раствор нужно готовить самому, размешав 1 таблетку в 100 мл физраствора. Полоскать рану 3-4 раза в сутки, на протяжение 5-6 дней.
Хлорофиллипт — дезинфицирующий раствор, особо губительный для стафилококков. Отлично работает у пациентов с сопутствующими хроническими ангинами, фарингитами, так как их чаще всего вызывает стафилококк. Курс лечения назначается индивидуально.
Не теряют своей актуальности и рецепты народной медицины. Полезны правильно приготовленные отвары и настои из лечебных трав: ромашки, календулы, коры дуба, шалфея, зверобоя.
А вот что не рекомендуют врачи, так это растворы, которые содержат соль, йод, зеленку, марганцовку. Эти компоненты оказывают раздражающий эффект на больную слизистую, могут вызвать химический ожог.
Препараты для заживления десен
Кроме дезинфицирующих средств хирург может прописать лекарства для лучшего заживления раны. Это будет что-то одно из нашего списка.
Тантум Верде — спиртовой раствор бензидамина, который является нестероидным противовоспалительным средством. Препарат оказывает обезболивающее, противоотечное действие, способствует скорейшему заживлению. Классическая схема применения — трижды за день.
Стоматофит — препарат на основе полезных растительных экстрактов (ромашка, шалфей, кора дуба, чабрец, мята). После удаления зуба полоскание со стоматофитом снимает воспаление, отек, стимулирует восстановление слизистой, дополнительно оказывает антибактериальный и противогрибковый эффект. Ванночки нужно делать 3 раза в день.
Сальвин — раствор, содержащий экстракт листьев шалфея. Препарат улучшает заживление, оказывает антисептическое, болеутоляющее, вяжущее действие.
Все перечисленные растворы содержат в составе этанол, поэтому, пользоваться ими в чистом виде нельзя. Доктор расскажет детально про каждое лекарство, в каких пропорциях и как его разводить, чтобы полоскание не принесло вреда.
Как полоскать рот: пошаговая инструкция
Важно не только, чем полоскать после удаления зуба, но и правильная техника. Стоматологи условно называют раннее омывание раны полосканием. Но самом деле – это ванночки для десен или ротовые ванночки. Врачи клиники «ДОКТОР ДЕНТ» всегда напоминают своим пациентам главные правила:
Как правило, доктор назначает проводить ротовые ванночки 3-4 раза в сутки в течение 7 дней или до следующего визита. В норме на фоне лечения болевой синдром должен проходить ко второму — третьему дню, кровоточивость должна быть минимальной (слюна может слегка окрашиваться в розовый цвет первый — второй день). Спустя 24 часа легкая отечность в месте раны и дискомфорт возможны. Если, проводя полоскания, вы чувствуете себя хуже, местные симптомы нарастают, а не уходят, то обратитесь незамедлительно к своему стоматологу.
Отеки ног: причины, симптомы, особенности терапии
Когда клетки и межклеточное пространство ног переполняет жидкость, возникают отеки. Как правило, они локализуются в области стоп и голеней. Отеки ног могут являться нормальной реакцией здорового организма на избыточные нагрузки или же быть проявлением некоторых заболеваний – к примеру, варикозного расширения вен. Хотя существует огромное количество средств, позволяющих быстро снять отечность, они решают проблему временно. Чтобы предотвратить развитие серьезных проблем со здоровьем, нужно искать и устранять причину развития отеков на ногах. Потребуется комплексное лечение, направленное на оздоровление всего организма и устранение первопричины, а не только на купирование неприятной симптоматики.
Отечность – это чрезмерное накопление жидкости во внеклеточном тканевом пространстве или в конкретных органах. В основе появления и развития нарушения всегда лежат условия, затрудняющие вывод жидкости из организма. Не исключение и отеки ног.
Отечность ног: основные причины возникновения
Ноги отекают как у мужчин, так и у женщин. Особенно усиливаются проявления отечности ближе к концу дня. Однако далеко не всегда избыточное скопление жидкости связано с серьезными заболеваниями или нарушениями в работе организма, часто оно вызвано весьма банальными причинами.
Образ жизни
Отечность ног, вызванная данной группой факторов, легко устраняется без специального лечения. Достаточно внести некоторые изменения в свой образ жизни:
• Употреблять меньше жидкости в течение дня. Ее избыток сосуды удержать не могут, поэтому жидкость поступает в межклеточное пространство, накапливаясь в периферических отделах.
• Меньше сидеть со скрещенными ногами. Верхняя нога начинает давить на опорную, что приводит к нарушению циркуляции. Кроме того, в опорной конечности сжимаются вены, в результате чего ухудшается отток крови.
• Не сидеть долго на очень мягких или низких стульях, пуфах и прочей подобной мебели, поскольку это также может привести к отечности ног в результате пережатия вен и ухудшения кровотока в нижних конечностях.
• Дозировать физические нагрузки. Чрезмерно интенсивные и бесконтрольные занятия некоторыми видами спорта (например, бег, ходьба, статические и силовые упражнения) могут нарушить отток жидкости.
Обувь
Чаще всего из-за ношения неудобной обуви отекают ноги у женщин. Обувь на очень высокой платформе или с высоким каблуком может привести к появлению отеков. Стопа в такой обуви расположена неестественно, опора смещается к верхнему отделу стопы, пальцы начинают упираться в носок. Это приводит к существенному ухудшению кровоснабжения в ногах. Это же касается и обуви с очень плоской подошвой, ношение которой усугубляет плоскостопие и приводит к отечности. Чрезмерно узкие туфли также провоцируют скопление жидкости.
Для профилактики отечности врачи рекомендуют носить просторную обувь с небольшим каблуком или менять ее в течение дня.
Метаболические нарушения
При нарушении или изменении обмена веществ отеки могут возникать по следующим причинам:
• Лишний вес. Очень тучные люди чаще других страдают нарушениями обмена веществ. Это, в сочетании с повышенными нагрузками на нижние конечности, вызывает появление на них отечности.
• Беременность. Женщинам в положении приходится очень часто сталкиваться с отечностью ног, которая вызвана патофизиологическими факторами. К физиологическим причинам относятся повышенные нагрузки на нижние конечности, гормональные перестройки. Патологическая отечность может свидетельствовать о позднем токсикозе – гестозе. При скоплении жидкости следует немедленно обращаться к врачу.
Травмы
При травмах вокруг пораженных участков ног очень часто формируется отечность. К примеру, при переломах кожные покровы становятся синюшными, а ткани затекают. Аналогичная картина наблюдается при сильных ушибах, при этом отечность может мешать нормальному движению нижней конечности. Отеки также появляются при сильных ожогах и обморожениях
Заболевания
Отечность ног может быть спровоцирована и различными патологиями. Это клиническое проявление характерно для целого ряда заболеваний, поэтому если отеки беспокоят постоянно, следует проконсультироваться с врачом для предотвращения осложнений.
Отечность нижних конечностей может свидетельствовать о следующих заболеваниях:
• лимфостаз;
• патологии почек;
• аллергические реакции;
• острый тромбофлебит поверхностных и глубоких вен;
• сахарный диабет и другие.
Однако в абсолютном большинстве случаев отечность ног является признаком начальной стадии варикозного расширения вен. Это одна из наиболее распространенных причин развития отечности у женщин. Хоть мужчины также страдают от варикоза, но у них он встречается гораздо реже.
В России от варикозной болезни страдает свыше 30 млн. человек, среди них около 30% женщины старше 30 лет, и почти половина – люди пенсионного возраста.
Отечность при варикозе сопровождается ощущением боли и тяжести в нижних конечностях. На ранних стадиях именно эта симптоматика является ключевым признаком заболевания, так как ни выступающие вены, ни узлы под кожей в этот период еще не видны. На начальном этапе варикозной болезни отечность усиливается ближе к вечеру, а после ночного сна практически полностью исчезает. При отсутствии лечения отечность становится хронической, к ней присоединяются судороги, а вены начинают выступать под кожей и выглядят как узловатые выпуклые шнуры.

Существует более 10 классификаций стадий развития варикоза. Популярной в российской флебологии является классификация этапов в зависимости от степени выраженности патологических изменений в венах и от характера нарушения кровоснабжения:
1. Подкожные и внутрикожные проявления варикоза. Сброс венозной крови не нарушается.
2. Сегментарный варикоз. Кровь начинает сбрасываться в прободные и поверхностные вены на ногах.
3. Обширный варикоз. Наблюдается патологический сброс крови к перфорантным и поверхностным венам.
4. Варикоз, при котором происходит спрос крови в глубокие вены.
Заболевание требует лечения, которое следует начинать на самых ранних стадиях. При запущенном варикозе кожа на ногах становится тонкой, в результате гиперпигментации приобретает коричневый оттенок. Это сопровождается трофическими язвами, кровоизлияниями и появлением тромбов. Варикоз может даже стать причиной гангрены и легочной тромбоэмболии.
Все перечисленные патологии могут быть очень опасными, поэтому нельзя рисковать и оставлять отечность без внимания, или же пытаться бороться с ней своими силами. Самолечение очень опасно.
Виды отечности на ногах
Отеки классифицируются на несколько типов, в зависимости от причин, которые их вызвали:
• Застойные. Зачастую они формируются при повышении проницаемости сосудов, при избыточном давлении в капиллярах, которые сопровождают тромбофлебит, варикозное расширение вен. У здорового человека венозный кровоток направлен под давлением по направлению снизу вверх, за это отвечают венозные клапаны, которые предотвращают обратный кровоток. Сокращение мышц на ногах во время движения создает эффект насоса. Если данный физиологический механизм нарушается, клапаны вен начинают пропускать кровь в двух направлениях (не только вверх, но и вниз под действием силы тяжести). В результате этого происходит застой в венах, растет венозное давление, а их стенки теряют тонус и истончаются. В результате истончения сосудов жидкость из них проникает в ткани, вызывая отечность. Помимо этого, застойные явления сгущают кровь и вызывают чрезмерное образование тромбов.
• Гидермические. Они обусловлены скапливанием излишков жидкости в результате заболеваний почек. Снижение их фильтрующих способностей и поражение канальцев приводит к постепенному перемещению жидкости из кровотока в ткани.
• Нейропатические. Данный вид отечности характерен людям, которые страдают от сахарного диабета или алкоголизма. Причиной патологии могут выступать сразу несколько факторов.
• Кахексические. Они появляются как признак алиментарной недостаточности. К ним приводят скудное белковое питание, злокачественные новообразования, хроническая анемия.
• Аллергические. Механизм их действия связан с реакцией организма на аллергены. Такая отечность развивается стремительно, сопровождается зудом и покраснением кожных покровов. Однако при корректном лечении она также быстро исчезает.
• Механические. Они возникают в результате травм как ответ на поражение мягкотканных структур, костной ткани или сдавливания сосудов. Иногда механическая отечность на ногах появляется из-за опухолевых процессов.
Вне зависимости от причины возникновения или типа отечности требуется тщательное обследование и грамотная терапия.
Что делать при отечности
При формировании отечности, особенно если она носит хронический характер, необходимо сразу обратиться к врачу. Для установления истинной причины скопления жидкости специалисты обязательно назначат широкий спектр исследований.
Как правило, диагностика начинается с физикального осмотра пациента и сбора анамнеза, после этого больной сдает анализы и при необходимости проходит инструментальные обследования.

• Общее и биохимическое исследование крови показывает уровень эритроцитов, гемоглобина, СОЭ, холестерин. Это необходимо для исключения атеросклеротического поражения сосудов и подагры.
• Анализ крови на сахар с целью исключения диабета.
• Общий анализ мочи для количественного определения уровня белка.
• Гормональные анализы.
• УЗИ и электрокардиография для обнаружения заболеваний сердца и сосудов.
После общих исследований врач может направить пациента к профильным специалистам для дополнительной диагностики при подозрении на определенные патологии. Например, при подозрении на варикоз могут назначить УЗИ вен на ногах.
В любом случае диагностикой и терапией должен заниматься исключительно врач. Важно устранить не только отечность, но основную болезнь, которая ее вызвала. Тип (медикаментозная или немедикаментозная, хирургическая, консервативная) и интенсивность терапии также подбираются специалистом. Например, при заболеваниях сердца или почек назначают определенные мочегонные средства.
Если речь идет о варикозе, базовыми препаратами являются венотоники или флебопротекторы, которые корректируют нарушения в работе системы венозного кровообращения, укрепляют сосуды и восстанавливают венозный ток. Также применяют специальные мази и гели, которые снижают чувствительность кожи и неприятные ощущения в очагах отечности. С целью облегчения симптомов в некоторых случаях показано ношение компрессионного белья. На поздних стадиях варикозной болезни решить проблему можно лишь посредством хирургического вмешательства – для этого назначается флебэктомия, склеротерапия или ЭВЛО (эндовазальная лазерная облитерация).
Однако избавиться от отечности в некоторых случаях можно без медикаментов и операций.
Остеопатическое лечение отечности в клинике «Качество жизни» направлено на нормализацию обмена веществ и процессов пищеварения, что оказывает благоприятный эффект на здоровье всего организма в целом. Остеокоррекция воздействует на все системы, нормализует их работу и приводит в естественное состояние. Она позволяет эффективно устранить все негативные явления, включая отечность, одышку, изжогу, нарушения в работе ЖКТ и опорно-двигательного аппарата. Остеопатическая медицина не имеет противопоказаний и может применяться как беременным, так и детям.
Наши врачи используют мягкие техники, которые снимают напряжение, нормализуют кровообращение и лимфоток в ногах, улучшают тонус сосудов, обеспечивают лимфодренаж и уменьшают скопление жидкости.
Кроме того, такое воздействие:
• расслабляет мышцы и фасции;
• уменьшает или полностью устраняет болевой синдром;
• нормализует обмен веществ и гормональный фон;
• восстанавливает анатомическую подвижность суставов.
Также проводится работа на уровне диафрагмы — грудобрюшной и тазовой. Это нормализует давление в абдоминальной полости, восстанавливает функциональность всех органов и систем, в том числе сосудов, которые из-за нарушений вынуждены усиленно работать. В результате весь организм приводится в состояние гармонии баланса, что позитивно сказывается на гормональном и психоэмоциональном фоне. Работа с мягкими тканями нормализует крово- и лимфоток. Это улучшает питание костей и суставов, в которых нет кровеносных сосудов, поэтому главным источником полезных веществ в них выступают только окружающие ткани. Улучшение питание костей быстрее устраняет патологические процессы.
Высокую эффективность имеет лечение при помощи лимфодренажного массажа. Он улучшает лимфоток, ускоряет обменные процессы, снимает отечность и стабилизирует работу ЦНС. Данный метод сочетается с другими физиотерапевтическими процедурами – лечебной физкультурой, кинезиологическим тейпированием, компрессионной терапией.
Комплексная терапия, сочетающая разные методы, способствует скорейшему выздоровлению за счет уменьшения воспаления и отечности тканей, улучшения кровообращения в месте воспаления. Как результат – выздоровление наступает намного быстрее. Профилактические курсы каждые полгода уменьшают вероятность возникновения обострений отеков в ногах. Сочетание остеопатии, мануальной терапии, кинезиотерапии и ЛФК формирует в ногах новые двигательные стереотипы, останавливает прогрессирование болезней, предотвращает обострения и улучшает качество жизни. Комплекс физических упражнений подбирает индивидуально лечащий врач, но даже если правильно делать несложные движения, они будут иметь результаты.
Рекомендации
Для достижения и удержания эффекта план действий, помимо основной терапии, может включать и соблюдение определенных рекомендаций касательно образа жизни. К ним относятся:
• Не сидеть долгое время в одном положении с поджатыми ногами.
• Часто менять обувь (не реже 1-2 раз на протяжении дня).
• Периодически массировать ступни при помощи растирающих или щипательных движений.
• Сбалансировать рацион, добавив в него продукты с калием и уменьшив потребление продуктов, богатых натрием.
• Во время сна класть под голени специальный валик или обычную подушку, чтобы нижние конечности были выше уровня сердца. Перед сном нужно их поднимать и 5-10 минут держать в таком положении для снятия накопившейся усталости и напряжения.
• На ранних стадиях варикозной болезни очень полезны физиотерапия, диетотерапия лечебная физкультура, заниматься которой можно только под строгим врачебным контролем.
К сожалению, при запущенной болезни ограничиться лишь изменением образа жизни или физическими нагрузками не удается — отеку нужна терапия. Поэтому нужно своевременно обращаться к врачу, желательно на самых ранних этапах развития патологии, чтобы все неприятные ощущения в ногах ушли, а походка снова стала легкой и непринужденной. Тогда лечение будет эффективным, а шансы на полное выздоровление – максимально высокими.
Хотите здоровое и чистое. Промывания, обработки и очищение влагалища
Санация влагалища как лечебная процедура может включать в себя одну или комплекс манипуляций, таких как:
Манипуляция противопоказана при менструации и беременности, а также наличии лихорадочных состояний, аллергических реакций на используемый лекарственный препарат, гинекологических болезней в острой стадии. Не рекомендуется спринцеваться женщинам во время менопаузы и климакса, так как в это время слизистая оболочка влагалища и без того становится сухой и чувствительной к механическим повреждениям.
☛ Как делается обработка влагалища
У нас в клинике гинекологи процедуру санитарной обработки влагалища и наружных половых органов у женщин и девушек (санацию) проводят следующим образом. Лекарственные препараты, которые используются в нашей работе, это не только всем известные и хорошо себя зарекомендовавшие в ряде случаев мирамистин и хлоргексидин. Нашим пациенткам предлагаются современные импортные антисептические препараты, которые эффективно и быстро действуют, обладают противомикробным, антигрибковым, противовирусным качествами, имеют выраженное противовоспалительное действие.
Последовательность врача при выполнении манипуляции санации влагалища следующая.
☛ Как делать спринцевание
В зависимости от целей и задач, а также техническлй возможности и желания пациентки, данная манипуляция может выполняться в домаших условиях, либо в медицинском учреждении. Расскажем как делают спринцевание в той или иной ситуации и как правильно проводить ту процедуру, чтобы получить от этого максимальную пользу.
1. СПРИНЦЕВАНИЕ ВЛАГАЛИЩА В КЛИНИКЕ.
Способ промывания влагалища зависит от температуры раствора. Чаще всего врачи назначают очищение из пластикой спринцовки жидкостью с температурой от +34 до +36 °C. В кабинете гинеколога процедуру проводят с помощью специальной кружки Эсмарха.
Пациентку укладывают на гинекологическое кресло или на кушетку. В последнем случае под бёдра подкладывают судно. Женщина должна расслабиться, раздвинуть ноги и согнуть их в коленях. Кружку Эсмарха располагают над талией пациентки, наконечник шланга вставляют во влагалище и открывают кран. Использованная жидкость стекает в емкость под креслом.
2. ДОМАШНЕЕ СПРИНЦЕВАНИЕ.
В домашних условиях проще воспользоваться спринцовкой из аптеки. Далее расскажем, как правильно делать спринцевание дома. Во перых, перед тем, как делать спринцевание, необходимо тщательно вымыть пластмассовый наконечник. Для дезинфекции его на 1-2 минуты опускают в кипящую воду. Недопустимо пользоваться некипячёной водой. Для приготовления раствора воду (отстоявшуюся водопроводную или бутилированную) обязательно кипятят, а затем остужают.
Удобнее всего проводить процедуру лёжа в ванной, согнув ноги в коленях и положив их на края. Наконечник спринцовки вставляют во влагалище и провигают вглубь на глубину 5-8 см и постепеннои плавно сжимают. Раствор должен просачиваться медленно и равномерно. Надо следить за тем, чтобы напор воды не был слишком сильным, иначе жидкость вместе с бактериями и грибками из половых путей попадёт в матку. Когда жидкость полностью войдёт наружу, следует на секунду сократить мышцы влагалища. После процедуры необходимо опустить ноги, расслабиться и полежать 5-10 минут.
Если гинеколог назначил антимикробные свечи или тампоны с мазью, их ставят во влагалище после окончания спринцевания.
☺ Разрешено ли спринцевание девственницы
Допустимо ли проведение различных лечебных манипуляций на половых органах у девушек, не имевших в прошлом вагинальных сексуальных контактов? Ответ на этот вопос может двояким. Для начала отметим, что возможными показаниями к назначению санации влагалища, орошений и ванночек, а также спринцеваний в гинекологии являются различные воспалительные процессы и инфекции интимного места (вульвиты, вагиниты, бактериальный вагиноз, молочница и пр.). И если пациентка сексуально активна, то проблем не возникает. В случае с девственницей все не так однозначно и порой даже гинекологии опасаются назначать внутривагинальные промывания из-за боязни повредить плеву. Эти опасения справедливы лишь отчасти и исключены полностью при соблюдении приведенных ниже условий.
✅ Когда девственница может делать спринцевание влагалища:
✔ Моральная готовность к самой процедуре;
✔ Манипуляция проводится в клинике опытным врачом;
✔ Характеристики плевы (диаметр отверстия и его растяжимость) позволяют беспрепятственно ввести наконечник устройства;
✔ Интимные выделения вызваны патогенной флорой, что подтверждено результатами анализов.
Спринцевание для зачатия
Среди женщин и практикующих врачей-гинекологов существует мнение, что спринцевание содой способствует зачатию. Это верно лишь отчасти и только в том случае, если женщина не может забеременеть из-за повышенной кислотности среды влагалища. Сода ощелачивает, благодаря чему шансы на выживание сперматозоидов и последующее оплодотворение яйцеклетки несколько повышаются. Во всех остальных ситуациях вагинальные орошения и промывки содовым раствором бессмысленны и даже вредны!
Что говорят о спринцевании гинекологи
.jpg) | 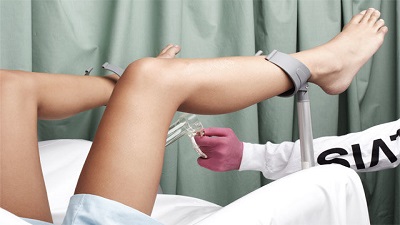 |
Отзывы о спринцевании
Женщины, кто делал санацию влагалища и обработку половых органов в нашей платной клинике, в отзывах все без исключения отмечали значительное улучшение, исчезновение ощущения «влажности» между ног и избыточной «мокроты» интимного места, отсутствие запаха и уменьшение зуда. Избавление от патологических выделений девушек-девственниц в комплексе назначенного врачом лечения посредством проведения ванночек, санации и влагалищных обработок проводится с известной осторожностью.
ЦЕНА НА СПРИНЦЕВАНИЕ
| Процедуры | ₽ | |
| Местное лечение, вагинальная обработка | 1000 | |
| Инстилляция лекарственного препарата | 800 | |
| Обработка наружних половых органов | 500 | |
| Санация влагалища, шейки | 1 000 | |
| Лечебная ванночка | 1 000 | |
| Обработка влагалища лазером | 1 500 | |
| Спринцевание | 1 000 | |
| Санация влагалища (комплексная), вкл. обработка наружных половых органов, вагинальных стенок, лечебная ванночка, мазь) | 1 кат | 2 500 |
| Санация вагины (комплексная), вкл. обработка наружных половых органов, клитора, стенок влагалища, ванночка, лазерная терапия, мазевые аппликации) | 2 кат | 3 500 |
| Санация вульвы и вагины (комбинированная): вкл. все что во 2 категории + массаж стенок влагалища с репарантами (гель солкосерил, улиточный крем или т.п., при отсутствии противопоказаний) | 3 кат | 5 000 |
Копирование и воспроизведение материалов данного сайта запрещено.
Сайт клиники гинекологии обновлен 27.07.2022
Хлоргексидин для полоскания инструкция по применению
За последние года, мы все уже привыкли обрабатывать руки и поверхности разными растворами с бактерицидными свойствами. И все уже выучили значение слова — антисептик, а также зачем он, для чего и куда применяется.
Но вот какое дело, ведь антисептики работают не только для уничтожения микроорганизмов вне нашего организма. Например когда у вас болит горло, или когда получили ожог или порез, совершенно не хочется чтобы в открытую рану попали микробы и стали там «разживаться».
Цены на товар в разных аптеках отличаются.» buttonclose=»true» position=»top» _nghost-sc93=»»>
«Хлоргексидин» для чего
«Хлоргексидин» может использоваться как для местного так и для наружного применения. По инструкции раствор подходит для обработки:
Многие девушки используют «Хлоргексидин» как средство от прыщей. Да, он действительно помогает очистить поры и очистить лицо, если протирать смоченным ватным диском. Но не стоит забывать, что он сушит кожу, и чтобы избежать шелушения, стоит дополнительно пользоваться увлажняющим кремом. Но лучше всего наносить средство точечно, на открытые ранки.
Для полоскания горла, «Хлоргексидин» используется раствор с дозировкой 0,05%. Применяется при ангине. Полоскать следует не менее 1 минуты. За это время препарат способен уничтожить все болезнетворные микроорганизмы.
Средство применяется и в гинекологии, одно из показаний для применения является молочница (трихомониаза). Используется в форме свечей и раствора.
Показанием к применению раствора может быть наличие грибка ногтей. «Хлоргексидин» в таком случае применяется, в качестве обработки участков тела после прикосновения с человеком имеющим грибок. Также используется при уже имеющимся заболевании в качестве компресса.
При беременности и период грудного вскармливание применение препарата не рекомендовано производителем.
Источники информации:
- http://www.katrenstyle.ru/cribs/novogodnyaya_bolezn_13_voprosov_i_otvetov
- http://www.gmsclinic.ru/blog/art-gastritis-golovenko
- http://clinica-paramita.ru/info/psoriaz/
- http://premium-clinic.ru/dieta-pri-povyshennoy-kislotnosti-primernoe-menyu-na-den/
- http://dentalgu.ru/statyi/other/chto-delat-pri-flyuse-ustranyaem-vospalenie-maksimalno-bystro/
- http://www.clinikadoctordent.ru/about/articles/chem-poloskat-rot-posle-udaleniya-zuba/
- http://qualis-vita.ru/oteki-nog/
- http://gynekolog.moscow/lechebnye-protsedury-v-ginekologii/sanatsija-vlagalischa/
- http://megapteka.ru/specials/guide_kogda-primenyayut-hlorgeksidin-750












.jpg)




