химико лучевая терапия при онкологии что это такое
Что такое лучевая терапия? Словарь радиотерапевта
Елена Ивановна Тюряева, онколог и радиотерапевт НМИЦ онкологии им. Н.Н. Петрова, рассказала о возможностях современной лучевой терапии и ее значении в борьбе с онкологическими заболеваниями.
Когда появилась лучевая терапия?
В 1896 году в Вене доктор Фройнд впервые в мире применил рентгеновское излучение не для диагностики заболевания, а для лечения поверхностно расположенного доброкачественного образования. Несколькими годами позднее супруги Пьер и Мария Кюри открыли радиоактивный радий, который стал использоваться для контактной радионуклидной терапии.
За 125 лет лучевая терапия, проделав огромный путь совершенствования, получила широкое применение и вышла на качественно новый уровень. По мнению экспертного сообщества, в настоящее время не менее 60-70 % всех онкологических пациентов нуждается в лучевой терапии.
Что такое лучевая терапия?
Лучевая терапия – это процесс использования ионизирующего излучения для лечения различных заболеваний, прежде всего, онкологических. Это один из самых высокотехнологичных методов терапии, объединяющий инженерно-технические разработки, физико-математические модели и достижения информационных технологий. Лучевая терапия требует специалистов-радиотерапевтов знаний в области биологии, анатомии, радиобиологии, лучевой диагностики и общей онкологии.
Цели лучевой терапии
Задача лучевой терапии – достижение максимально возможного воздействия на опухоль и зоны ее клинического и субклинического распространения с высокой степенью точности и минимальными последствиями для окружающих тканей и органов. Цель лучевой терапии – разрушение опухолевой массы, в идеале приводящее к ее ликвидации или уменьшению размеров и метастатического потенциала, замедлению роста, что способствует продлению жизни и улучшению ее качества.
Лучевая терапия может использоваться на разных этапах лечения:
Предоперационная лучевая терапия
Задача предоперационной лучевой терапии — максимальное уменьшение объема опухоли, предотвращение попадания опухолевых клеток в лимфатическую или кровеносную систему, снижение риска развития отдаленных метастазов. При большинстве типов опухолей наиболее часто используется тандем лучевой и химиотерапии. Такое комбинированное воздействие позволяет в дальнейшем выполнить радикальное вмешательство с полным удалением новообразование. В ряде случаев предоперационная лучевая/химиолучевая терапия может приводить к полному регрессу опухоли, таким образом оказываясь самостоятельным методом лечения. Достижение полного клинического регресса, доказанное рентгенологическими методами (КТ, МРТ, ПЭТ-КТ) и подкрепленное данными биопсии, увеличивает возможность отсрочки или отказа от операции. Так, для опухолей прямой кишки, с полным клиническим ответом на химиолучевую терапию, получила признание концепция «waitandsee», т.е. «жди и наблюдай», закрепленная в международных и национальных стандартах лечения.
Интраоперационная лучевая терапия
Интраоперационная лучевая терапия – это облучение ложа опухоли сразу же после удаления ее хирургическим путем, непосредственно в операционном поле. Это действенный метод снижения риска развития местного рецидива. Интраоперационная лучевая терапия используется при опухолях молочной железы, при саркомах мягких тканей и даже при новообразованиях ЖКТ. Этот метод очень эффективен, но не лишен недостатков. Во-первых, для ее проведения необходимы специальные мобильные и компактные лучевые установки, которые могут располагаться в операционной. Во-вторых, однократная доза облучения может оказаться недостаточной, а объем интраоперационно облучаемых тканей достаточно ограничен. Интраоперационная лучевая терапия не позволяет воздействовать на пути лимфоотока. Трудно обеспечить точность дозиметрического планирования. Лучевая процедура увеличивает время пребывания пациента под наркозом и общую продолжительность вмешательства. Поэтому чаще интраоперационная лучевая терапия является составной частью сочетанного облучения, этапом комплексного лечения.
Послеоперационная лучевая терапия
Послеоперационная лучевая терапия – это воздействие на зону удаленной опухоли и пути лимфооттока для того, чтобы предотвратить возможность распространения отдельных опухолевых клеток в ходе хирургического вмешательства, т.е. снижения рисков развития местных и отдаленных метастазов. Послеоперационная лучевая терапия бывает необходима и после обширных операций, и после малоинвазивных вмешательств. В настоящее время наиболее часто применяется в лечении рака молочной железы, сарком мягких тканей, опухолей головы и шеи.
Самостоятельная или дефинитивная лучевая терапия
Самостоятельная лучевая/химиолучевая терапия показана в тех случаях, когда ее эффективность сравнима с радикальным оперативным лечением, т.е. при раннем раке, или, напротив, когда радикальное вмешательство невозможно – при наличии общих противопоказаний или из-за распространенности опухоли. В настоящее время рассматривается в качестве альтернативного метода лечения ранних опухолей голосового отдела гортани, ряда новообразований кожи. Наибольшее применение нашла в лечении рака предстательной железы. В сочетании с химиотерапией успешно используется при ранних опухолях пищевода, анального канала. Химиолучевое лечение является ведущим методом лечения рака шейки матки.
Наконец, лучевая терапия применяется для устранения симптомов опухолевого заболевания, таких, как боль, нарушение глотания и др. (симптоматическая лучевая терапия) или сдерживания опухолевого процесса (паллиативная лучевая терапия).
Технология лучевой терапии
Последовательность лечебных мероприятий для каждого больного принимается на онкологическом консилиуме в составе хирурга-онколога, химиотерапевта и радиотерапевта. Определив показания к лучевому лечению, врач-радиотерапевт формулирует общий план лечения: продолжительность курса, режим фракционирования дозы (доза за один сеанс облучения), суммарную дозу облучения, необходимость одновременного химиолучевого лечения, применения радиомодификаторов. Проведению сеансов облучения предшествуетэтап предлучевой подготовки.
Предлучевая подготовка включает:
Компьютерная топометрия
Создание индивидуальной дозиметрической карты облучения начинается с компьютерной топометрии, которую проводит врач-рентгенолог совместно с радиотерапевтом. На компьютерном томографе-симуляторе, с теми же фиксирующими приспособления и в том же положении, в котором будет проводиться лечение, сканируется область анатомического расположения опухоли (грудная клетка, брюшная полость, головной мозг и т.д.). Оцениваются структурные и анатомические особенности — локализация опухоли, протяженность объема, взаимоотношение со смежными органами, плотность внутренних тканей. Во время этой процедуры на кожу больного выносятся графические ориентиры –метки для центрации пучков излучения, которые в дальнейшем позволят ускорить навигацию в процессе проведения сеансов лечения. Последовательность компьютерных сканов передается на планирующую станцию для создания индивидуального плана облучения.
Контуринг мишени и смежных органов
Дальше наступает этап обработки полученных изображений. Сканы импортируются в планирующую систему, где врач-радиотерапевт с помощью врача-рентгенолога производит выделение очертаний (оконтуривание) опухолевой мишени, всех смежных органов в каждом полученном скане. На основании совокупности объемных изображений в дальнейшем производится расчет дозных нагрузок в ходе лечения на опухоль и соседние органы с учетом их толерантности к облучению.
Дозиметрическое планирование
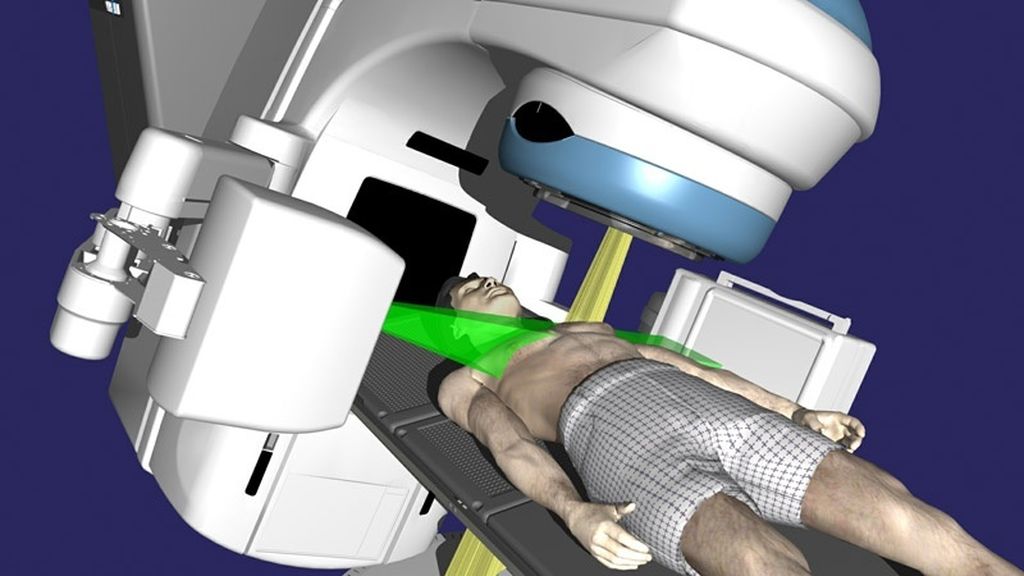
После завершения оконтуривания, оценки расположения опухоли и смежных органов, наступает этап дозиметрического планированиякурса лучевого лечения, который выполняется медицинскими физиками.Дозиметрическое планирование – это подбор количества и условий формирования пучков излучения, их пространственного размещения для того, чтобы подвести к опухоли максимально возможную терапевтическую дозу с минимальными последствиями для соседних органов. Современные медицинские ускорители, обладающие многолепестковыми коллиматорами, позволяют формировать поля сложной конфигурации, максимально точно соответствующие объему и форме облучаемой мишени, производя т.н. конформное облучение. Исходя из поставленных задач, оптимальный охват мишени может быть спланирован с использованием 3D многопольного облучения с объемно-модулируемой интенсивностью (IMRT) или дуговой модулируемой интенсивностью пучка излучения (VMAT).
На изображении представлен пример 3D многопольного излучения. Видно, что для облучения опухоли используется 3 пучка.
Средства иммобилизации пациента
Для того, чтобы осуществлять точную подачу ионизирующего излучения к облучаемой мишени, необходимо четко воспроизводить то положение, в котором шел процессе подготовки к лучевому лечению, т.е. компьютерная топометрия и дозиметрическое планирование. Это обеспечивается разнообразными средствами для укладки, иммобилизации пациента. Они могут быть в виде разных штатных дек с подголовниками, креплениями, валикамии подставками для рук, ног, таза. Есть и индивидуальные средства. Например, вакуумные матрасы и термопластические маски, фиксирующие индивидуальные формы тела пациента в положении облучения. Эти приспособления позволяют избегать смещения облучаемой зоны из-за непроизвольных движений пациента.
Виды лучевой терапии
Дистанционная лучевая терапия
При дистанционном облучении источник ионизирующего излучения находится на расстоянии — вне тела пациента и вне опухолевой мишени. В зависимости от типа излучающего аппарата дистанционная лучевая терапия включает в себя рентгенотерапию, телегамматерапию, электронную и протонную терапию. Наиболее распространенным вариантом дистанционной лучевой терапии в настоящее время является облучение высокоэнергетическими фотонами и пучками электронов на медицинских ускорителях электронов. Современные модели ускорителей с помощью компьютерного управления параметрами и геометрией пучка излучения обеспечивают максимальное соответствие формы очага-мишени и распределения в нем дозы облучения. Возможность формирования пучков тормозного (фотонного) и корпускулярного (электронного) излучения с различной мощностью — от 6 МэВ до 18-20 МэВ — позволяет облучать как поверхностные, так и расположенные глубоко в тканях тела объекты.
Особое внимание в настоящее время приковано к протонной терапии. Первый в России клинический центр протонной терапии был построен в Санкт-Петербурге. Преимущество метода состоит в особенности тяжелых заряженных частиц (протонов). Протоны максимально высвобождают энергию торможения в конце пути своего пробега, причем спад дозы от 90% до 20% происходит на дистанции 2-5 мм. Такая возможность концентрации дозы в конце пробега частицы позволяет не только наилучшим образом сконцентрировать дозу, но и минимизировать лучевую нагрузку на ткани по ходу пучка и за патологическим очагом. Протонная терапия актуальна в онкоофтальмологии, радионейрохирургии, и особенно для пациентов детского возраста. В настоящее время сфера применения протонной терапии расширяется, однако пока использование метода существенно ограничивается его высокой стоимостью.
Современной технологией дистанционного облучения является стереотаксическая лучевая терапия – метод высокопрецизионного крупнофракционного облучения опухолей размером не более 5 см. В отличие от радиохирургии, разработанной для лечения опухолей головного мозга, использующей однократное облучение, общее число фракций при стереотаксическом облучении варьирует от 1 до 5-6. Разовая очаговая доза составляет от 8 Гр до 20 Гр, суммарная эквивалентная поглощенная доза от 50 Гр до 150 Гр, что существенно выше, чем при классическом варианте фракционирования лучевой терапии. Гамма-нож — один из видов лучевых установок для стереотаксического облучения новообразований головного мозга. Ускорители с микролепестковыми коллиматорами позволяют производить стереотаксическое облучение любых очагов (головной мозг, предстательная железа, легкое, кости, печень, поджелудочная железа, лимфоузлы, мягкие ткани). При стереотаксическом облучении обязательно учитываются смещения очага, возникающие при дыхании. Для этого запись КТ-изображений при КТ-симуляции производится с синхронизацией дыхательного цикла (4D лучевая терапия).
Контактная лучевая терапия
При контактной лучевой терапии или брахитерапии, источник излучения вводится внутрь пораженного органа. Преимущества такого вида терапии – это короткий курс, высокая точность и низкая нагрузка на смежные органы, что очень важно для дальнейшего качества жизни пациентов. Для брахитерапии используются различные радиоактивные источники – изотопы кобальта (Co⁶⁰), иридия (Ir¹⁹²), цезия (Cs¹³⁶).
Контактная лучевая терапия имеет разновидности: аппликационная, внутриполостная, внутритканевая и радионуклиднаялучевая терапия.
Аппликационная лучевая терапия
При аппликационной лучевой терапии источник располагается на поверхности облучаемого наружного объекта (кожа).
Внутриполостная лучевая терапия
При внутриполостной лучевой терапии источник подводят напрямую к опухоли в полости органа. Наиболее часто применяется при раке прямой кишки, анального канала, пищевода, при внутрибронхиальных образованиях. Внутриполостная или внутрипросветная брахитерапия чаще используется как этап сочетанной лучевой терапии, до или после дистанционного облучения. Однако нередко брахитерапия как самостоятельный метод достаточна после малоинвазивных операций при ранних стадиях рака. При паллиативном лечении рака пищевода брахитерапия — эффективный способ устранения дисфагии (расстройства акта глотания).
Внутритканевая лучевая терапия
При внутритканевой лучевой терапии источник вводят в ткани самой опухоли. Внутритканевая брахитерапия наиболее распространена при опухолях предстательной железы, широко используется при облучении молочной железы, при опухолях головы и шеи и при новообразованиях в печени.
Радионуклидная лучевая терапия
Перспективы лучевой терапии
Основными векторами дальнейшего развития лучевой терапии являются усовершенствование методик визуально ориентированного подведения дозы, влияние на радиочувствительность опухолевых клеток с помощью радиомодификаторов, применений комбинаций лучевого лечения с новыми химио- и иммунотерапевтическими агентами.
Беседовала
Анастасия Башкова
практикант отдела по связям с общественностью НМИЦ онкологии им. Н. Н. Петрова
Санкт-Петербургский государственный университет
Высшая школа журналистики и массовых коммуникаций
Лекарственная терапия
С помощью лекарств сегодня лечат большинство опухолей. Это самый универсальный и самый распространенный метод лечения рака в силу его особенностей:
Виды лекарственной терапии
С развитием нанотехнологий, молекулярной медицины и генной инженерии в портфеле онкологов появились множество новых противоопухолевых препаратов, лекарства стали более избирательными к злокачественным клеткам и менее токсичными для здоровых тканей и организма в целом. Появились прицельные лекарства, так называемые таргетированные, молекулы которых воздействуют более избирательно на клетки рака.
Все лекарства против рака по механизму действия делят на цитостатические и цитотоксические. Первые, цитостатические, тормозят размножение злокачественных клеток и вызывают их апоптоз, или программу самоуничтожения, клеточный распад. Вторые, цитотоксические, препараты вызывают гибель клеток вследствие их интоксикации, разрушения оболочки и ядра клетки, других структур, и в конечном итоге некроз опухоли.
Учитывая разные механизмы действия, в большинстве случаев онкологи подбирают комбинацию из двух-трех препаратов разных фармакологических групп.
К лекарственному лечению онкологических заболеваний относят:
Лекарственное лечение обычно проводится курсами. Курс включает время введения препарата (от 1 до 5 дней для внутривенных препаратов, может быть дольше для таблетированных препаратов) и время перерыва для восстановления организма и снижения риска побочных эффектов лечения. Перед началом каждого нового курса обычно производится контроль анализов крови и консультация врача онколога для решения вопроса о необходимости корректировки доз препаратов и/или увеличения интервала до следующего введения препарата.
Для длительного лекарственного лечения есть понятие «линий» лечения. «Линия» лечения – последовательное назначение одинаковых курсов химио- (или других видов) терапии. «Линия» лечения проводится до достижения необходимого эффекта или до момента потери чувствительности со стороны болезни. Если опухоль продолжила расти на фоне одной схемы химиотерапии – производится смена лекарств. Продолжение лечения с использованием новой схемы химиотерапии называется «Второй (третьей, четвёртой и т.д.) линией» лечения.
Химиотерапия
Химиотерапия – наиболее распространённый вид лекарственной терапии. Химиотерапия бывает:
1. Лечебной – когда химиотерапия является основным методом лечения заболевания. Например, для многих пациентов с лейкозами, лимфомами, герминогенными опухолями яичка химиотерапия может быть основным методом лечения, который часто приводит к выздоровлению. Для большинства пациентов с распространёнными формами рака, с метастазами в различные органы, химиотерапия является основным методом лечения, дающим максимальную возможность длительно сдерживать болезнь.
2. Неоадъювантной – когда химиотерапия предшествует основному методу лечения. Чаще всего такая химиотерапия назначается перед некоторыми видами операций, с целью уменьшения опухоли и снижения активности её клеток.
3. Адъювантной – её ещё называют «профилактической». Она назначается после основного метода лечения, чаще всего после операции, с целью снижения риска возврата болезни.
Гормональная терапия
Показана только для гормоночувствительных видов рака. Будет ли опухоль реагировать на лечение гормонами или нет, определят с помощью специальных анализов и лабораторных исследований клеточного материала, взятого из опухоли.
Опухоли, реагирующие на гормоны, часто обнаруживают в репродуктивной системе и железах внутренней секреции, например, это:
На поздних неоперабельных стадиях опухолей, чувствительных к данному лечению, гормональная терапия может использоваться в качестве основного лечения. Как паллиативное лечение некоторых видов рака она достаточно эффективна и может продлить жизнь пациента на 3-5 лет.
Иммунотерапия
Иммунитет играет важную роль в профилактике и борьбе с раком. В норме иммунные тельца распознают атипичную клетку и убивают ее, защищая организм от развития опухоли. Но когда иммунитет нарушается в силу разных причин, и раковых клеток становится много, тогда опухоль начинает расти.
Иммунотерапия при раке помогает организму справится с заболеванием за счет активизации защитных ресурсов и не допустить развития повторных опухолей и метастазов. В онкологии используют интерфероны, вакцины от рака, интерлейкины, колониестимулирующие факторы и другие иммунные препараты.
Лечение подбирает иммунолог на основе лабораторных данных о состоянии иммунной системы онкопациента совместно с лечащим врачом-онкологом и другими специалистами, участвующими в лечении конкретного пациента.
Основные механизмы иммунотерапии:
Таргетная терапия
Таргетные лекарства очень специфичны и разрабатываются под конкретный мутировавший ген раковой клетки данного вида опухоли. Поэтому до таргетного лечения обязательно проводят генетическое исследование материала, взятого на биопсию.
Например, разработаны эффективные таргетные препараты для лечения различных генетических форм рака молочной железы, множественной миеломы, лимфомы, рака предстательной железы, меланомы.
В силу своей специфики и целевого попадания на раковую клетку-мишень таргетные препараты более эффективны для лечения опухолей, чем например, классические противоопухолевые. И менее вредны для нормальных клеток, не обладающими характеристиками опухолевых. Многие таргетные методы относят к иммунотерапии, так как по сути они формируют нужный иммунный ответ.
Фотодинамическая терапия
Осуществляется препаратами, воздействуя световым потоком определённой длины волны на раковые клетки и разрушая их.
Побочные эффекты лекарственного лечения рака
Выраженные осложнения наблюдаются далеко не у всех пациентов, но риск их возрастает с увеличением продолжительности лечения.
Часто встречаются следующие побочные эффекты после проведения лекарственной терапии:
Большинство осложнений поддаётся корректировке, при правильном проведении лечения многие из них можно предотвратить или остановить при первом проявлении. Тяжёлые осложнения могут быть причиной увеличения интервалов между курсами химиотерапии.
Эффективность
Чем раньше обнаружен рак и точнее диагностирован тип опухолевых клеток, тем успешнее лечение рака и благоприятнее прогноз выздоровления. Поэтому следует постоянно следить за состоянием своего здоровья, проходить диагностические исследования согласно возрасту, не закрывать глаза на недомогание или периодический дискомфорт в теле. Также лучше не тратить время на попытки вылечиться самостоятельно или при помощи нетрадиционной медицины, не имеющей никаких убедительных данных об эффективности, игнорируя современные методы медицинского лечения. Так можно только запустить онкологический процесс, усугубить стадию заболевания и затруднить последующее лечение. Не теряйте драгоценное время, обследуйтесь в специализированных центрах на современном оборудовании у высококвалифицированных врачей.
Что такое химиотерапия и как она проходит?
Оглавление
Химиотерапия является одной из основных методик лечения онкологических заболеваний. Проведение процедуры позволяет уничтожить раковые клетки и подавить их рост. Этот способ может повлечь за собой ряд побочных эффектов, поэтому каждая процедура должна проводиться исключительно под контролем опытных врачей и с соблюдением точных дозировок и схем. Обеспечить максимально возможную безопасность всех манипуляций могут только квалифицированные специалисты-онкологи.
Для чего проводится химиотерапия?
Лечение применяется для решения следующих основных задач:
Как основной метод химиотерапия назначается при системных злокачественных образованиях, поражающих весь организм (злокачественной лимфоме, лейкемии и др.). В остальных случаях такое лечение становится частью комплексного. Оно проводится вместе с операцией и облучением. Выполнять процедуры могут как после вмешательства, так и до него. Назначаются специальные препараты по разным схемам. Это позволяет увеличить их эффективность и сократить побочные эффекты отдельных средств.
Преимущества применения методики при онкологии
Суть химиотерапии заключается в том, что специальные препараты попадают в кровь и разносятся по всему организму, что позволяет системно воздействовать на него, уничтожая раковые клетки и метастазы вне зависимости от того, где они располагаются.
К основным достоинствам методики относят:
Виды химиотерапии
Назначается перед вмешательством с целью сокращения размеров новообразований. Такое лечение позволяет уменьшить риски возникновения метастазов.
Проводится после операции и предотвращает дальнейшее развитие опухоли, а также устраняет ее скрытые очаги. Данная терапия актуальна при любых видах рака и служит профилактической мерой.
Назначается при неоперабельных формах рака и доказала эффективность при повышенной восприимчивости клеток опухоли к противораковым препаратам.
Такую химиотерапию называют «горячей». Она предполагает воздействие на раковые клетки средств с высокими температурами. Методика особенно актуальна при опухолях больших размеров (в том числе в брюшине и костных тканях).
В рамках лечения применяются препараты с платиной. Используется методика при неэффективности иных средств терапии.
Проводится с использованием специальных составов, которые действуют на молекулярном уровне. Химиотерапия позволяет не просто остановить рост клеток и разрушить их, а запустить в них процессы самоуничтожения.
Выполняется с применением наименее агрессивных препаратов, отличающихся относительно небольшим количеством побочных воздействий. Лечение актуально при малых опухолях без метастазов.
Такая химиотерапия отличается высокими дозами используемых средств. Назначают ее преимущественно при устранении лимфом. К недостаткам методики относят высокую токсичность для организма пациента, большое количество негативных последствий и побочных эффектов.
Проводится на терминальной стадии болезни, когда обеспечивается поддержание жизнедеятельности организма, уменьшается дальнейший рост опухоли и облегчаются болевые ощущения.
Способы применения препаратов
Сегодня для выполнения химиотерапии применяется большое количество различных средств. Они выпускаются в виде таблеток и растворов для инъекций. Эффективность лечения во многом зависит именно от формы препаратов. Наилучших результатов можно достичь при внутривенном их введении. Такие средства быстро разносятся по всему организму с током крови, но при этом сокращают вред для органов желудочно-кишечного тракта. Препараты в таблетках могут использоваться даже в домашних условиях. Сегодня разработаны и средства местного действия. Они выпускаются в виде мазей и аппликаций. Используют их при лечении рака ротовой полости, кожи и др.
Важно! Внутривенно препараты могут вводиться посредством постановки уколов и капельниц.
Также по способу применения средства можно разделить на самостоятельные и применяемые в комплексе с другими методиками лечения: оперативными вмешательствами и лучевой терапией.
Важно! Так как многие из назначаемых составов являются токсичными и имеют большое количество побочных эффектов, на время терапии может потребоваться пребывание пациента в стационаре под контролем медицинского персонала. Если самочувствие больного является удовлетворительным, допустимо амбулаторное проведение процедур по введению препаратов.
Подготовка к химиотерапии
Перед началом лечения необходимо:
При необходимости обеспечивается и комплексная психологическая поддержка. Она позволяет настроиться на терапию, которая нередко является не просто достаточно сложной, но и длительной. Работу с пациентом осуществляют психологи и психотерапевты. Также важной является поддержка близких.
Как проводится терапия?
Лечение всегда выполняется по индивидуально подобранной схеме. Она зависит от целого ряда факторов, в числе которых:
Комплекс препаратов подбирается с учетом достижения максимального эффекта от каждого приема. При этом онкологи предлагают больным средства с минимально возможным количеством побочных реакций. Это позволяет сохранить здоровье и обеспечить нормальную жизнедеятельность организма.
Сколько длится терапия?
Продолжительность лечения всегда определяется индивидуально и во многом зависит от типа выявленной опухоли и ее чувствительности к тем или иным препаратам. Проводится оно циклами, которые длятся по 14 дней.
При этом введение средств может осуществляться:
Продолжительность одной процедуры обычно составляет 2-3 часа. Промежуток между сеансами определяется выбранной схемой химиотерапии. Общее количество циклов также варьируется и обычно составляет 4-8. Общая продолжительность лечения – от одного месяца до года. В некоторых случаях требуется повторная терапия с целью предотвращения рецидивов.
Противопоказания к химиотерапии
Лечение не проводится при:
Каждый курс начинается только после проведения необходимой диагностики и назначается исключительно онкологом. Только опытный врач может принять решение о том, возможно ли выполнение терапии в определенных условиях.
Побочные эффекты
После курса лечения зачастую отмечается выраженное ухудшение работы всего организма. Это связано со снижением количественных и качественных показателей крови и изменением ее состава. Также обостряются инфекционные заболевания, ухудшается общий иммунитет.
К последствиям химиотерапии относят:
Пациенты жалуются на быструю утомляемость, сонливость и слабость, депрессивный настрой. У некоторых людей отекают лицо, руки и ноги, немеют конечности, повышается кровоточивость слизистых оболочек. Нередко возникают и аллергические реакции, которые могут проявляться как небольшой сыпью, так и опасным отеком Квинке. Противоопухолевое лечение может спровоцировать болезненные ощущения во всем организме, чувство жжения, повышение температуры тела, ухудшение качества ногтей и др.
Анализы крови в процессе химиотерапии
Так как вводимые лекарственные препараты воздействуют не только на раковые, но и на здоровые клетки (в том числе крови), пациенты страдают от анемии и иных патологических состояний. Для контроля уровня показателей здоровья регулярно проводится лабораторная диагностика.
Больные сдают анализы крови. Как правило, отмечаются сниженные параметры лейкоцитов, тромбоцитов и эритроцитов. Врачи дают рекомендации по улучшению состояния здоровья. Назначаются специальные диеты, сокращаются нагрузки, в рацион обязательно вводятся витамины и микроэлементы.
Кроме того, пациентам советуют избегать переохлаждений, реже бывать в общественных местах, тщательно следить за личной гигиеной.
Сколько стоит химиотерапия?
Стоимость лечения зависит от целого ряда факторов и не может быть озвучена без их предварительной оценки.
Самой дорогой обычно является терапия опухолей мозга, крови и поджелудочной железы. Точную стоимость может рассчитать только специалист после оценки всех важных параметров предстоящих процедур.
Питание после лечения
Диета как во время, так и после химиотерапии должна быть калорийной и достаточно питательной. Рекомендовано употреблять большое количество белка, качественных жиров и углеводов.
Корректируется питание в зависимости от:
К основным разрешенным продуктам относят мясо птицы и кролика, свинину и говядину, сыр, свежие овощи, морскую рыбу, бобовые, цельнозерновой хлеб, сухофрукты и орехи, масла, пастилу и зефир. Отказаться следует от консервов и копченостей, алкоголя, жирных и жареных блюд, газированных напитков, чипсов и других снеков, сала, фаст-фуда.
Назначаемая диета всегда направлена на снижение побочных эффектов от проведенной химиотерапии и восстановление общих сил организма.
Важно! Следует понимать, что неполноценное питание может существенно ухудшить состояние больного. Тем не менее заставлять пациента есть нельзя, так как это может спровоцировать приступы тошноты и рвоты.
Преимущества проведения химиотерапии в МЕДСИ
Если вы планируете химиотерапию в МЕДСИ, обратитесь к нашим специалистам любым удобным способом и задайте им все возникшие вопросы.