фнс 2 степени в медицине что это такое
Остеоартроз: причины, симптомы, лечение
Остеоартроз: что это?
Боль в суставах – это одна из наиболее частых причин обращения к врачу, особенно среди пациентов в возрасте 50 лет и старше. Во многих случаях боль, тугоподвижность и деформация суставов вызваны дегенеративно-дистрофическими изменениями суставных тканей или остеоартрозом. Многие не связанные с медициной люди путают этот термин с артритом. Но это два совершенно разных заболевания.
Остеоартрозом называется невоспалительное заболевание, характеризующееся разрушением хрящевой ткани. Повреждение хряща приводит к болезненности, отеку и тугоподвижности суставов. Остеоартроз может поражать любые суставы, но чаще всего страдают локти, запястья, колени и бедренные суставы. Заболеванию больше подвержены люди старше 50 лет, чаще женщины. Болезнь начинается постепенно и со временем прогрессирует. Но есть способы, которые помогают предотвратить или минимизировать боль, а также сохранить мобильность.
Симптомы остеоартроза
Симптомы заболевания не проявляются внезапно, а носят прогрессирующий характер. К ним относятся:
Боль, снижение подвижности, побочные эффекты от лекарств и другие факторы, связанные с остеоартритом, могут привести к негативным последствиям для здоровья:
Причины появления остеоартроза
Как лечить остеоартроз?
Основная цель лечения – сохранение и, по возможности, улучшение функции суставов, а также облегчение симптомов. Многие пациенты не знают, какой врач лечит остеоартроз. Сначала нужно обратиться к своему семейному доктору. После первичной диагностики он или назначит лечение, или направит вас к специалисту узкого профиля – ортопеду, ревматологу, артрологу.
Нарушения функций сустава причины, способы диагностики и лечения
Нарушения функций сустава (НФС) — это врождённые или приобретённые дефекты суставных и околосуставных элементов организма. Симптом — выраженный признак присутствия заболеваний разной локации и характера, который препятствует нормальной работе опорно-двигательного аппарата и внутренних органов. НФС сопровождается болезненными ощущениями, ограничением подвижности, хрустом и тугоподвижностью суставов. Своевременная диагностика и лечение позволяют эффективно избавиться от боли и наладить качество жизни. Диагностикой и лечением занимаются ортопед, травматолог, реаниматолог, хирург.
Причины нарушения функций сустава
Чаще всего причина симптома заключена в:
Также к причинам нарушений относят другие, менее распространенные факторы:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 22 Ноября 2021 года
Содержание статьи
Типы нарушений функций сустава
Нарушения работы сустава могут проявляться под видом различных симптомов — боль, хруст, ограничение подвижности, отёки, инфекции, абсцесс, воспаления. Врачи классифицируют НФС по характеру проявления признаков и последствий, а также по степени тяжести протекания — 4 степени с ограничением амплитуды движений от 15 до 50 градусов.
Воспалительные нарушения функций сустава
Возникают как реакция организма на патогенных раздражителей. Выраженные симптомы — болезненность, припухлость, скованность двигательных способностей. Могут самостоятельно исчезнуть, но за этим скрывается продолжение развития патологии.
Инфекционные нарушения функций сустава
Инфекционные НФС — это артриты, вызванные бактериями, гнойными процессами, вирусами, паразитами и грибковыми инфекциями. В группе риска находятся люди со слабым иммунитетом, травмами и хирургическими операциями рук или ног, венерическими болезнями, сахарным диабетом.
Дегенеративные нарушения функций сустава
Дегенерации суставных элементов подвержены люди пожилого возраста, пациенты с остеопорозом или травмами тазобедренных костей. Вид симптома характеризуется длительным переходом из состояния невыраженной боли до интенсивных разрушений костно-суставной и хрящевой ткани.
Врождённые нарушения функций сустава
Возникают вследствие наследственной предрасположенности или травмировании во время родов. У новорожденного повышается риск вывихов, дисплазии, синдрома Марфана — патологии перерастают в хронические болезни суставов, грозят ухудшением осанки и работы опорно-двигательного аппарата, изменением походки.
Нарушения функций сустава и околосуставных тканей
Часто вылечить патологию невозможно — в этом случае врачи обследуют соседние органы. На работу и состояние суставов влияют мышцы, фасции, сухожилия, синовиальная сумка, а также ноги, руки, шея. Больше всего НФС подвержены больные бурситом, тендинитом, фиброзитом, лигаментитом, остеохондрозом, переохлаждением шеи, позвоночника и конечностей.
Методы диагностики
Перед тем, как начать курс лечения, пациент проходит диагностические обследования в клинике. Стандартные методы диагностики включают УЗИ плечевого, локтевого, коленного, тазобедренного, голеностопного и сустава пальцев — ультразвук показывает наличие излишков жидкости и выявляет размеры хрящей. Также используются анализы крови, мочи и синовиальной жидкости.
В особо сложных ситуациях врач проводит дополнительные исследования:
Врачи клиники ЦМРТ диагностируют симптом, используя методы:
Деформирующий остеоартроз
Деформирующий остеоартроз – серьезный прогрессирующий недуг, начинающийся с поражения хрящей и характеризующийся дистрофией костных суставов. Патология весьма распространена, в большинстве своем образуется у людей старше 40-50 лет, однако может встречаться и в более раннем возрасте.
В процессе него происходит преждевременное старение костных тканей, суставы теряют свою эластичность, становятся менее крепкими. Постепенно на пораженной области появляются кисты и специфические разрастания.
Классификация
Деформирующий остеоартроз имеет несколько степеней тяжести, определяемых по особенностям протекания заболевания и на основании медицинского обследования.
В научном сообществе выделяют три стадии этого недуга:
Некоторые специалисты также выделяют еще одну – начальную степень развития недуга. Ее сложно обнаружить, так как на рентгеновском снимке она не отображается.
Симптоматика болезни
Вне зависимости от того, страдает человек от деформирующего остеоартроза 2 степени, 1-й или 3-й, во всех случаях он обратит внимание на навязчивую боль в зоне суставов. В некоторых случаях болевые ощущения могут наблюдаться во время физических нагрузок или в длительном положении сидя, а во время сна или отдыха – исчезать.
Существует несколько разновидностей боли при данном недуге:
К иным симптомам относятся:
Осложнения
Диагностирование заболевания
Любые клинические рекомендации по деформирующему остеоартрозу назначаются после тщательного обследования. Поэтому обнаружив у себя его признаки, следует как можно скорее показаться ревматологу.
Он назначит следующие диагностические процедуры:
Лечение заболевания
Лечение деформирующего остеоартроза производится в комплексном режиме, однако на начальных порах все действия направлены на снятие нагрузки с больного сустава, уменьшения его движений, ограничение любые физических нагрузок, в том числе ношения тяжелых предметов.
Далее показана следующая схема лечения:
Профилактика заболевания
Деформирующий остеоартроз по скорости развития отличается в зависимости от его локализации, разновидности, возраста и состояния иммунной системы пациента.
Средний и тяжелый по запущенности случаи могут привести к частичной нетрудоспособности человека, сделав его инвалидом. В некоторых ситуациях удается полностью убрать боль и хруст, однако восстановить поврежденный хрящ и костную ткань около него уже нельзя.
Профилактические меры при деформирующем остеоартрозе следующие:
Ответы на распространенные вопросы
Как вылечить остеоартроз в домашних условиях?
В домашних условиях возможно лишь соблюдение необходимых мер профилактики. Любое самолечение при остеоартрозе противопоказано, так как может привести к необратимым последствиям.
Как определить остеоартроз у себя самостоятельно?
Следует обратить внимание на симптомы. При данном недуге отмечается боль в суставах, малоподвижность в данной области, характерный хруст.
НАРУШЕНИЕ ФУНКЦИИ СУСТАВОВ
—> НАРУШЕНИЕ ФУНКЦИИ СУСТАВОВ
Оценка степени нарушения функции суставов
Функциональную способность отдельных суставов можно оценить при первичном осмотре врача с помощью изучения походки, движений больного, при проведении определенных проб, тестов, исследования индексов и т.д.
При сгибательной контрактуре и подвывихах в пястно-фаланговом суставе с гиперэкстензией происходит отклонение пальцев кисти в локтевую сторону и кисть приобретает деформацию типа «плавник моржа».
При оценке локтевого сустава обращают внимание на контуры плеча, предплечья, направление осей, разгибательные и сгибательные поверхности суставов при выпрямленной руке. При полном сгибании передняя поверхность предплечья касается передней поверхности плеча. При разгибании плечо и предплечье чаще всего образуют прямую линию.
Ограничение подвижности тазобедренного сустава без дифференциации отдельных движений определяет коленно-пяточный симптом. Этой пробой определяют одновременно возможность сгибания, отведения, наружной ротации, разгибания. При пробе исследуемая нога согнута в коленном суставе, пятка касается противоположного коленного сустава, бедро отведено и ротировано наружу.
Степень поражения коленного сустава оценивается по возможности поднять выпрямленную ногу. При тяжелых поражениях сустава в связи с возникающими болевыми ощущениями эта проба невозможна, в то время как сгибание и разгибание могут быть выполнены на некоторый угол.
Оценка функции и степени нарушения сустава
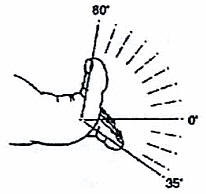
Измеряют углы, образующиеся при различных движениях в суставе.
Метод называется гониометрией, прибор – гониометр (углометр).
Исходное положение: стоящий человек смотрит прямо перед собой, руки свисают вдоль туловища, большие пальцы рук направлены вперед, параллельно расположенные стопы сомкнуты. Исходное положение называют также нейтральным или нулевым.
Из нулевой позиции измеряют соответствующие движения в различных плоскостях.
Движения в сагиттальной плоскости обозначают как сгибание и разгибание (флексия и экстензия).
Движения во фронтальной плоскости — отведение и приведение (абдукция и аддукция).
Ротационные движения – вокруг продольной оси, выделяют наружную (супинация) и внутреннюю (пронация) ротацию.
Рис. Объем движений в I плюснефаланговом суставе.
Степени нарушения функции сустава (НФС)
II степень НФС (умеренно выраженные нарушения). При поражении плечевого и тазобедренного суставов амплитуда движений в разных направлениях не превышает 50°.
Для локтевого, лучезапястного, коленного, голеностопного суставов характерно снижение амплитуды движений до 45 – 20°.
Значительные деформации суставов пальцев кисти с отклонением их в ульнарном направлении. Отдельные виды схвата снижены, амплитуда движений суставов пальцев ограничена в пределах 55 – 30°.
Показатели динамометрии составляют 10 – 23 кг.
Ограничение движений пальцев стопы при резком отклонении их кнаружи с нарушением опорной функции стопы.
IV степень (значительно выраженные нарушения): характеризуется признаками III степени и фиксацией сустава в функционально невыгодном положении.
Анкилозирующий спондилит
Общая информация
Краткое описание
Анкилозирующий спондилит (АС) – хроническое системное воспалительное заболевание, характеризующееся преимущественным поражением крестцово-подвздошных сочленений и позвоночника, нередко также периферических суставов и энтезисов, а в ряде случаев глаз и корня аорты.
Название протокола: Анкилозирующий спондилит
Код протокола:
Коды по МКБ-10:
М08.1 Юношеский анкилозирующий спондилит
М45 Анкилозирующий спондилит
М48.1 Анкилозирующий гиперостоз Форестье.
М46.8 Недифференцированная спондилоартропатия
Сокращения, используемые в протоколе:
АС – анкилозирующий спондилит
АЦЦП – антитела к циклическому иммунопептиду
АСЛ-0 – антистрептолизин-О
АНФ – антинуклеарный фактор
ББ – Болезнь Бехтерева
ГК – глюкокортикостероиды
ЖКТ – желудочно-кишечный тракт
ИППП – инфекции, передающиеся половым путем
КТ – компьютерная томография
МРТ – магнитнорезонансная томография
ПЦР – полимеразная цепная реакция
НПВП – нестероидные противовоспалительные препараты
СРБ – С-реактивный белок
СОЭ – скорость оседания эритроцитов
ФНС – функциональная недостаточность суставов
УЗИ – ультразвуковое исследование
ЭКГ – электрокардиограмма
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация
По течению заболевания:
1. Медленно прогрессирующее, при котором позвоночник и суставы поражаются медленно, постепенно, в течение многих лет, и медленно прогрессирующее течение с периодами обострения; медленно прогрессирующее с периодами обострения. При этих вариантах течения ББ выраженная функциональная недостаточность суставов и позвоночника обычно наступает через 10-20 лет.
2. Быстро прогрессирующее — за короткий срок приводит к полному анкилозу. Быстро прогрессирующее течение болезни Бехтерева проявляется выраженным болевым синдромом, полиартритом, атрофией мышц, похуданием, высокими лабораторными показателями активности воспалительного процесса, быстрым развитием кифоза и анкилозов.
3. Септический вариант характеризуется острым началом с лихорадкой гектического характера, ознобами, проливными потами, ранним появлением висцеральных поражений. Такой вариант представляет особые сложности для диагностики. В данной ситуации необходимо прежде всего исключить инфекционный эндокардит, сепсис, острую ревматическую лихорадку. Однако если после лихорадочного синдрома и интоксикации появляются артриты, скованность в позвоночнике, то можно заподозрить болезнь Бехтерева.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Диагностические критерии: для установления диагноза АС применяются модифицированные Нью-Йоркские критерии и классификационные критерии, предложенные Европейской группой по изучению спондилоартритов.
Модифицированные нью-йоркские критерии
Клинические признаки:
1. Боли в нижней части спины, длящиеся не менее 3 мес, уменьшающиеся после физических упражнений и не стихающие в покое.
2. Ограничения движений в поясничном отделе позвоночника в сагиттальной и фронтальной плоскости.
3. Уменьшение дыхательной экскурсии грудной клетки в сравнении с нормальными значениями (для пола и возраста).
Указанные критерии, основанные на клинико-рентгенологических признаках, не позволяют установить диагноз АС в ранние сроки, так как достоверные изменения крестцово-подвздошных суставов выявляются, как правило, только через много месяцев после начала заболевания.
На ранних стадиях АС, особенно если на первый план в клинической картине выходит поражение суставов, бывает необходимо проведение дифференциальной диагностики с другими заболеваниями суставов. С этой целью могут быть использованы классификационные критерии спондилоартритов, предложенные Европейской группой по изучению спондилоартритов.
Классификационные критерии спондилоартритов европейской группы
Большие критерии:
1. Боль в позвоночнике воспалительного характера.
2. Синовит (наличие в прошлом или в настоящее время несимметричного артрита или артрита преимущественно суставов нижних конечностей).
Малые критерии:
1. Семейные случаи заболевания (наличие у родственников первой или второй степени родства одного из следующих заболеваний: анкилозирующий спондилит, псориаз, реактивный артрит, острый увеит, неспецифический язвенный колит или болезнь Крона).
2. Псориаз (наличие в прошлом или в настоящее время псориаза, диагноз которого установлен врачом).
3. Воспалительные заболевания кишечника (наличие в прошлом или в настоящее время болезни Крона или неспецифического язвенного колита, диагноз которых установлен врачом и подтверждён при рентгенологическом или эндоскопическом исследовании).
4. Перемещающаяся боль в ягодичных областях (наличие в прошлом или в настоящее время альтернирующих болей в ягодичных областях).
5. Энтезопатии (наличие в прошлом или в настоящее время боли или болезненности в области прикрепления ахиллового сухожилия или подошвенного апоневроза).
6. Острая диарея (эпизод диареи в течение 1 мес до развития артрита).
7. Уретрит (негонококковый уретрит или цервицит в течение 1 мес до развития артрита).
8. Сакроилеит (двухсторонний – при наличии 2-4-й стадий, односторонний – при наличии 3-4-й стадий).
Заболевание может быть классифицировано как спондилоартрит при наличии любого большого и хотя бы одного малого критерия. Чувствительность и специфичность этих критериев составляет 87%.
Алгоритм ранней диагностики
Алгоритм ранней диагностики применяют при целенаправленном обследовании пациентов молодого возраста, у которых отмечаются боли в нижней части спины воспалительного ритма. Воспалительный характер болей устанавливается в том случае, если имеются любые 4 из 5 следующих признаков:
— возраст начала болей менее 45 лет,
— постепенное начало болевых ощущений,
— длительность болей не менее 3 мес,
— наличие утренней скованности,
— уменьшение болей после упражнений.
Наличие любых 4 из этих 5 признаков позволяет заподозрить воспалительный характер заболевания позвоночника.
Расспрос и обследование в отношении признаков, характерных для спондилоартритов (в том числе в анамнезе):
— боли в пятках (энтезит),
— дактилит (воспаление сухожилий пальца стопы или кисти с диффузным отёком и гиперемией, «палец в виде сосиски»),
— увеит,
— случаи спондилоартритов в семье,
— перемежающиеся боли в ягодицах, псориаз,
— асимметричный артрит преимущественно нижних конечностей.
При обнаружении у пациента с воспалительными болями в спине по крайней мере 3 из этих признаков, вероятность АС составляет 80-95%. Если же находят только 1-2 признака, вероятность АС меньше (35-70%), в связи с чем целесообразно определение HLA-B27.
1. При обнаружении HLA-B27 диагноз АС можно считать обоснованным (вероятность около 90%), а при отсутствии HLA-B27 – маловероятным.
2. При отсутствии клинических признаков спондилоартритов у пациентов с воспалительными болями в спине также показано исследование HLA-B27; отрицательный результат позволяет отвергнуть предположение об АС.
3. Выявление HLA В27 (вероятность АС в этом случае составляет 59%) указывает на целесообразность проведения МРТ крестцово-подвздошных сочленений. Обнаружение признаков сакроилеита с помощью этого метода увеличивает вероятность АС до 80-95%, а их отсутствие резко снижает (до менее 15%) такую вероятность.
Жалобы и анамнез:
1. Постепенно нарастающая по интенсивности боль и скованность с нечёткой локализацией в нижней части спины, ягодицах или грудной клетке, обычно односторонние и периодические, иногда острые, усиливаются при кашле, резких поворотах туловища, наклонах. Отличительная особенность болей и скованности – их воспалительный характер (т.е. усиление в покое, в ночное время и ранние утренние часы, а также уменьшение при физической нагрузке).
2. Ощущение скованности и болей в мышцах и в местах прикрепления связок.
3. «Корешковые» боли, но без неврологических нарушений, характерных для радикулита.
4. Очень редко (в первую очередь у детей) заболевание начинается с периферического моноолигоартрита коленных суставов или с энтезитов (ахиллодиния, подошвенный фасциит) с характерными болями в пятках при ходьбе.
5. Иногда (особенно при ювенильном спондилоартрите) превалирует двустороннее поражение плечевых и тазобедренных, реже грудино-ключичных суставов.
6. Иногда заболевание начинается с острого переднего увеита, а типичное поражение суставов присоединяется через несколько месяцев или лет.
Физикальное обследование
Поражение позвоночника:
1. Наиболее постоянными клиническими признаками являются боли в нижней части спины (поясничная область, область крестца, таза) воспалительного характера, скованность (уменьшается при движении) и нарушения функции позвоночника (во всех направлениях); иногда могут преобладать боли в области крестца и ягодиц (сакроилеит), иррадиирующие в поясницу и проксимальные отделы бёдер.
2. Типичен восходящий характер поражения позвоночника. Скорость распространения болей и ограничений движений на грудной и шейный отделы различна. В большинстве случаев это происходит медленно, в течение нескольких лет.
3. Со временем формируются стойкие ограничения движений во всех отделах позвоночника и, что особенно неблагоприятно, кифотические (сгибательные) деформации грудного («поза просителя») и шейного отдела.
4. Неврологические симптомы нехарактерны; иногда, как правило, на поздних стадиях заболевания могут развиваться признаки шейной миелопатии вследствие атланто-аксиального подвывиха или проявления, характерные для синдрома конского хвоста.
Поражение периферических суставов:
Наиболее постоянно, но клинически малозаметно поражаются суставы осевого скелета; крестцово-подвздошное сочленение (практически у всех больных), суставы грудины, лонное сочленение, а также грудино-рёберные, грудино-ключичные и рёберно-позвоночные суставы.
Реже, преимущественно у детей и подростков, отмечается артрит суставов конечностей.
Особенности поражения суставов при АС такие же, как при всех спондилоартритах:
— преимущественное вовлечение крупных и средних суставов нижних конечностей (тазобедренные, коленные и голеностопные);
— моно- и олигоартрит;
— возможен артрит отдельных суставов пальцев стоп;
— среди других суставов относительно часто поражаются височно-нижнечелюстные суставы.
Артрит чаще кратковременен, но может быть стойким, плохо поддаваться терапии и составлять главную проблему заболевания.
Поражение энтезисов:
1. Характерно воспаление энтезисов (энтезит) различной локализации, что проявляется болями в покое и при движениях, а иногда (в случае наиболее типичного поражения ахиллова сухожилия) и припухлостью.
2. Чаще других поражаются энтезисы в области позвоночника, пяток (места прикреплений пяточного сухожилия и подошвенного апоневроза) и больших вертелов бедренных костей.
Системные проявления:
1. Конституциональные проявления (субфебрилитет, лимфоаденопатия, снижение массы тела, общая слабость) развиваются редко, обычно у детей.
2. Наиболее частым системным проявлением является острый передний увеит (иридоциклит), как правило, односторонний, рецидивирующий, проявляется болями, фотофобией, нарушениями зрения, иногда предшествует поражению суставов,
3. Аортит (поражение восходящей аорты, преимущественно её корня), поражение створок аортального клапана (с развитием его недостаточности), мембранозной части межжелудочковой перегородки (с нарушениями атриовентрикулярной и внутрижелудочковой проводимости) и основания передней митральной створки (с развитием небольшой недостаточности митрального клапана). Значительно чаще выявляются клинически бессимптомные эхокардиографические изменения: утолщение в виде гребня в основании передней митральной створки, расширение и утолщение корня аорты и утолщение створок аортального клапана
4. Фиброз верхушек лёгких и поражение почек (IgA-нефропатия).
5. Амилоидоз с преимущественным поражением почек и кишечника (как правило, через много лет после начала болезни).
Лабораторные исследования:
1. Специфические лабораторные показатели отсутствуют.
2. Нередко отмечают увеличение СОЭ, СРБ и уровня IgA в крови, анемию и тромбоцитоз (не имеют существенного значения для оценки степени активности болезни, за исключением СРБ).
3. РФ и АНФ не обнаруживаются.
4. Увеличение титра АСЛ-0 (антистрептолизин) наблюдается у трети больных ревматизмом, инфекционно-аллергическим полиартритом.
5. Определение антител IgG к Saccharomyces cerevisiae (ASCA)
6. HLA-B27 экспрессируется у 90-95% пациентов; вследствие относительно высокой частоты экспрессии этого гена у здоровых лиц (в России – около 10%) самостоятельного диагностического значения определение этого «маркера» не имеет; его определение может иметь определённое значение для ранней диагностики АС у молодых мужчин, у которых имеются определённые клинические предпосылки подозревать это заболевание (например, характерные боли в позвоночнике, семейный анамнез), но явные рентгенологические признаки сакроилеита отсутствуют; поскольку носительство HLA-B27 коррелирует с более тяжёлым течением заболевания, его выявление может быть полезным для прогнозирования течения заболевания.
Инструментальные исследования
1. Рентгенография суставов. Поскольку первые изменения всегда формируются в области крестцово-подвздошных сочленений, в случае подозрения на АС в обязательном порядке выполняется рентгенограмма таза в переднезадней проекции, захватывающая все кости таза и тазобедренные суставы. Ранний признак сакроилеита – сочетание участков расширения суставной щели и распространённого субхондрального остеосклероза, как со стороны крестца, так и подвздошной кости; очаговое, а затем полное анкилозирование крестцово-подвздошных сочленений, а также сужение щелей этих суставов являются поздними признаками сакроилеит. В первые годы сакроилеит может быть односторонним и несимметричным, но в дальнейшем обычно отмечаются двухсторонние и симметричные изменения.
Изменения в позвоночнике обычно выявляются спустя несколько месяцев или лет от начала болезни:
1) на относительно ранних стадиях у ряда больных могут быть обнаружены признаки переднего спондилита в поясничном отделе: деструкция в области передних углов тел позвонков, приводящая к сглаживанию или исчезновению вогнутого в норме бокового контура, неровность этого контура, участки остеосклероза;
2) к числу поздних изменений относят синдесмофиты: линейные зоны оссификации наружных частей фиброзных дисков, обычно не выходящие за контур тел позвонков (первые синдесмофиты обычно появляются на границе поясничного и грудного отделов), окостенение межостистых и жёлтых связок, а также анкилоз дугоотростчатых суставов с оссификацией их капсул;
3) распространённая оссификация указанных структур создаёт картину «бамбуковой палки»;
4) могут также возникать очаговые или распространённые изменения в области контакта межпозвонкового хряща и тела позвонка (спондилодисцит), изменения суставов между рёбрами и позвонками, остеопороз.
2. Магнитно-резонансная томография с «контрастированием» гадолинием используется для диагностики сакроилеита и поражения позвоночника на ранних стадиях, а также в детском и подростковом возрасте.
3. Рентгеновская компьютерная томография показана у пациентов с относительно большой давностью клинических проявлений при отсутствии достоверных признаков сакроилеита.
4. Ультрасонография – чувствительный метод выявления энтезопатии.
5. Костная денситометрия применяется для ранней диагностики остеопороза.
Показания к консультации специалистов:
1. Инструктор по лечебной физкультуре.
2. Окулист – развитие увеита.
3. Кардиолог – развитие недостаточности аортального клапана или нарушений атриовентрикулярной проводимости.
4. Ортопед – значительное нарушение функции тазобедренных суставов, выраженный кифоз.
Перечень основных диагностических мероприятий
Перечень дополнительных диагностических мероприятий:
1. Суточная протеинурия
2. ЭХО-КГ
3. УЗИ ОБП, почек
4. ФГДС
5. КТ костей таза (по показаниям)
6. Консультация невропатолога, окулиста, ортопед, инструктора по ЛФК.
Перечень основных диагностических мероприятий в стационаре:
1. ОАК развернутый с тромбоцитами
2. Коагулограмма
3. СРБ, РФ, фибриноген, белковые фракции, креатинин, АЛТ, АСТ, тимоловая проба
4. ЭхоКГ
5. УЗИ ОБП + почек
6. R-графия т/б суставов с захватом илеосакральных областей
Перечень дополнительных диагностических мероприятий в стационаре:
1. ФГДС
2. R-графия других отделов позвоночника – по показаниям
3. ПЦР на ИППП (хламидии) – по показаниям
4. Консультация узких специалистов (окулист, уролог, невропатолог) – по показаниям
Дифференциальный диагноз
1. АС необходимо отличать от мышечно-скелетных болей в нижней части спины невоспалительного генеза. Дифференциально-диагностическое значение придаётся ритму болевых ощущений, утренней скованности, особенности ограничений движений в позвоночнике. При невоспалительном поражении позвоночника боли обычно усиливаются от движений, утренняя скованность отсутствует либо кратковременна, движения ограничиваются чаще только в одной плоскости. Существенное значение имеют также рентгенологическая картина крестцово-подвздошных суставов и величина СОЭ и СРБ, данные неврологического обследования (при АС изменений обычно не находят), а в ряде случаев также результаты КТ позвоночника.
2. У детей и подростков АС может имитировать болезнь Шейермана—May (юношеский кифоз) или другие врождённые аномалии позвоночника, отличающиеся характерными рентгенологическими изменениями. Нужно принимать во внимание, что при ювенильном АС поражение позвоночного столба до 15-16-летнего возраста наблюдается редко.
3. Иногда АС приходится отграничивать от инфекционного спондилита и спондилодисцита. Основное значение в этих случаях имеют томографические исследования позвоночника (выявление «натёчников» в околопозвоночных мягких тканях), поиск туберкулёза и других бактериальных инфекций.
4. АС могут напоминать отдельные клинические и рентгенологические проявления болезни Педжета (деформирующий остеит), болезни Форестье (идиопатический диффузный гиперостоз скелета), гипопаратиреоза, аксиальной остеомаляции, флюороза, врождённого или приобретённого кифосколиоза, пирофосфатнойартропатии, охроноза, конденсирующего илеита. Во всех этих случаях не отмечается указанных выше критериев диагноза АС, а рентгенологические изменения, как правило, лишь напоминают, но не идентичны изменениям, наблюдающимся при АС.
Лечение
Цели лечения:
1. Уменьшение выраженности боли в позвоночнике, периферических суставах и энтезисах, поддержание подвижности позвоночника.
2. Купирование увеита.
3. Возможность замедления прогрессирования болезни не доказана.
Тактика лечения
Немедикаментозное лечение:
1. Ежедневное выполнение пациентом специальных физических упражнений. Один или два раза в день в течение 30 мин должны проводиться дыхательная гимнастика и упражнения, направленные на поддержание достаточной амплитуды движений позвоночника (с акцентом на разгибательные движения), крупных суставов, а также на укрепление мышц спины.
2. При небольшой активности АС показан регулярный массаж мышц спины и бальнеотерапия.
Медикаментозное лечение
НЕСТЕРОИДНЫЕ ПРОТИВОВОСПАЛИТЕЛЬНЫЕ ПРЕПАРАТЫ
1. Назначают с целью уменьшения болей и скованности в позвоночнике всем пациентам.
2. Эффективность доказана в плацебо-контролируемых исследованиях.
3. Традиционно наиболее эффективными считаются индометацин, диклофенак и ацеклофенак, мелоксикам хотя в сравнительных контролируемых исследованиях их преимущества в анальгетическом отношении над другими НПВП не установлены.
4. В начале лечения обычно применяется максимальная суточная доза каждого препарата.
5. Рекомендуется распределять приём НПВП в течение суток с учётом индивидуальных особенностей ритма болей и скованности пациента. Нередко требуется отдельный приём препарата на ночь.
6. Противоболевой эффект реализуется в течение 1-2 нед; для оценки переносимости избранного препарата требуется около 1 мес. В случае эффективности и хорошей переносимости НПВП применяют длительно.
7. Длительность приёма НПВП у каждого пациента определяется индивидуально. В случае стойкого уменьшения болей со стороны позвоночника возможны уменьшение дозы и отмена НПВП (если болевой синдром не усиливается). Развивающееся обострение является показанием для возобновления этой терапии.
8. При недостаточной эффективности избранного препарата (в полной дозе) показан переход на другой препарат из этой же группы.
9. В случае плохой переносимости или наличия факторов риска поражения ЖКТ целесообразно назначение препаратов из группы селективных ингибиторов ЦОГ-2 (целекоксиб, мелоксикам).
10. Предварительные результаты свидетельствуют о том, что постоянный длительный приём НПВП (целекоксиб) замедляет прогрессирование поражения позвоночника при АС в большей степени, чем при назначении НПВП «по требованию».
АНТИДЕПРЕССАНТЫ
При нарушении сна, обусловленного болевым синдромом, рекомендован амитриптилин (30 мг/сутки).
ГЛЮКОКОРТИКОИДЫ
1. Локальное введение ГК используют при периферическом артрите и энтезитах, а также в область крестцово-подвздошных сочленений.
2. Системное применение ГК считают неэффективным (в отношении симптомов поражения позвоночника и артрита периферических суставов). Их кратковременное применение может быть показано только в случае таких системных проявлений АС, как высокая лихорадка и увеит (при отсутствии эффекта местной терапии) или при IgA-нефропатии.
3. У больных с высокой активностью АС, выраженными болями в позвоночнике, плохо «отвечающими» на НПВП, может быть получен быстрый и выраженный эффект на фоне пульстерапии метилпреднизолоном (в/в введение 1000 мг в течение 3 последовательных дней). Переносимость этого метода лечения удовлетворительная, серьёзные побочные действия редки. Однако, как правило, эффект неустойчив, его длительность редко превышает 4 нед.
4. При развитии острого переднего увеита должно проводиться безотлагательное местное лечение ГК и средствами, расширяющими зрачок (под контролем окулиста).
СУЛЬФАСАЛАЗИН
1. Показан при недостаточной эффективности симптоматической терапии и стойком сохранении высокой активности заболевания (особенно при наличии упорного воспаления периферических суставов и энтезисов). По данным мета-анализа 5 двойных слепых, плацебо-контролируемых исследований, сульфасалазин достоверно превосходит плацебо по влиянию на такие показатели, как боль, скованность, общее самочувствие, величина СОЭ и IgA, но не оказывает существенного влияния на функцию позвоночника.
2. Применяют в суточной дозе 2—3 г в течение не менее 3-4 мес, при наличии эффекта лечение продолжают (в той же суточной дозе) длительно,
3. Эффективен в отношении часто рецидивирующего увеита у больных спондилоартритами,
4. Производные 5-аминосалициловой кислоты менее эффективны, чем сульфасалазин.
МЕТОТРЕКСАТ (10 мг/неделю). Данные противоречивы; подавляет симптомы периферического артрита, но не влияет на поражение позвоночника.
ПАМИДРОНОВАЯ КИСЛОТА. Уменьшение выраженности вертебрального болевого синдрома. Курс лечения включает два ввода (суммарная курсовая доза 60 мг), который необходимо повторять каждые 3 мес в течение года (4 курса в год) на фоне постоянного приема препаратов кальция и вит. D
ГОЛИМУМАБ
1. Результаты мультицентрового, рандомизированного, двойного слепого плацебо-контролируемого исследования п/к введения Голимумаба у пациентов с активным анкилозирующим спондилитом показало, что подкожные инъекции голимумаба, производимые каждые 4 недели, приводили к эффективному сокращению признаков и симптомов анкилозирующего спондилита у пациентов с активной формой заболевания, несмотря на предшествующее применением нестероидных противовоспалительных препаратов или базовыми противоревматическими препаратами, модифицирующими течение болезни, а также терапия голимумабом была эффективна в достижении и поддержании улучшения физической функции, диапазона движения и связанного со здоровьем качества жизни в течение 104-недельного периода
2. При отсутствии противопоказаний для назначения ингибиторов ФНО-α, их следует назначать больным с установленным диагнозом АС (согласно российской версии модифицированных Нью-Йоркских критериев АС) в следующих случаях:
— Имеющим высокую активность болезни (BASDAI> 4 или ASDAS> 2,1) и при наличии неэффективности (непереносимости) двух предшествующих НПВП, назначенных последовательно в полной терапевтической дозе с длительностью применения не менее 2-х недель каждый;
— При наличии у пациента с достоверным диагнозом АС рецидивирующего (или резистентного к стандартной терапии) увеита, без учета активности болезни; 3. При наличии у пациента с достоверным диагнозом АС коксита, без учета активности болезни.
— При наличии у пациента с достоверным диагнозом АС стойких периферических артритов и/или энтезитов и при наличии неэффективности (непереносимости) лечения сульфасалазином в дозе не менее 2-3 г в течение не менее чем 3-х месяцев и внутрисуставных инъекций ГК (не менее 2-х). Применяется в дозе 5 мг/кг, реже 3 мг/кг по стандартной схеме.
Отмечено достоверное уменьшение болей в спине, недомогания, утренней скованности, исчезновение артрита периферических суставов, снижение острофазовых показателей и улучшение параметров, отражающих качество жизни.
На 104-й неделе у 71,4% пациентов наблюдалось, по крайней мере, 20%-ное улучшение по критериям терапевтического ответа Международного общества по оценке спондилоартритов (показатель ASAS20); у 54,3% пациентов соблюдались критерии 40%-ного улучшения (показатель ASAS40) и 30,7% пациентов находились в состоянии частичной ремиссии, согласно критериям ASAS. Средние значения индекса активности заболевания анкилозирующим спондилитом (индекс BASDAI), и индекса функциональности при анкилозирующем спондилите (индекс BASFI), составляли Другие виды лечения – нет.
Хирургическое лечение
Протезирование тазобедренного сустава показано при наличии тяжелых, стойких болей или выраженного нарушений функции сустава . При упорном синовите коленных суставов показана синовэктомия.
Профилактические мероприятия : Первичная профилактика АС не разработана. Возможно медико-генетическое консультирование для определения риска развития АС у ребёнка, рождающегося у родителей с заболеванием. Профилактические мероприятия сводятся к предотвращению обострения заболевания и развития побочных эффектов лекарственной терапии.
Дальнейшее ведение: Наблюдение ревматолога, терапевта. Диспансерный учет, длительный прием базисных средств, контроль анализов. Специальные упражнения для поддержания максимальной подвижности во всех отделах позвоночника и крупных суставах. Полезно регулярное плавание в бассейне.
Индикаторы эффективности лечения: снижение активации воспалительного процесса, темпа прогрессирования рентгенологических изменений.